Услуги и цены
Содержание:
- Осложнения
- Видео о лазерной дисцизии вторичной катаракты
- Коррекция при смещении интраокулярной линзы
- Вторичная катаракта
- Дисцизия Вторичной Катаракты – Как Проводится Операция
- Что такое катаракта?
- Ответы на популярные вопросы
- Показания и противопоказания
- Почему возникает помутнение искусственного хрусталика?
Осложнения
Хотя операции по лечению катаракты обычно проходят очень успешно, у некоторых людей могут возникнуть осложнения, для которых потребуется дополнительное лечение. После операции вам может потребоваться носить очки.
Размытое зрение
Наиболее распространенный риск при операции по лечению катаракты — появление заболевания, которое называется помутнение задней капсулы (ПЗК) хрусталика (вторичная катаракта). При этом часть капсулы хрусталика («кармана», в котором находится хрусталик) утолщается и вызывает размытость зрения. Это не повторное заболевание катарактой. Размытость зрения вызывается ростом клеток на задней части искусственного хрусталика.
Раньше ПЗК встречалось очень часто, но в наши дни риск значительно уменьшился благодаря изменениям в конструкции современных искусственных хрусталиков. ПЗК обычно развивается в период от 6 месяцев до 5 лет после операции.
Если это произойдет, вам может потребоваться повторная операция. Коррекция зрения будет проводиться с помощью лазерной хирургии глаза (когда используются лучи энергии, чтобы сделать разрез в глазу). В ходе лазерной коррекции будет удален мутный участок капсулы хрусталика, а остальная ее часть будет держать искусственный хрусталик.
Процедура занимает примерно 15 минут и ваше зрение должно улучшиться сразу же или в течение нескольких дней. При этой операции не делаются разрезы и не накладываются швы, поэтому скорее всего, после операции вы сразу можете заниматься своими делами. После этой операции вы можете видеть «мушки» (плавающие помутнения).
Прочие осложнения
Прочие осложнения операции по удалению катаракты встречаются гораздо реже и включают в себя:
- глазную инфекцию;
- глазное кровоизлияние (кровотечение);
- воспаление (опухание и покраснение) глаза;
- разрыв капсулы хрусталика;
- попадание фрагмента катаракты в заднюю часть глаза;
- повреждение других частей глаза, например, роговицы (передней прозрачной оболочки глаза).
В большинстве случаев риск осложнений при операции по лечению катаракты составляет менее 1%. Наиболее распространенное осложнение — разрыв капсулы хрусталика, который может случаться чаще.
Чаще всего возможно успешное лечение любых осложнений операций по лечению катаракты. Иногда ваше зрение может стать хуже, чем оно было до операции или вашему глазу будет нанесен непоправимый ущерб, который приводит к потере зрения. Однако такие случаи очень редки.
Кистозный макулярный отек
Кистозный макулярный отек — это вероятное осложнение, которое может привести к потере зрения. При этом отеке скапливается жидкость между слоями сетчатки (где расположены нейроны, выстилающие глазное дно и улавливающие свет). Есть два различных типа кистозного макулярного отека:
- ишемический кистозный макулярный отек;
- клинический кистозный макулярный отек.
Ишемический кистозный макулярный отек встречается очень часто, но на зрение не влияет. Клинический кистозный макулярный отек может приводить к потере зрения и считается, что он вызывает 0,1-12% всех случаев потери зрения. Кистозный макулярный отек иногда лечится нестероидными противовоспалительными препаратами. Впрочем, исследования в этой области все еще ведутся.
Использование очков
Естественный хрусталик в вашем глазу может менять форму. Благодаря этому ваши глаза могут фокусироваться на ближних и дальних объектах. Однофокусные (монофокальные) и мультифокальные пластиковые хрусталики этого делать не могут. Поэтому после операции по лечению катаракты вам могут потребоваться очки для чтения или для дали.
Согласно некоторым исследованиям, 95% людей с монофокальными и 68% людей с мультифокальными хрусталиками носят очки после операции по лечению катаракты. Другой тип искусственного хрусталика, который называется аккомодирующий, позволяет глазу фокусироваться как на ближних, так и на дальних объектах.
Видео о лазерной дисцизии вторичной катаракты
Если вторичная катаракта развивается в глазу с клинически значимой миопией, большинство авторов рекомендует воздержаться от лазерной капсулотомии, указывая на определенную вероятность ретинальных осложнений, в т.ч. отслойки сетчатки; более целесообразными, с этой точки зрения, являются инструментальные методики. Однако, другие авторы, практикующие лазерную дисцизию в подобных сочетанных случаях, сообщают об отсутствии каких-либо статистически достоверных рисков
Таким образом, литературные данные по этому вопросу нельзя считать однозначными, и следует проявлять известную осторожность
Напротив, при имплантации интраокулярной линзы в заднюю камеру пациентам детской возрастной группы, если установлена вторичная или фиброзная катаракта, лазерная дисцизия сегодня считается наиболее предпочтительным и адекватным методом, который применяется в абсолютном большинстве случаев (единичные исключения в пользу инструментальных методов делаются, например, при затрудненном доступе к задней капсуле).
Если возникает выбор между традиционными и лазерными методами устранения вторичной катаракты, предпочтение отдается вторым еще и в тех случаях, когда инструментальное вмешательство по каким-либо причинам противопоказано. Определенные противопоказания есть, однако, и у лазерной дисцизии.

Коррекция при смещении интраокулярной линзы
В зависимости от степени дислокации искусственного хрусталика, врач выбирает тот или иной хирургический доступ. Также учитываются наличие сопутствующих осложнений, например, макулярного отека, отслойки сетчатки, хрусталиковых масс в области глазного дна или стекловидного тела.
Выделяют два типа доступа: передний, или роговичный, и задний, осуществляемый через плоскую часть цилиарного тела. Роговичный доступ чаще используют в том случае, когда линза или ее гаптика расположены в поле зрения хирурга, и он может захватить из транспупиллярно. Показанием для заднего доступа является полная дислокация ИОЛ в вещество стекловидного тела или в плоскость глазного дна. Эта операция относится к разделу витреоретинальной хирургии. Задний доступ помогает провести все необходимые витреоретинальные манипуляции.
При дислокации ИОЛ можно заменить заднекамерную модель линзы на переднекамерную, выполнить репозицию заднекамерной линзы, удалить ИОЛ, не имплантируя другую линзу.При замене заднекамерной ИОЛ на переднекамерную проводится в том случае, если строение линзы таково, что невозможно провести ее репозицию и шовную фиксацию. Современные модели переднекамерных линз используют для замены заднекамерных устройств. При этом имплантация безопасна, а шовная фиксация не требуется. В этом случае процент специфических осложнений очень мал. Итоговая острота зрения сопоставима с той, которую можно получить при реимплантации заднекамерной линзы. Иногда она даже превышает этот показатель.
При репозиции заднекамрной ИОД проводят ряд манипуляций:
- Помещение линзы в цилиарную борозду и транссклеральная ее шовная фиксация, включая эндоскопический контроль.
- Размещение линзы в цилиарной борозде с использованием оставшихся фрагментов капсульного мешка (без шовной фиксации).
- Шовная фиксация линзы к радужной оболочке.
- Перемещение ИОЛ в переднюю камеру (выполняют очень редко).
Чаще всего размещают заднекапсульную ИОЛ в цилиарной борозде, а затем дополнительно фиксируют шовным материалом путем транссклерального доступа. Этот тип операции техничеки выполнить довольно сложно, так как высок риск осложнений (эндофтальмит, гемофтальм, вялотекущий увеит хронического течения, склеральные свищи, ущемление стекловидного тела, повторная дислокация ИОЛ, отслойка сетчатки). Также при проведении ультразвуковой биомикроскопии после операции было установлено, что менее половины вмешательств (37-40%) привели к правильному положению ИОЛ в цилиарной борозде. В остальных случаях происходит смещение гаптической части линзы кпереди или кзади относительно цилиарной борозды.
Следует еще раз отменить, что дислокация искусственного хрусталика является довольно редким, но очень тяжелым осложнением оперативного лечения катаракты. В зависимости от наличия остатков капсульного мешка, модели дислоцированной линзы, сопутствующих осложнений изменяется дальнейшая тактика лечения. При правильном подходе удается получить отличные функциональные и анатомические результаты.
Вторичная катаракта
Вторичная катаракта – это позднее осложнение, которое возникает у пациентов после перенесенной хирургической операции по замене хрусталика. Патология проявляет себя медленным снижением остроты зрения, которое постепенно сводит на нет все результаты, достигнутые после проведенного хирургического вмешательства. По различным данным статистики данное осложнение может проявляться в 10–20% случаев.
Симптомы и причины вторичной катаракты
Проявления патологического процесса у пациентов, перенесших операцию по замене хрусталика таковы:
- постепенное ухудшение зрения;
- засветы в глазах, возникающие от солнечного света и источников освещения;
- проявляющаяся «туманность» зрения.
Нужно понимать, что артифакия – замена помутневшего хрусталика интраокулярной линзой, является довольно серьезным вмешательством, после которого возможно возникновение различных осложнений. Из них вторичная катаракта глаза является, пожалуй, самым распространенным. Однако не следует путать ее с другими послеоперационными осложнениями. Например, двоение глаза при вторичной катаракте не наблюдается, этот симптом относят к признакам смещения искусственного хрусталика (интраокулярной линзы).
Вторичная катаракта возникает вследствие хирургического воздействия, направленного на устранение первичной формы заболевания. Развитие этого осложнения связано с патологическим разрастанием эпителиальной ткани на поверхности задней капсулы хрусталика. По этой причине происходит снижение прозрачности, образование помутнения и снижение остроты зрения.
Необходимо отметить, что проявление вторичной катаракты никак не связано с непрофессионализмом офтальмолога, проводившего хирургическое вмешательство, а является результатом клеточных реакций, происходящих в капсульном мешке, которые обусловлены индивидуальными особенностями организма.
Лечение вторичной катаракты
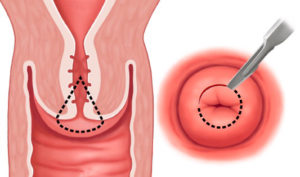
Единственным способом лечения данного осложнения является удаление вторичной катаракты хирургическим путем, которое позволяет устранить помутнения и разрастание эпителиальной ткани. При этом повторная замена хрусталика при катаракте, как правило, не требуется. В настоящее время самой распространенной методикой проведения хирургического лечения является лазерная дисцизия – удаление катаракты лазером. Суть этой процедуры состоит в воздействии на помутневшие участки поверхности задней капсулы хрусталика.
Лазерная операция на вторичную катаракту очень эффективна и безопасна и в 90% случаев помогает восстановить остроту зрения. Для ее осуществления используется очень точная лазерная система – YAG лазер, который позволяет очень тонко воздействовать на ткани, удаляя только помутневшую часть капсулы хрусталика в проекции оптической оси глаза. Операция по вторичной катарактепроводится амбулаторно и не причиняет пациентам существенного дискомфорта. При отсутствии осложнений через пару часов после операции человек может отправляться домой. В послеоперационном периоде ограничения минимальны.
В большинстве случаев для успешного излечения при диагнозе вторичная катаракта после замены хрусталика, операция лазерной дисцизии проводится только один раз, а повторное осуществление процедуры требуется крайне редко.
Осложнения после удаления вторичной катаракты
Воздействие точного лазерного оборудования при лечении вторичной катаракты малотравматично, что снижает вероятность возникновения осложнений. Однако в редких случаях все же возможно развитие нежелательных последствий. К таковым относятся:
- Повреждение искусственного хрусталика (интраокулярной линзы) лучом лазера. Причиной обычно является плохая калибровка устройства. Вследствие этого на линзе могут появляться точки или полоски, в некоторой мере ухудшающие зрение пациента.
- Кистозный отек сетчатки глаза, который обычно развивается, если лечение проводится менее чем через полгода после первичного хирургического вмешательства.
- Регматогенная отслойка сетчатки – очень редкое осложнение, обусловленное сложной глазной миопией.
- Инфицирование глаза, возникающее вследствие недостаточной гигиены или несоблюдения послеоперационных рекомендаций врача.
Где провести лечение вторичной катаракты?
В Москве цена на операцию «повторная катаракта» довольно высока и качество лечения может существенно отличаться. Клиника АРТОКС на Юго-Западной предлагает своим пациентам современное и эффективное лечение вторичной катаракты лазером. Цена на операцию является доступной, а большой опыт наших офтальмологов поможет Вам вернуть хорошее зрение.
Дисцизия Вторичной Катаракты – Как Проводится Операция
Среди болезней глаз, приводящих к слепоте, лидирующую позицию занимает катаракта, или помутнение хрусталика. Благо современная медицина научилась решать эту проблему оперативным вмешательством, а именно экстракцией катаракты. Такая операция проводится в амбулаторных условиях, занимает немного времени и совершенно безопасна для человека.
Однако при всей кажущейся простоте, прооперированный человек не застрахован от рецидива заболевания. Как показывает статистика, примерно 50% взрослых пациентов обращаются к врачам с жалобами на вторичную катаракту. У детей данный рецидив и вовсе встречается в 90% случаев. Для решения этой проблемы назначается дисцизия вторичной катаракты. Что это за операция и как она проводится? Следует во всем разобраться.
Причины развития вторичной катаракты
Не стоит думать, будто первичную катаракту лечат лазером. Для удаления помутневшего хрусталика врачи используют скальпель. Именно скальпелем удаляется помутневший хрусталик, а на его место вставляется искусственный. Однако в этом случае в глазу могут остаться частички пораженного хрусталика, которые со временем начинают размножаться и распространяться по всей задней капсуле. Они то и приводят к вторичной катаракте, что требует повторной операции.
Симптомы вторичной катаракты
Важнейшим признаком развития вторичной катаракты является постепенное ухудшение зрения. Как правило, больной в этом случае жалуется на появление «мушек» или тумана перед глазами, а также ореола вокруг источника света.
Если диагностика подтверждает развитие вторичной катаракты, офтальмологи решаются на дисцизию задней капсулы.
Что представляет собой процедура дисцизии
Лазерная дисцизия – это наиболее прогрессивный метод лечения повторно развившегося заболевания. Проводится она при помощи лазерного офтальмологического аппарата (YAG). Посредством тончайшего лазерного луча, опытный специалист воздействует на разрастающиеся клетки, разрушая их и создавая оптическое отверстие. В результате таких манипуляций больному возвращается полноценное зрение.
Как проводится операция
Перед проведением оперативного вмешательства пациенту вводят местную анестезию, благодаря которой процесс не причиняет ему абсолютно никакого дискомфорта. Кроме того, на роговицу наносят препараты для расширения зрачков (капли Фенилэфрин 2,5% или Тропикамид 1,0%). Для предупреждения повышения глазного давления может вводиться препарат Апраклонидин 0,5%.
Осложнения оперативного вмешательства маловероятны, чаще уже через 2 часа после вмешательства пациент сможет покинуть клинику. Причем, никаких повязок и швов после этой процедуры носить не придется. Дабы избежать воспаления, некоторое время после операции пациенту необходимо закапывать в глаза стероидные препараты
А спустя неделю важно вновь посетить врача и удостовериться, что лечение было пройдено успешно. Как правило, вторичную катаракту лечат за один сеанс и лишь в единичных случаях требуется две операции
Абсолютные противопоказания к проведению дисцизии
- наличие отеков или рубцов на роговице глаза, из-за которых хирург не может рассмотреть его структуру;
- помутнение роговицы глаза;
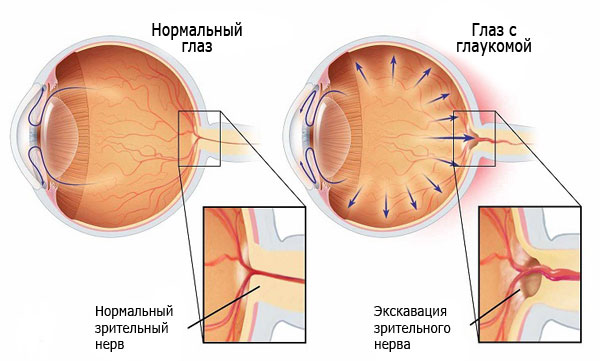
- развитие некомпенсированной глаукомы;
- воспаление радужной оболочки.
К относительным противопоказаниям данной операции можно отнести лишь период менее 6 месяцев с удаления первичной катаракты.
Послеоперационные осложнения
Как правило, в 90% случаев дисцизия вторичной катаракты проводится успешно без каких-либо негативных последствий. В редких случаях это вмешательство может обернуться:
- отечностью или воспалением роговицы;
- смещением внутриглазной линзы;
- отеком сетчатки;
- разрывом либо отслоением сетчатки.
В этих случаях требуется дополнительная помощь офтальмологов. Здоровья вам и четкого зрения!
Что такое катаракта?
Катаракта в переводе с греческого (cataractos) означает водопад. Это заболевание сопровождается потерей хрусталиком прозрачности, в результате чего пациент теряет остроту зрения. В связи с расположением хрусталика (за формирующей зрачок радужкой), его нельзя рассмотреть невооруженным глазом, до тех пор, пока он не помутнеет. Этот фактор искажает свет, а также создает препятствия при его прохождении через хрусталик, приводя к появлению комплекса зрительных симптомов.
Обычно развитие катаракты происходит постепенно и обнаруживается с возрастом. В определенных случаях это можно наблюдать гораздо раньше. Из-за постепенного ухудшения зрения многие люди длительное время даже не догадываются о том, что страдают этим заболеванием.
СПРАВКА. Как правило, катаракта поражает сразу два глаза, но довольно часто ее развитие на одном из них происходит намного быстрее. Катарактой страдают приблизительно 60% пациентов в возрасте от 60 лет.
Ответы на популярные вопросы
Пациенты перед вмешательством часто задают определенные вопросы, которые волнуют их больше всего.
Сколько длится операция?
Минимальная длительность процедуры составляет 15-20 минут, а максимальная может достигать 2 часов, но бывает это редко. В среднем, операция длится 30-40 минут.
Сколько стоит операция по замене хрусталика глаза (средняя цена в СПб и Москве)?
Стоимость операции зависит, в первую очередь, от используемого импланта. В столичных городах минимальные расценки начинаются от 35-40 тысяч рублей и могут достигать 140 тысяч.
Когда восстановится зрение?
На то, когда возвращается зрение после замены хрусталика, сильно влияет общее состояние здоровье пациента, сетчатки его глаз и зрительного нерва. Срок реабилитации после операции составляет не менее 4 недель, к его окончанию зрение должно полностью вернуться.
После замены хрусталика глаз видит мутно — почему и что делать?
В норме после замены хрусталика глаза сильно боятся света. В течение первой недели сохраняется сниженное зрение и эффект тумана. Это – естественное состояние организма, оно не требует коррекции, но рекомендации врача нужно строго соблюдать.
Для борьбы с осложнениями, при которых туман в глазах после замены хрусталика сохраняется в течение длительного времени, необходимо принять следующие меры:
- помутнение хрусталиковой капсулы, или вторичная катаракта, — после вмешательства пациент в редких случаях начинает видеть хуже. Для коррекции требуется лазерная дисцизия – небольшая операция, которая длится 10-15 минут и не требует длительной реабилитации;
- повышение внутриглазного давления – вместе с тем, что глаз после замены хрусталика не видит так, как положено, возникают болезненные ощущения. Для коррекции требуется медикаментозная терапия по назначению врача;
- инфекция – бактерия попадает в момент операционного вмешательства или в период реабилитации, возникают разные симптомы вплоть до острых болей и выделений из глаз. Для предотвращения необходимо пройти курс антибактериальной терапии во время восстановительного периода;
- отек роговицы – осложнение, которое влияет на возможность нормально видеть, но сохраняется не дольше 1-2 дней. Специфического лечения не нужно;
- отслойка сетчатки – сопровождается болью и требует консультации доктора. Для лечения используют лазер, криотерапию, в тяжелых случаях требуется повторная операция.
Другие причины, по которым возникают осложнения после удаления катаракты с заменой хрусталика, встречаются крайне редко (менее 1%).
Когда возвращается зрение после замены хрусталика глаза?
В течение первой недели зрение остается мутным, но при соблюдении врачебных рекомендаций уже через 2-3 недели происходит полное восстановление. До конца замененный хрусталик реабилитируется после 4 недели реабилитации. Лазерная коррекция зрения после замены хрусталика требуется в очень редких случаях, осложненных патологиями глаз.
В целом, отзывы на замену хрусталика при миопии высокой степени, катаракте и других заболеваниях положительны, и пациенты отмечают следующее:
- отсутствие тяжелых последствий;
- быстрая возможность вернуться домой;
- простая реабилитация при четком соблюдении рекомендаций врача.
Однако отзывы пациентов нередко описывают и незначительные минусы: мутный взгляд в первые сутки после операции, высокая стоимость процедуры при сложных вмешательствах, наличие отека. Некоторые люди очень волнуются перед операцией.
На видео мужчина делится своими впечатлениями после замены хрусталика глаза:
Когда можно смотреть телевизор?
Смотреть телевизор после замены прозрачного хрусталика можно через несколько дней – точный срок определяет доктор. Читать и работать за компьютером разрешено через 1-2 недели.
Показания и противопоказания
Во время такой медицинской процедуры, используется специальный офтальмологический аппарат. Он воздействует на капсулу хрусталика и передний отдел глаза. Во время этой операции пациент не чувствует боли и врачи не используют общий наркоз, который негативно сказывается на состоянии здоровья. Однако, выполняют дисцизию не всем людям.
К показаниям, на основе которых офтальмолог рекомендует лазерную операцию, относится:
- катаракта полученная в результате сильной травмы;
- открытоугольная или закрытоугольная глаукома;
- повторная катаракта, которая возникла после удаления хрусталика;
- киста на радужке;
- любой вид пуппилярных мембран;
- вторичная глаукома, которая сопровождается смещением зрачка;
- лентообразные тяжи в стекловидном теле глаза.
Также следует отметить, что существует ряд противопоказаний, которые могут быть абсолютными или относительными. В первом случае врачи категорически отказываются выполнять лазерную дисцизию, а во втором она используется при соблюдении ряда условий. Для начала перечислим абсолютные противопоказания, при которых операция только усугубит положение пациента:
- Некомпенсированная глаукома. При наличии такого сопутствующего заболевания происходит повышение внутриглазного давления и патологическое изменение зрительного нерва.
- Сильно выраженная неоваскуляризация зрачковой мембраны (врожденное заболевание).
- Помутнение, выявленное на роговице глаза, даже если оно находится на начальной стадии.
- Уплотнение зрачковой мембраны, которое превышает 1 мм.
- Инфекционное или воспалительное заболевание в передней части глаза.
Сюда относится контакт задней капсулы глаза с установленной линзой и незначительная неоваскулярзация мембраны. Врачи не рекомендуют проводить операцию, когда после удаления помутнения прошло менее 6 месяцев, но выполняют ее при острой необходимости.
Почему возникает помутнение искусственного хрусталика?
По мнению специалистов, точные причины осложнений после удаления катаракты пока не раскрыты. В общем, это явление можно объяснить ростом эпителия и его локализацией на поверхности тыльной стороны капсулы. В итоге нарушается ее прозрачность, снижающая остроту зрения.
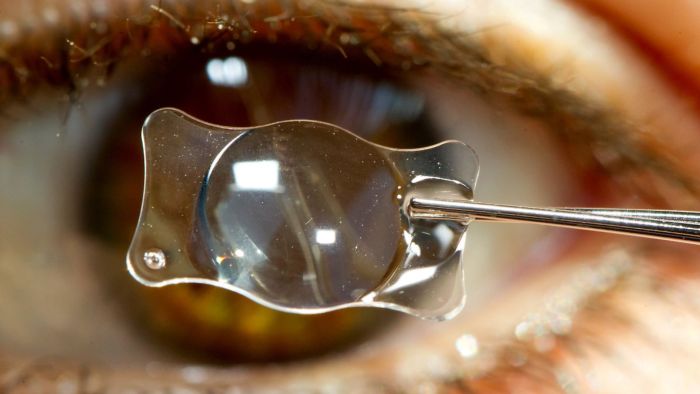
Превратившиеся в волокна клетки эпителия отличаются неправильной формой и функциональной неполноценностью. Поэтому их перемещение в центр оптической зоны способствует возникновению помутнения. Однако этот процесс не является хирургической ошибкой, допущенной во время операции.
Группа риска
В результате исследований офтальмологи установили ряд факторов, способствующих возникновению вторичной катаракты после того, как был заменен хрусталик. К ним относятся следующие:
- Возраст пациента. Катаракта после хирургического вмешательства чаще всего возникает в детском возрасте. Это обусловлено способностью молодых тканей быстро регенерировать, в результате чего, клетки эпителия начинают мигрировать и делиться в задней капсуле.
- Форма интраокулярной линзы. Квадратные ИОЛ значительно снижают риск поражения.
- Материал, из которого выполнено изделие. ИОЛ, изготовленные на основе акрила, становятся причиной помутнения хрусталика гораздо реже. Чего нельзя сказать о силиконовых линзах.
- Наличие у пациента сахарного диабета и некоторых офтальмологических заболеваний.