Гинекологические заболевания при белых выделениях с кисловатым запахом
Содержание:
- Осложнения и последствия
- Рекомендации
- Причины
- Белые творожистые выделения как основной симптом молочницы
- Диагностика причин выделений с неприятным запахом
- Когда выделения являются патологическими
- Какое должно быть лечение?
- Естественные причины кислого запаха выделений у женщин
- Лечение выделений с кислым запахом, что делать, как правильно лечить
- Профилактические меры
- Народные советы
- Патологические выделения у женщин
- Кислый запах
- Причины появления патологических выделений, имеющих кислый запах
- Коричневые выделения из влагалища
- Нормальные выделения
- Цервицит
Осложнения и последствия
Любая патология при отсутствии должного лечения спустя время переходит в хроническую форму и провоцирует появление серьезных осложнений. Если это гормональные колебания, то самым опасным последствием окажется развитие патологий, приводящих к бесплодию. Такие же изменения могут произойти и при запущенных формах ЗППП.
Любые воспалительные процессы и опухоли несут угрозу женскому здоровью и даже жизни. При молочнице (кандидозе) и бактериальном вагинозе создается благоприятная для проникновения инфекции среда. В случае развития инфекционных заболеваний ситуация существенно усугубляется. Если эти патологии диагностируются на поздних сроках беременности, то лечение проводят чаще всего после родов. При этом существует риск, что произойдет заражение ребенка в процессе прохождения через родовые пути.

В случае развития эндометриоза и поражения клетками эндометрия матки и яичников во время овуляции и в другие фазы цикла может начаться маточное кровотечение. Нередко эта патология становится причиной бесплодия.
Рекомендации
При появлении кислого запаха из влагалища необходимо посетить кабинет гинеколога и пройти простое обследование. Рекомендуется сдать мазок из влагалища на флору и степень чистоты, а так же бакпосев мазка. Дополнительно может понадобиться анализ крови с формулой и общий анализ мочи. Это обследование позволит выявить возбудителя и назначить лечение, если таковое понадобится.
При появлении кислого запаха важно обнаружить возможную проблему и принять соответствующие меры. Часто девушки, столкнувшиеся с такой проблемой, пытаются замаскировать кислый запах различными дезодорирующими средствами (интимные гели с сильной отдушкой, ароматизированные ежедневные прокладки и т.д.)
Ещё чаще используют различные препараты, не редко совсем не подходящие для устранения проблемы, которые стирают клинические проявления. Все эти действия могут привести к переходу заболевания в хроническую форму, провоцируя дальнейшее развитие процесса.
Лечение будет зависеть от типа возбудителя. Так, при молочнице понадобятся противогрибковые препараты, а при бактериальной инфекции – антибиотики. Во всех случаях могут быть назначены пребиотики и пробиотики, восстанавливающие нормальную микрофлору влагалища.
Нормальная микрофлора влагалища способна самостоятельно подавлять рост и размножение условно-патогенной флоры. Способствует созданию кислой среды. Обеспечивает защитный барьер на пути различных инфекционных агентов.
Чтобы избежать появления кислых выделений из влагалища, необходимо соблюдать очень простые правила:
- Соблюдать меры личной гигиены.
- Подмываться с использованием специальных средств для интимной гигиены.
- Подмываться строго спереди назад, то есть по направлению от лобка к анальному отверстию. Это позволит предотвратить попадание различных патогенных агентов (кишечная палочка, дрожжеподобные грибки и т.п.) из прямой кишки в мочеполовую систему.
- Использовать нижнее бельё из натуральных тканей, так как синтетика способна вызвать раздражение половых органов.
- При появлении первой симптоматики обращаться к гинекологу, а не заниматься самолечением.
- Регулярно посещать гинеколога для осмотра. Кратность посещений должна быть не менее 1 раза в год (в идеале 1 раз в 6 месяцев).
- Использовать барьерные методы контрацепции (презерватив), если нет уверенности в половом партнёре.
Выявить причину появления белей с запахом кефира может только специалист. Кроме того, лечение всегда назначается исходя из индивидуальных критериев организма пациента. Поэтому пытаться заниматься самолечением «по совету подруги» не следует. Помните: своевременно обнаруженные заболевания гораздо легче вылечить!
Причины
Выделения с кислым запахом, но без зуда могут появляться у женщин по следующим причинам:
- Несоблюдение интимной гигиены. Если представительница слабого пола не отличается особой чистоплотностью, редко принимает душ и меняет белье раз в 2-4 дня, у нее могут появиться выделения с кисловатым малоприятным ароматом.
- Нарушение микрофлоры. В нормальном состоянии в микрофлоре влагалища присутствует большое количество полезных лактобактерий. Если по каким-то причинам (прием антибиотиков, стрессы, воспалительные процессы в организме и пр.) лактобактерий становится меньше, а количество опасных микробов вырастает, женщина может начать ощущать неприятные запахи, исходящие из интимной зоны.
- Кандидоз. Если кисловатый запах сопровождается обильными творожистыми выделениями беловатого цвета, гинеколог диагностирует у своей пациентки молочницу. В большинстве случаев при таком заболевании, возбудителем которого является дрожжевой грибок, в области половых органов появляется зуд и дискомфорт. Но иногда симптомами кандидоза становятся только странные выделения.
- Половые инфекции. Неприятный запах выделений часто говорит о том, что в женские мочеполовые пути во время незащищенного полового контакта проникла опасная инфекция (трихомониаз, хламидиоз, гонорея и пр.). Точно определить, какая именно болезнь стала причиной появления данного симптома, можно только после сдачи анализов. При этом женщины должны знать, что часто при таких заболеваниях цвет выделений становится желтоватым, зеленоватым, серым и т.д. Если вовремя не начать лечение, направленное на уничтожение возбудителя инфекций, то вместо кисловатого запаха появится «аромат» тухлой рыбы.
Белые творожистые выделения как основной симптом молочницы
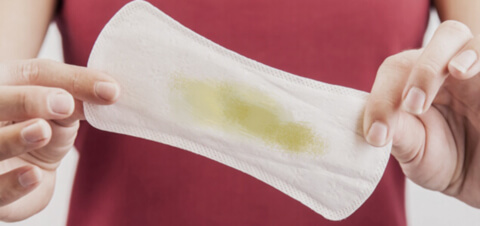
Белые выделения с кислым запахом, чаще всего, не являются нормой. Как правило, так проявляется заболевание кандидоз, или молочница, как его многие называют.
Существует несколько причин ее появления:
- заражение от полового партнера, причем, сам мужчина может быть только носителем этих грибков, не испытывая никакого дискомфорта и не подозревая, что он заражен;
- гормональные изменения во флоре влагалища в период беременности;
- прием антибиотиков, которые убивают как вредные, так и полезные бактерии.
Симптомы молочницы достаточно узнаваемы и не представляют трудностей в диагностике для врача. Помимо визуального осмотра, гинеколог возьмет на исследование мазок на флору, который даст более точный ответ о причине недомогания. Обычно симптомы представляют собой белые выделения с кислым запахом при беременности, а также у небеременных женщин. Характерен творожистый налет, обнаруживаемый на наружных половых органах и внутри влагалища. Кроме того, женщина может испытывать довольно сильную боль при половых актах, зуд и сухость влагалища, слизистая внешних половых органов покрывается мелкими трещинками.
Белые выделения с кислым запахом у женщин, обусловленные появлением в больших количествах в микрофлоре влагалища грибов кандида, в некоторых случаях могут оказать негативное влияние на плод. Потому, будущим мамам нужно особенно тщательно следить за своим здоровьем.
Как распространяется болезнь?
Обычно кандидоз распространяется довольно быстро. Незначительные творожистые выделения, при отсутствии лечения, уже через несколько часов локализуются по всей слизистой наружных половых органов, вырабатывая особый запах и нестерпимый зуд. Из-за кислой среды, которая приводит к раздражению тканей, на слизистых покровах образуется множество микротрещин, которые не смогут зажить до тех пор, пока грибок не будет уничтожен. Без приема лекарств заболевание пройдет только спустя 2 недели, оставив после себя отекшую, покрытую множественными язвочками слизистую поверхность. На ее заживление также уйдет немало времени.
Скорость распространения заболевания, также как и скорость заживления, во многом зависят от состояния иммунитета женщины, а также от сопутствующих негативных факторов, как то, например, прием сильнодействующих лекарств, подмывание интимными средствами с неподходящим уровнем pH и ароматизаторами, частые спринцевания.
Лечение кандидоза
1. Спринцевание и подмывание настоями трав.
Одной из наиболее популярных трав в борьбе с молочницей считается ромашка аптечная. Столовую ложку сухих соцветий необходимо залить водой не теплее 50 градусов и дать в течение получаса настояться. Полученным отваром можно осуществлять подмывание и спринцевание.
Кроме ромашки можно еще использовать цветки календулы и заваривать водой не горячее 50 градусов. Травы можно и чередовать, например, утром произвести подмывание ромашкой, а вечером – календулой. Однако борьба против молочницы травами растянется на несколько дней, и будет иметь лишь временный успех.
Более эффективным народным методом является спринцевание содой. Сода восстанавливает во влагалище щелочную среду, убивает грибы кандида. Но на сегодняшний день существуют более современные и безопасные медикаментозные средства лечения молочницы.
2. Прием медикаментозных препаратов
Лечение травами должно быть второстепенным. На первом месте должен стоять подбор определенных противогрибковых препаратов, которые принесут облегчение уже в течение нескольких часов. Лечение необходимо проводить обоим половым партнерам, иначе оно теряет всякий смысл.
При беременности, когда прием внутрь противогрибковых препаратов нежелателен, можно использовать наружные растворы, созданные на такой же основе, что и таблетки, а также вагинальные свечи.
Важно не заниматься самолечением, так как молочницу можно перепутать с другим, не менее неприятным гинекологическим заболеванием – вагинозом. Он также предполагает белые выделения и зуд, и может так же, как и молочница, быть спровоцирован приемом антибиотиков, гормональной перестройкой и неправильным уходом за половыми органами
С точностью отличить вагиноз от кандидоза можно только с помощью лабораторных исследований. Главное же визуальное отличие — при вагинозе присутствует запах протухшей рыбы и выделения имеют зеленоватый оттенок.
Профилактика молочницы не всегда действенна. В большинстве случаев нельзя с уверенностью говорить о полном исключении ее появления при использовании профилактических мер, коими являются:
- лечение обоих половых партнеров;
- одновременный прием противогрибковых препаратов наряду с сильными антибиотиками;
- регулярная интимная гигиена.
Диагностика причин выделений с неприятным запахом
Для выявления причин такого состояния проводится гинекологический осмотр. Во время него обнаруживаются опухолевые или воспалительные процессы на шейке матке или в половых путях. Проводится кольпоскопия – осмотр шейки матки с помощью оптического прибора кольпоскопа. Гинеколог берет мазок шейки матки на раковые и предраковые клетки.
При подозрении на новообразования матки назначается гистероскопия – осмотр маточной полости с помощью прибора-гистероскопа. Во время такой диагностики врач берет образцы тканей на биопсию с подозрительных участков.
Женщине назначается анализ, показывающий, какие микроорганизмы вызвали воспалительный процесс. Оптимальным вариантом считается исследование Фемофлор, выявляющее практически все болезнетворные микроорганизмы, которые могут вызвать неприятный запах.
Назначаются анализы на сифилис – сифилитические язвы также могут вызывать плохо пахнущие выделения. Женщина сдает кровь на ВИЧ, поскольку бурное размножение патогенной флоры может быть вызвано угнетением иммунитета.
Проводится УЗИ малого таза, во время которого врач осматривает репродуктивные органы и мочевой пузырь, чтобы убедиться в отсутствии инфекционного или опухолевого процесса.
Когда выделения являются патологическими
Если у выделений появился необычный цвет (зеленый, интенсивно-желтый, коричневый, черный, кровавый), они являются жидкими, неоднородными по консистенции, у них имеется странный запах , это говорит о наличии в организме инфекционного или опухолевого процесса. В этом случае только гинекологический осмотр и обследование помогут узнать точную причину запаха и других симптомов.
Откладывать лечение нельзя, так как инфекция может быстро распространиться на все органы мочеполовой системы. А если это опухоль, промедление вообще опасно для женщины. На заболевание указывают и другие симптомы (боли, подъем температуры, нарушения цикла).
Какое должно быть лечение?
План терапии при неприятном запахе из интимной области должен основываться только на тех данных, которые получены после обследования. Врач может тебе прописать вагинальные свечи или суппозитории. Но конкретное название зависит от патологии.
Могут прописать антибактериальные, противовоспалительные и противогрибковые свечи.
Например, при местном дисбактериозе могут прописать Гинофлор. При грибках и бактериях – Флуомизин, Тержинан. При гарднереллезе прописывают иногда Клиндацин.
Когда установлено, почему возник запах у женщины без выделений, прописано соответствующее лечение, это не должно отменять соблюдения правил личной гигиены. Как минимум – не носить синтетическое белье и не использовать средства с ароматическими отдушками для совершения интимного туалета.
Специфический запах из влагалища – однозначно повод пойти в женскую консультацию.
Статья проверена практикующим семейным врачом, Крижановской Елизаветой Анатольевной, стаж 5 лет Подробнее про автора
Метки: выделения, гинекология, женское здоровье
Естественные причины кислого запаха выделений у женщин
Не все подобные выделения у женщин имеют патологическую основу. Перечислим причины физиологических изменений:
- В течение менструального цикла уровень гормонов: эстрогенов и прогестерона, постоянно варьируется. Во время овуляции, перед месячными или после них выделяется густой и более обильный слизистый секрет желтоватого цвета. Он может приобрести такой аромат. А также, известно, что в такие моменты выделения у женщин кислые и на вкус.
- В период пременопаузы или середине климакса кислый запах выделений без зуда у женщин объясняется гормональными горками.
- Причиной этого признака нередко является прием медикаментов или контрацептивов.
- Аллергическая реакция на синтетическое белье или неправильно подобранные средства интимной гигиены могут спровоцировать различные благоухания.
- Кислая цервикальная жидкость у подростков также объясняется чрезмерным действием гормонов и окончательным формированием половой системы. Вот почему этот симптом может обнаружить у себя даже девочка, не ведущая половую жизнь.
- Отсутствие правильной гигиены провоцирует различные ароматы в области гениталий, иногда даже может сильно пахнуть скисшей капустой, тухлым сыром, уксусом.
- Нарушение обмена веществ, ослабленный иммунитет, стрессы, перенесенные на ногах простуды, употребление антибиотиков и даже неправильное питание способно нарушить естественную микрофлору влагалища и баланс молочно-кислых бактерий, что способствует преобладанию патогенных микроорганизмов. Этот процесс может явиться предпосылкой для выделения кремового секрета с описываемым ароматом.
- Частые спринцевания нередко приводят к нарушению водного баланса слизистой, из-за чего железы в экстренном режиме начинают вырабатывать жидкий прозрачный секрет с подобным ароматом.
Лечение выделений с кислым запахом, что делать, как правильно лечить
Вагинальные выделения с кисловатым запахом, появление которых обусловлено физиологическими причинами, не требует специального лечения. В терапии нуждаются женщины, когда подтверждается гормональная природа обильных выделений. В этом случае лечащий гинеколог должен скорректировать гормональный фон медикаментозно, учитывая результаты анализов пациентки на содержание гормонов в крови в динамике.
В случае обнаружения в мазках грибковых микроорганизмов, специалисты назначают пациентке прием антибактериальных препаратов по индивидуальной схеме. Лечение направляется не только на снятие симптомов, ухудшающих качество жизни женщины (зуд, жжение, дискомфорт при мочеиспускании), но и на уничтожение колоний дрожжеподобных грибков.
Эффективность лечения достигается комплексным подходом, когда интравагинально назначаются противогрибковые суппозитории, специальные мази и гели, а также антимикотические средства для перорального приема.
Что может посоветовать врач, чтобы избавиться от выделений с кислым запахом?
Что можно сделать, если кислый запах от выделений, это не симптомы заболевания, а проблема физиологического характера. Рекомендации врача касаются:
- соблюдения определенных правил интимной жизни (отказ от половых контактов на все время лечения);
- принципов диетического рациона питания;
- лечения постоянного полового партнера пациентки;
- необходимости проведения общеукрепляющих мероприятий (прием поливитаминов, отказ от вредных привычек, посильная физическая нагрузка).
- Бороться с вагинальными выделениями, имеющими выраженный кислый запах, не стоит без помощи врача. Это может быть симптомом заболевания, течение которого может усложниться, а потому путь к выздоровлению станет долгим и затратным. Лечащий специалист проведет полное обследование и назначит адекватный курс терапии.
Профилактические меры
Чтобы предотвратить развитие патологий, провоцирующих изменение характера секреции, нужно придерживаться простых рекомендаций. Основными из них являются следующие:
Постоянно укреплять иммунитет, правильно питаться и отказаться от вредных привычек.
Прием лекарственных препаратов осуществлять со строгим соблюдением врачебных рекомендаций.
Категорически запрещено злоупотребление гормональными контрацептивами.
Носить нижнее белье, не стесняющее движения, изготовленное из натуральных тканей.
Избегать стрессов, чрезмерного физического переутомления и переохлаждения.
С особым вниманием подойти к выбору средств интимной гигиены, используемых в процессе подмывания. Предпочтение следует отдать тем из них, в которых нет красителей и ароматизаторов.
Не использовать мыло при выполнении гигиенических процедур, так как оно способствует нарушению микрофлоры влагалища.
Ежедневные прокладки использовать исключительно в период овуляции и ближе к приходу регул, когда объем секрета существенно увеличивается.
В обычные дни подмываться дважды в сутки, а в критические – при каждой смене гигиенической принадлежности.
Своевременно проводить лечение любых развивающихся заболеваний.
Систематически проходить осмотр у гинеколога.. Приобретение влагалищной секрецией кислого аромата – симптом тревожный
Подобные изменения в большинстве случаев сигнализируют о начале патологического процесса. Оставлять такие клинические проявления без внимания нельзя. Определить, что стало причиной их появления, может только гинеколог. Самолечение недопустимо. Такие действия нередко влекут за собой серьезные последствия, а иногда даже необратимые
Приобретение влагалищной секрецией кислого аромата – симптом тревожный. Подобные изменения в большинстве случаев сигнализируют о начале патологического процесса. Оставлять такие клинические проявления без внимания нельзя. Определить, что стало причиной их появления, может только гинеколог. Самолечение недопустимо. Такие действия нередко влекут за собой серьезные последствия, а иногда даже необратимые.
Народные советы
Вылечиться одними травами от сифилиса, например, невозможно, но вот в качестве вспомогательных мер при выделениях домашние рецепты только помогут:
- Ванночки с содой в концентрации 5 г на литр. Искусственное защелачивание угнетает кандид, что дает облегчение от зуда;
- Промывания влагалища отваром календулы или ромашки помогут очистить слизистую от выделений, чтобы препарат в свече эффективнее действовал. Поэтому лучше проводить процедуры перед установкой суппозиториев;
- Тампоны с соком или отваром чистотела избавляют женщин от полипов;
- Настои шалфея и боровой матки нормализуют гормональный фон.

Патологические выделения у женщин

Выделения и запах в интимной зоне свидетельствуют о состоянии здоровья женщины. Изменение их цвета может говорить о наличии инфекционно-воспалительных заболеваний.
Квалификация выделений по цвету:
1. Белые выделения.
В основном белые выделения считаются нормой, но существует ряд факторов, указывающих на присутствие патологии. Кислые выделения у женщин — это явный симптом молочницы. Причинами данного заболевания становятся стрессы, беременность, гормональные сбои, переутомляемость, смена климата, прием антибактериальных препаратов, прием некоторых видов пищи, использование некачественного синтетического нижнего белья, несоблюдение правил личной гигиены, наличие заболевания у полового партнера.
Также причиной белых выделений может стать бактериальный вагиноз. Выявить его можно только при сдаче анализов.
2. Желтые выделения.

Выделения желтого цвета не всегда являются патологией. Приобрести желтый оттенок они могут при изменении гормонального фона, после перенесенного стресса, полового акта. Если же у желтых выделений присутствует неприятный запах, то это говорит о наличии инфекции половых путей. Причин, вызывающих желтые выделения с запахом, достаточно много:
- Вагиноз. Это обильные водянистые выделения желтого цвета с неприятным рыбным запахом. Возникает вагиноз при несоблюдении интимной гигиены, гормональном сбое, нарушении микрофлоры влагалища.
- Эндокринные нарушения. В этом случае выделения ярко-желтые, с сильным запахом, зудом и жжением.
- Аборт. После аборта характерны желтые выделения с запахом железа, что говорит о наличии крови в их составе.
- Новообразования. При наличии доброкачественных опухолей свойственно появление белей желтого оттенка с кисловатым запахом. При наличии злокачественных новообразований выделения носят гнойный характер, красно-желтого цвета. Женщина испытывает сильные боли внизу живота.
- Венерические заболевания: гонорея, хламидиоз, трихомониаз, микоплазма, гарднереллез. Венерические болезни сопровождаются не только появлением желтой слизи, но и выраженным дискомфортом половых органов: жжение, зуд, покраснение, отеки. При наличии таких симптомов поставить диагноз самостоятельно невозможно, поэтому необходима консультация специалиста и лабораторная диагностика.
3. Зеленые выделения.
Этот вид выделений появляется из-за наличия большого количества лейкоцитов. Чаще всего они свидетельствуют о воспалительном заболевании, которое перешло в хроническую форму. Спровоцировать зеленые выделения могут бактериальный вагиноз, трихомониаз, кольпиты и вагиниты, молочница (осложненная по каким либо причинам). Также зеленую слизь можно наблюдать при беременности и после родов. Происходит это из-за гормональной перестройки организма или ослабленного иммунитета. Наличие зеленых выделений — неотложная причина посещения гинеколога.
4. Коричневые выделения.
При определенных обстоятельствах коричневые выделения допустимы и не всегда являются патологией.
Норма выделений у женщин:
- наступление беременности;
- занятия спортом и чрезмерные физические нагрузки;
- климакс;
- восстановление после родов;
- менопауза;
- применение противозачаточных препаратов;
- продолжительный неаккуратный половой акт.
Коричневые выделения считаются нормальными, если они имеют ненасыщенный оттенок, в меру жидкие, необильные.
Коричневые выделения являются патологией, когда они слишком обильны, их объем постоянно увеличивается, поднимается температура тела, присутствует боль внизу живота, зуд и жжение. Бывают случаи, когда такие выделения идут вместо месячных. Это может быть связано с интенсивными физическими нагрузками, гормональным сбоем, эндокринными нарушениями в организме, дисфункцией гипофиза. В зависимости от причины появления коричневой слизи, ее цвет может меняться от бледно-коричневого до черного.
Кислый запах
Этот запах характерен для молочницы, при этом есть еще выделения творожистого или кашицеобразного типа. Иногда женщина может говорить о том, что выделения не наблюдаются, но кисловатым все же пахнет. Как ko6e4ka.ru и говорила, это может быть на фоне слишком частых спринцеваний. В любом случае отсутствие отделяемого не должно успокоить, наоборот, надо обязательно пойти к врачу.
Если резкий «аромат» комбинируется с зудом в области наружных женских половых органов, то это может говорить о вульвовагините, спровоцированном микоплазмой, трихомонадой, уреаплазмой, хламидией или гонококком.
Причины появления патологических выделений, имеющих кислый запах
Основной причиной появления у женщин таких выделений является кандидоз (молочница) — инфекционное заболевание, связанное с патологическими изменениями в составе микрофлоры влагалища. Его не относят к венерическим, хотя инфицирование грибком от полового партнера возможно. Как правило, у мужчин заболевание протекает в скрытой форме. При этом они могут быть носителями грибка.
Чем опасен кандидоз
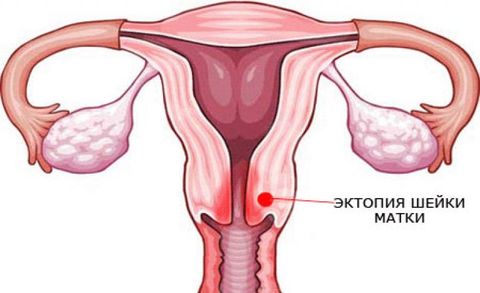
Если вовремя не обратиться к врачу при появлении белей с кислым запахом и не провести курс соответствующего лечения, то грибковое поражение может распространиться на почки и другие органы. Хронический кандидоз периодически проявляет себя рецидивами. Результатом запущенного заболевания становится эрозия шейки матки , воспаление придатков, бесплодие.
Нередко наряду с грибком кандида в организме гнездятся и другие виды инфекции. Например, кандидоз может сопутствовать гарднереллезу (бактериальному вагинозу), также связанному с резким снижением уровня лактобактерий и размножением вредных микроорганизмов во влагалище.
Нередко молочница возникает у беременных женщин. В этом виновато резкое изменение гормонального фона и ослабление иммунитета. При поражении грибком ткани половых органов теряют эластичность, что при родах может стать причиной разрывов на шейке. Кроме того, во время прохождения по родовым путям ребенок заражается грибком. Впоследствии это чревато для него проблемами со здоровьем.
Коричневые выделения из влагалища
Кровь окрашивает влагалищные выделения во все оттенки красного цвета – от алого до темно-коричневого. Присутствие небольшого количества крови во влагалищных выделениях всегда можно заподозрить по их характерной окраске. Обычно темные выделения из влагалища коричневого оттенка свидетельствуют о наличие в половых путях источника незначительного кровотечения, когда небольшое количество крови до выхода наружу успевает окислиться и разрушиться.
Самой частой причиной коричневых выделений являются нарушения менструального цикла. Обычно у пациентки отмечаются мажущие, различные по продолжительности темные выделения из влагалища коричневого цвета в любой период между менструациями. Иногда подобные выделения заменяют нормальную менструацию.
Появление незначительных коричневых мажущих влагалищных выделений не всегда является признаком заболевания. У некоторых женщин они наблюдаются на фоне приема гормональных контрацептивов (особенно низкодозированных) или внутриматочной спирали. Как правило, появление таких выделений носит кратковременный характер и не сопровождается никакими субъективными неприятными ощущениями. В том случае, если мажущие коричневые выделения беспокоят женщину постоянно, необходимо проконсультироваться со специалистом.
Некоторые женщины принимают решение о способе контрацепции самостоятельно и выбирают гормональное средство по совету подруг или фармацевта в аптеке. Непрекращающиеся мажущие выделения между менструациями в таких случаях могут сигнализировать о том, что препарат выбран неверно. Каждый гормональный контрацептив содержит определенное соотношение половых гормонов (эстрогенов и гестагенов). У разных препаратов оно неодинаковое и подбирается индивидуально, исходя из возраста и гормонального статуса пациентки, поэтому не стоит полагаться на самостоятельный выбор.
Внутриматочная контрацепция («спираль») в некоторых случаях провоцирует мажущие кровянистые выделения:
— в первое время после введения спирали матка воспринимает ее как инородное тело и пытается освободиться;
— слизистая матки в месте «прикрепления» спирали может немного травмироваться.
Подобные выделения не должны продолжаться долго, сопровождаться неприятными ощущениями или болями. В противном случае необходимо решить вопрос о ее удалении.
Коричневые незначительные выделения могут кратковременно появиться после спринцевания или чрезмерно агрессивного полового контакта на фоне микротравм слизистой оболочки. Мажущие коричневые или розовые выделения из влагалища после аборта или прижигания эрозии шейки матки также свидетельствуют о наличии травм на слизистых влагалища и матки. Как правило, такие выделения носят временный характер и ликвидируются самостоятельно.
Иногда мажущие кровянистые выделения сопровождаются болями или лихорадкой, что указывает на инфекционно-воспалительный процесс в половых органах.
В патологических выделениях при половых инфекциях может присутствовать небольшое количество темной крови. Интенсивный воспалительный процесс, вызванный венерическими инфекциями, разрушает поверхностный эпителий влагалища с образованием микротравм.
Некоторые гинекологические заболевания сопровождаются межменструальными мажущими вагинальными выделениями: эндометриоз, миома матки, полипы шейки матки и эндометрия.
Появление коричневых выделений на фоне задержки очередной менструации может указывать на очень опасное состояние – внематочную беременность. Иногда помимо мажущих выделений присутствуют признаки обычной (маточной) беременности и абдоминальные боли различной интенсивности. Нередко подобное состояние принимается за угрожающий выкидыш. Прервавшаяся внематочная беременность угрожает жизни пациентки и требует немедленного хирургического вмешательства.
Иногда на поздних сроках беременности источником незначительных темных влагалищных выделений могут служить расширенные сосуды шейки матки, в других случаях они сигнализируют об угрозе прерывания беременности.
Нормальные выделения
В норме у женщины, достигшей половой зрелости, всегда есть выделения. Они возникают в результате естественных физиологических процессов функционирования яичников, а также соответствующих гормональных изменений.
Такие выделения имеют кисловатый запах благодаря тому, что в них присутствует молочная кислота, вырабатываемая лактобактериями. Эти бактерии входят в состав нормальной микрофлоры влагалища. Кроме них там присутствуют так называемые условно-патогенные микроорганизмы (грибы кандида, гарднереллы), которые при определенных условиях могут бурно размножаться, что приводит к заболеваниям.
Нормальные выделения с кислым запахом имеют слизистую консистенцию, однородны по виду. Обычно они прозрачные или белые. Кислая среда является губительной для различных видов инфекции. Слизистые слабокислые выделения не дают им возможности проникнуть в матку, придатки, мочевыводящие органы женщины, защищая их таким образом от воспаления. Выделения состоят из секрета, вырабатываемого железами шейки матки, а также из отмерших эпителиальных клеток (которые все время обновляются в канале шейки и во влагалище).
Интенсивность выделений у юных женщин больше, чем у зрелых. Это объясняется колебаниями соотношения различных половых гормонов. После 25 лет ситуация становится более стабильной.
Обильные выделения, имеющие кисловатый запах, могут появляться при беременности, что также объясняется гормональным сдвигом. В это время все процессы регенерации тканей в организме женщины усиливаются, в том числе интенсивно обновляются клетки слизистых оболочек. При этом увеличивается объем выделений.

Цервицит
Цервицит — это заболевание, характеризующееся воспалением шейки матки. Для данного воспалительного процесса характерны серые мутные выделения (возможны гнойные), нарушения мочеиспускания, боли внизу живота, болезненные половые акты. Запущенный цервицит может привести к развитию эрозии шейки матки. Возникает при попадании в шейку матки условно-патогенной микрофлоры: стафилококков, стрептококков, кишечной палочки, грибов, трихомонад, хламидий, гонококков, паразитных инфекций. Возможно и заражение половым путем.
Часто цервицит развивается совместно с другими заболеваниями половых органов, такими как вагинит, энтропион, вульвит, псевдоэрозия шейки матки, и т. д. У женщин в период менопаузы встречается довольно редко, в основном данное заболевание характерно для женщин репродуктивного возраста. Для диагностики цервицита необходимо:
- проведение гинекологического осмотра;
- лабораторное исследование мазка и бакпосева;
- проведение колькоскопии.
Лечение цистита зависит от возбудителя заболевания. В основном используют антибактериальные и противовирусные средства, применяют спринцевания раствором диметилсульфоксида, хлорофиллипта, нитрата серебра. В некоторых случаях необходимо применение витаминов, иммуностимуляторов, интерферонов, цитостатиков. Половой партнер также должен пройти лечение. При сложных стадиях цервицита применяют хирургическое вмешательство: криотерапия, диатермокоагуляция, лазеротерапия.