Инфаркт миокарда: причины, симптомы, лечение
Содержание:
Классификация недуга
- астматическая форма;
- отечная;
- церебральная;
- абдоминальная;
- коллаптоидная;
- стертая;
- комбинированная.
Коллаптоидный тип ИМ, стоит отдельно поговорить о нем. Если человека постигнет такой недуг, то симптомы проявят себя стремительно. У больного быстро упадет артериальное давление, боль практически не будет преследовать. Зато человек обольется холодным потом, у него потемнеет в глазах, голова будет кружиться. То есть, практически наблюдаются признаки кардиогенного шока.
Есть стертая, еще ее называют малосимптомная форма ИМ. Во время нее в груди появляется слабовыраженная боль. Наблюдается потливость и слабость. Люди нередко игнорируют происходящее с ними, считая, что такие симптомы не могут быть признаками серьезного недуга. Но игнорирование может быть опасным и понесет за собой печальные последствия.
Комбинированный тип ИМ — это сочетание различных атипичных форм ИМ
Отечная форма ИМ характеризуется наличием у больного отеков, одышки, слабости. Довольно остро развивается правожелудковая недостаточность.
При церебральном типе ИМ наблюдается недостаточность кровообращения головного мозга. Больного беспокоят такие симптомы: сознание смутное, слабость, нарушается речь, беспокоит тошнота, а также рвота.
Аритмический тип ИМ характеризуется наличием аритмии, тахикардии
Есть периферический тип ИМ с атипичной локализацией боли. Неприятные ощущения человек испытывает в области левой руки, мизинце на этой руке, горле, левой лопатке, в шейно-грудном отделе позвоночника, в области нижней челюсти. Помимо этого у пациента падает артериальное давление, наблюдается аритмия, потливость, акроцианоз.

Абдоминальный (гастралгический) тип ИМ характеризуется наличием у пациента тошноты, рвоты, поноса, вздутия живота, аномальными явлениями в желудке, а также кишечнике.
Бывает так, что болевые ощущения полностью отсутствуют. Из-за этого врачам не удается вовремя выявить недуг. Диагностика затрудняется. Это может привести к печальным последствиям.
Безболевая форма ИМ является наиболее опасной. Несмотря на то, что людям не приятны болевые ощущения, именно их наличие помогает выжить. Они дают сигнал людям о том, что в организм не все в порядке. Безболевая форма проходит скрытно, ее невозможно заметить вовремя. У человека может наблюдаться кратковременное недомогание в виде потливости или слабости, но вряд ли этому придадут большое значение. Если пациенту сделают электрокардиограмму, то уже благодаря полученным результатам, человек узнает о том, что перенес ИМ. Но на сердечной мышце уже образовался рубец.
Характер болевых ощущений
Главный признак типичного инфаркта миокарда – боль. Пациенты отмечают, что во время приступа возникает острое ощущение давления, жжения и резей в области грудной клетки.
В редких случаях боль может иметь тянущий характер. Интенсивность ощущений достаточно высокая. Чем она выше, тем шире распространяется дискомфорт.
Проявления болезни на разных стадиях развития патологического процесса могут отличаться:
- на начальном этапе у некоторых больных не возникает никаких симптомов. Остальные ощущают приступ боли, которая с каждым проявлением нарастает. Она может беспокоить на протяжении нескольких дней;
- в острейшем периоде боль становится нестерпимой. Она резкая и распространяется на руку, шею, лопатку. При этом возрастают показатели давления в артериях и периодически снижаются. Ко всему этому присоединяются тошнота и рвота, сильная паника и страх смерти, повышение потоотделения. Иногда появляется головокружение с диспепсическими проявлениями. Если не будет оказана помощь, то приступ может продолжаться в течение нескольких дней;
- острый период характеризуется беспрерывной болью с признаками сердечной недостаточности и сниженными показателями артериального давления.
Сердечные нарушениями дополняются проявлениями воспалительного процесса в виде повышения температуры тела и увеличения скорости оседания эритроцитов.
Лечение
Первые шаги лечения — оказание срочной медицинской помощи
Очень важно вовремя ликвидировать первые признаки инфаркта
Во время сердечного приступа вы должны действовать немедленно и выполнить следующие действия:
- Срочно обратитесь за медицинской помощью. Если у вас есть даже маленькое подозрения на сердечный приступ, не бойтесь вызывать бригаду скорой помощи. Немедленно позвоните по номеру 103. Если у вас сел телефон или ещё что, и нет немедленного доступа к службам неотложной медицинской помощи, обратитесь за помощью к человеку, чтобы сопроводил вас в ближайшую больницу или вызвал скорую. Сами езжайте только, если нет абсолютно никаких других вариантов. Вождение во время сердечного приступа может подвергнуть риску вас самих и окружающих, если ситуация вдруг ухудшится.
- Примите нитроглицерин. Если вам врач прописал вам таблетки нитроглицерина, примите его, пока будете ждать прибытия скорой помощи.
Полноценное лечение инфаркта миокарда возможно только в больничных условиях под неусыпным наблюдением специалистов, так как одним приступом может не ограничиться, не исключено что за ним последует второй, возможно более тяжёлый.
Также не все лекарственные препараты, необходимые больному, можно принимать вне стационара.
Методы лечения
Лечение инфаркта миокарда, как правило, основано на ряде мероприятий, которые, в свою очередь, преследуют цель не допустить развития болезни и предотвратить дальнейшие осложнения.
Основные мероприятия, нацеленные на лечение инфаркта миокарда следующие:
Восстановление кровообращения. Эта мера необходима для восстановления артериального коронарного кровотока, что необходимо при лечении
Здесь важно не упустить время от первых проявлений симптомов.
Тромболитическая терапия. Важным мероприятием является предотвращение побочных явлений после инфаркта, и здесь важно успеть принять все необходимые меры в течение первых пяти часов от начала приступа.
Внутрисосудистые методы
С помощью специального раздувающегося протеза просвет сосуда восстанавливается. Называется такой метод коронарной ангиопластикой.
Хирургическое вмешательство. Обширный инфаркт у пациента предполагает проведение следующих видов операций:шунтирование сосудов;
интракоронарное стентирование;
транслюминальная балонная ангиопластика.
Медикаментозное лечение
После инфаркта миокарда необходимо комплексное медикаментозное лечение с учётом всех дозировок и особенностей приёма, согласно рекомендации лечащего врача.
Существует ряд препаратов, которые, возможно, придётся принимать в течение всей жизни либо длительного периода.
Лечение инфаркта миокарда осуществляется с помощью следующих групп лекарств:
- Статины для поддержания необходимого уровня здорового холестерина там, где он необходим и расщепления там, где его быть не должно;
- Бета-блокаторы для снижения повышенного давления и снижения нагрузки на сердце;
- Ингибиторы для предотвращения разрастания миокарда, которые назначают сразу после обнаружения болезни;
- Нитраты снижают высокое давление;
- Антиагреганты помогают снижать вероятность образования тромбов.
Хирургия
Хирургическое вмешательство – это последняя стадия, которую рассматриваю в случае, если лечение не дало результатов и избежать её в этом случае вряд ли удастся.
Существуют следующие виды операций:
- Аортокоронарное шунтирование – наиболее популярная процедура, которая назначается при поражении кровеносных сосудов и подразумевающая под собой вшивание шунтов, заменяющих повреждённые артерии.
- Баллонная ангиопластика – бескровное расширение суженых артерий с помощью крошечного раздутого баллона.
- Иссечение аневризмы – это сложная операция со вскрытием грудной клетки для доступа к сердцу. Не во всех случаях пациент выживает, даже при удачном, на первый взгляд, исходе операции.
Перед каждой из таких операций хирург должен оценить все риски учитывая возраст пациента, имеющиеся заболевания, при которых хирургическое вмешательство противопоказано. Такими заболеваниями считаются, диабет, сердечная недостаточность хронической формы и другие осложнения.
2.1. Купирование боли
Препаратом
первого выбора является морфин,
обладающий не только
обезболивающим,
но и выраженным гемодинамическим
действием, а так-
же
уменьшающий чувство страха, тревоги,
психоэмоциональное напряже-
ние.
Рекомендовано
дробное внутривенное введение морфина:
10 мг (1 мл
1%
раствора) разводят в 10 мл физраствора
и вводят медленно сначала
5
мг, далее при необходимости – дополнительно
по 2-4 мг с интервалами
не
менее 5 минут до полного устранения
болевого синдрома либо до по-
явления
побочных эффектов.
Весьма
эффективным методом обезболивания при
ангинозном статусе
является
нейролептаналгезия
(НЛА).
Используется
сочетанное введение наркотического
аналгетика фента-
нила
(1-2 мл 0,005% раствора) и нейролептика
дроперидола (2-4 мл 0,25%
раствора).
Смесь вводят внутривенно, медленно,
после предварительно-
го
разведения в 10 мл физиологического
раствора под контролем уровня
АД
и частоты дыхания. Первоначальная доза
фентанила составляет 0,1 мг
(2
мл), а для лиц старше 60 лет, с массой менее
50 кг или хроническими
заболеваниями
легких — 0,05 мг (1 мл).
Действие
препарата, достигая максимума через
2-3 минуты, продолжа-
ется
25-30 минут, что необходимо учитывать при
возобновлении боли и
перед
транспортировкой больного. Дроперидол
вызывает состояние ней-
ролепсии
и выраженную периферическую вазодилатацию
со снижением
артериального
давления. Доза дроперидола зависит от
исходного уровня
АД:
при систолическом АД до 100 мм рт.ст.
рекомендуемая доза – 2,5 мг
(1
мл 0,25% раствора), до 120 мм рт.ст. – 5 мг (2
мл), до 160 мм рт.ст. – 7,5 мг
(3
мл), выше 160 мм рт.ст. – 10 мг (4 мл). Препараты
вводятся внутривенно,
медленно,
в 10 мл физраствора, под контролем АД и
частоты дыхания.
Мощным
обезболивающим и седативным эффектом
обладает клофе-
лин
– 1 мл 0,01% раствора вводится внутривенно,
медленно. Аналгезия
наступает
через 4-5 минут, сопровождаясь устранением
эмоциональных
и
моторных реакций.
Следует
избегать подкожного или внутримышечного
введения нарко-
тических
аналгетиков, так как в этих случаях
обезболивающий эффект на-
ступает
позднее и менее выражен, чем при
внутривенном введении. Кроме
того,
в условиях нарушенной гемодинамики,
особенно при отеке легких и
кардиогенном
шоке, проникновение в центральный
кровоток препаратов,
введенных
подкожно и внутримышечно, значительно
затруднено.
При
передозировке наркотических препаратов
(урежение дыхания
менее
10 в минуту или дыхание типа Чейн-Стокса,
рвота) в качестве анти-
дота
вводится налорфин 1-2 мл 0,5% раствора
внутривенно.
В
случае резистентного болевого синдрома
или при непереносимости
препаратов
НЛА используются средства для наркоза
(закись азота, оксибу-
тират
натрия и др.) по общепринятым схемам.
Для
купирования остаточных болей применяются
ненаркотические
аналгетики
в сочетании с седативными препаратами.
Физикальный осмотр
Физикальный осмотр предполагает использованием методов исследований, которые не требуют использования дополнительного оборудования. Для постановки диагноза при физикальном осмотре необходима высокая подготовка специалиста.
Во время физикального обследования специалист может использовать следующие методы:
- для постановки диагноза специалисту необходимо знать, как давно появились боли в груди и их характер;
- в некоторых случаях удается уточнить фактор, который спровоцировал боли;
- это может быть физическая или психо-эмоциональная нагрузка.
- представляет собой прощупывание тканей;
- когда речь идет об инфаркте миокарда, требуется обнаружить точку миокарда, плотно прижатую к передней грудной стенке;
- если отсутствуют аномалии, то она находится в пятом межреберье слева, перпендикулярно ключице;
- площадь этой точки может равняться от 2 до 4 см.кв.;
- смещение может наблюдаться при некоторых осложнениях, например, аневризме миокарда;
- увеличенные лимфоузлы могут свидетельствовать о развитии воспалительного процесса, что касается инфаркта, то такие изменения можно обнаружить в остром и подостром периоде;
- также методом пальпации устанавливают частоту пульса;
- инфаркт может сопровождаться ослабленным сердцебиением, пульс прочувствовать сложно, как правило, выявляется аритмия.
- специалист простукивает переднюю стенку грудной клетки с целью определить границы сердца;
- как правило, каких-либо специфических изменений не обнаруживается;
- вследствие нарушения работы миокарда и застойных явлений, может наблюдаться расширение левого желудочка, тогда будет зафиксировано смещение границы миокарда влево;
- расширение границ наблюдается при перикардите, аневризме.
- другими словами – выслушивание;
- для этого врач при помощи стетофонендоскопа на слух определяет аномальные шумы;
- инфаркт характеризуется ослаблением первого тона, наличием систолического шума в области верхушки сердца;
- обнаружение 3 и 4 патологичских тонов свидетельствует о левожелудочковой недостаточности;
- по прошествии нескольких дней после приступа (3-4) можно услышать шум трения перикарда.
Также измеряют температуру и давление. Давление обычно снижено, что вызвано неправильной реализацией насосной функции.
Первая помощь при типичном инфаркте миокарда
Получить помощь при инфаркте пациент должен еще до прибытия медиков. Чтобы максимально затормозить развитие патологии и облегчить его состояние, нужно проделать следующее:
- Привести человека в горизонтальное положение, голову уложить выше туловища. Можно сделать так, чтобы он полулежал, но с комфортом.
- Открыть окна или дверь, чтобы в помещении циркулировал свежий воздух. Температура в комнате должна быть комфортной.
- Сделать так, чтобы одежда не мешала дыханию, не сковывала движений, хотя любая активность пациенту вредна. Достаточно ослабить ворот и пояс.
- Постараться успокоить пациента, так как при этой патологии людей преследует страх смерти. Помогут ровный тон речи и четкие действия.
- Типичная клиническая форма инфаркта миокарда отличается сильной болью, поэтому нужно положить под язык «Нитроглицерин», уговорить проглотить валерьянку, пустырник.
- Померить давление. Если оно выше нормы, «Нитроглицерин» можно использовать через 5 минут после первой таблетки.
- Дать пациенту растолченный «Аспирин» с водой. Это поможет понизить вязкость крови.
- Проконтролировать пульс. Если его частота не выше 70 ударов в минуту, пациент может принять «Атенолол» или иной бета-блокатор. Это при условии, что у него нет астмы.
В некоторых случаях при инфаркте человек теряет сознание. Здесь помощь должна быть направлена на поддержание нормальной работы дыхательных органов. Голову пациента, который находится в лежачем положении, нужно чуть повернуть на бок на случай возникновения у него рвоты.
Важно сохранять баланс между этими манипуляциями. На грудную клетку надавливают 70 — 80 раз в минуту
Воздух вдувают в рот или нос дважды через каждые 30 массажных манипуляций. Нажатия на грудь должны быть достаточно интенсивными и в то же время аккуратными, чтобы не добавить к болезни еще и перелом ребер.
Всем людям старше 35 лет, особенно отягощенным соответствующей наследственностью, нужно раз в год делать ЭКГ. А при малейшем проявлении сердечной патологии не выжидать, а ехать к доктору.
Под действием внешних факторов может возникнуть предынфарктное состояние. Признаки схожи у женщин и мужчин, распознать их бывает непросто из-за локализации боли. Как снять приступ, сколько он длится? Врач на приеме изучит показания на ЭКГ, назначит лечение, а также расскажет о последствиях.
Такой симптом, как боль, при инфаркте миокарда является важным показателем. Какая бывает боль в сердце по локализации, характеру, продолжительности? Может ли возникнуть головная боль или иррадиирующая? Может ли быть инфаркт без боли?
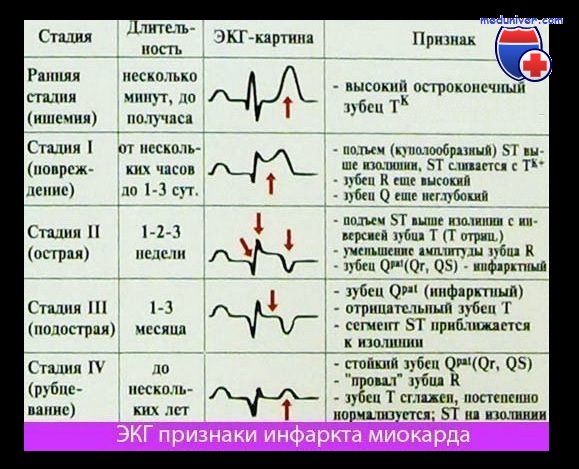
Распознать инфаркт миокарда на ЭКГ бывает непросто в силу того, что разные стадии имеют разные признаки и варианты скачков зубцов. Например, острая и острейшая стадия в первые часы может быть незаметна. Свои особенности имеет и локализация, инфаркт на ЭКГ трансмуральный, q, передний, задний, перенесенный, крупноочаговый, боковой отличается.
Последствия инфаркта миокарда, обширного или перенесенного на ногах, будут удручающими. Необходимо своевременно распознать симптомы, чтобы получить помощь.
Абдоминальная форма инфаркта миокарда схожа с обычными проблемами ЖКТ
Важно понять симптомы и способы диагностики, чтобы не упустить минуты на спасение
Довольно сложно поддается диагностике, поскольку довольно часто имеет аномальное течение субэндокардиальный инфаркт миокарда. Обычно его выявляют при помощи ЭКГ и лабораторных методов обследования. Острый инфаркт грозит смертью пациенту.
Диагностировать заднебазальный инфаркт непросто ввиду специфичности. Одного ЭКГ может оказаться недостаточно, хотя признаки при правильной расшифровке выраженные. Как лечить миокард?
Причины возникновения мелкоочагового инфаркта миокарда схожи со всеми остальными видами. Довольно непросто его диагностировать, острый на ЭКГ имеет атипичную картину. Последствия при своевременном лечении и реабилитации намного легче, чем при обычном инфаркте.
Не на 100%, но достаточно результативными будут ферменты при инфаркте. Кардиоспецифические ферменты помогают установить объем некроза миокарда, отличить от стенокардии и прочих проблем.
Классификация инфаркта миокарда
Атипичные формы инфаркта миокарда имеет несколько вариантов проявления
Атипичные формы встречаются редко, но у человека и врача есть риск столкнуться с ними. Выделяется девять вариантов необычного течения.
- Аритмический вариант. Характеризуется минимальными болевыми ощущениями при развитии аритмии, нарушениях сердечной проводимости. Появляются симптомы мерцательной аритмии, пароксизмальной тахикардии и прочих патологических течений.
- Абдоминальная форма. Возникает при некрозе задней сердечной стенки, которая прилегает к диафрагме. Из-за этого образуются признаки, похожие на проблемы с ЖКТ. Такой инфаркт легко спутать с панкреатитом, гастритом, язвой.
- Астматический вариант. Встречается у людей преклонного возраста. Эта форма выражается рецидивом некроза мышцы сердца. Состояние опасное, дорога каждая минута.
- Безболевая форма. Основана на сбое в работе ЦНС. Встречается редко, в основном у пожилых людей и пациентов с сахарным диабетом. У таких людей порог боли понижен, что объясняется отмирающими рецепторами.
- Бессимптомная форма. Ее путают с переутомлением и даже простудой. Наиболее коварный вариант, который сложно вовремя выявить. В результате поздней диагностики возникают тяжелые осложнения.
- Периферический инфаркт. Отличается необычной болью, которая образуется в области предполагаемой иррадиации, при этом нет очага первичных болевых ощущений.
- Отечная форма. Появляется у пациентов с проявлениями сердечной недостаточности. Отечную форму путают с пневмосклерозом и прочими сердечными заболеваниями. Отмечается она тогда, когда некротические поражения мышцы сердца занимают большое пространство.
- Церебральный вариант. Такой вариант течения можно спутать с мозговым инсультом. Церебральный инфаркт отличается от ишемии зоны ЦНС отсутствием органических и функциональных нарушений со стороны мозга.
- Комбинированная форма. Характеризуется проявлениями нескольких атипичных вариантов.
Что же такое инфаркт миокарда?
Не надо думать, что инфаркт миокарда – это особый вид опасной для жизни патологии, который развивается на пустом месте. На самом деле данное состояние является острым следствием ишемической болезни сердца, при которой нарушается кровоснабжение сердечной мышцы.
Нарушение кровообращения само по себе не смертельно. Да, оно тормозит поставку к сердцу кислорода и питательных веществ, что значительно затрудняет работу важнейшего органа живых существ. Однако, если бороться с этим состоянием, по назначению врача принимая антиагреганты, бета-блокаторы, антиаритмические средства, препараты и продукты, содержащие полезные для сердца Омега-3 жирные кислоты, то можно жить вполне счастливой жизнью.
Важно понимать, что в подавляющем большинстве случаев нарушение коронарного кровообращения вызвано такой патологией, как атеросклероз сосудов, когда на стенках сосудов оседает вредный холестерин, уменьшая просвет, по которому течет кровь. Чем больше поступление в организм такого холестерина, тем тяжелее ситуация, ведь со временем холестериновые бляшки на стенках кровеносных сосудов становятся все больше, и в какой-то момент могут практически полностью перекрыть кровоток
При более-менее сохраненном кровотоке есть смысл говорить об атеросклерозе сосудов и связанной с ним ишемической болезни сердца, но как только объем поступающей в сердце крови становится слишком малым или кровообращение на каком-то участке прекращается вообще, речь идет уже о развитии инфаркта миокарда.
Причиной острого нарушения кровообращения может стать и тромбоз сосудов, поэтому при патологиях сердца и сосудов очень важно следить за вязкостью крови, принимая антикоагулянты, препятствующие ее сворачиванию. Свернувшаяся кровь способная образовывать сгустки, которые в своем движении по сосудам могут в месте сужения артерий и вен образовывать серьезное препятствие кровотоку
Тяжесть состояния при инфаркте зависит от того, насколько сильно нарушено коронарное кровообращение. Если холестериновая бляшка или тромб полностью перекрывают путь крови, развивается острое состояние. У человека в запасе остается от 20 до 40 минут, после чего клетки сердца начинают отмирать вследствие критической нехватки кислорода.
Если произошла не закупорка, а сильное сужение сосудов, в связи с чем кровоток стал очень слабым, и сердце перестало получать так необходимый ему кислород, возникает предынфарктное состояние, симптомом которого может быть лишь боль за грудиной в течение продолжительного времени. Невыраженность симптомов или их отсутствие становятся препятствием для своевременной диагностики опасного состояния, которая могла бы предупредить инфаркт миокарда. Пациент и окружающие его люди могут просто игнорировать подобные проявления очень опасной для жизни болезни, и за помощью к врачам обращаются, когда симптомы становятся острыми и в любой момент могут привести к летальному исходу.
Процесс некротизации клеток сердца является необратимым. Нет волшебных таблеток, способных восстановить умершие клетки, поэтому пораженный участок сердца так и остается слабым местом, что может в дальнейшем стать причиной повторных инфарктов.
Согласно статистике, инфаркт миокарда чаще случается у людей старше 65 лет. В более молодом возрасте такой диагноз ставят в основном мужчинам. Вероятность болезни у женщин намного ниже благодаря специфическим половым гормонам. Интересным моментом является и то, что среди чернокожего населения планеты процент людей, перенесших инфаркт миокарда заметно выше по сравнению с показателями заболеваемости среди светлокожих жителей планеты.
Факторами риска развития инфаркта миокарда считаются:
- вредные привычки, и в частности курение,
- повышенное артериальное давление (гипертония),
- малоподвижный образ жизни (гиподинамия),
- избыточный вес,
- высокий уровень холестерина в крови, который способствует развитию атеросклероза сосудов,
- нарушение углеводного обмена, проявляющееся в повышении уровня сахара в крови, что при отсутствии соответствующих мер приводит к развитию сахарного диабета.
Инфаркт миокарда – это необратимый процесс гибели клеток сердца, поэтому легче его не допустить, чем затем лечить и всю оставшуюся жизнь быть подверженным повторению опасного для жизни состояния.
Профилактические мероприятия в разном возрасте
Американская ассоциация сердца разработала рекомендации по предупреждению развитию сердечного приступа для людей отдельных возрастных категорий.
20-29 лет
Для этого возраста заболевания сердечно-сосудистой системы нехарактерны. Однако в этот период начинают активно формироваться холестериновые бляшки – основная причина ишемической болезни сердца и инфаркта миокарда. Для своевременного выявления патологий, торможения развития атеросклероза молодым людям рекомендуется:
- Выбрать, начать регулярно посещать терапевта. Многие заболевания сердечно-сосудистой системы долгое время развиваются бессимптомно. Выявить их на этой стадии можно только благодаря регулярным осмотрам, обследованиям. Ранняя диагностика очень важна, поскольку начатое в этот период лечение является наиболее эффективным.
- Сделайте физическую активность своей привычкой. Легче всего начать регулярно заниматься спортом, когда организм молодой: физические нагрузки приносят минимум дискомфорта с самого начала. Чем старше становится человек, тем труднее ему втянуться.
- Не курите. Сигареты существенно увеличивают вероятность развития атеросклероза. Пассивные курильщики на 30% чаще страдают от сердечно-сосудистых заболеваний (3). Ранний отказ от вредной привычки помогает существенно снизить риск сердечного приступа. Чем позже вы бросите курить, тем меньше будет позитивный эффект.
30-39 лет
Появление, воспитание детей, карьерный рост заставляют многих передвинуть вопросы собственного здоровья на второй план. Борясь со стрессом, многие начинают курить, злоупотреблять чаем, кофе, алкоголем. С возрастом такая невнимательность оборачивается серьезными проблемами. Чтобы не допустить преждевременного старения сердца:
- Сделайте здоровый способ жизни семейным делом. Больше гуляйте с детьми, отдавайте предпочтение активным играм, начните следить за питанием.
- Узнайте свою семейную историю болезни. Если ваши родители, братья или сестры имели проблемы с сердечно-сосудистой системой (ранний инфаркт, аритмии), вы находитесь в группе риска. Поскольку этот фактор вы контролировать не можете, сконцентрируйте на других: поддерживайте здоровый вес, занимайтесь спортом, правильно питайтесь, бросьте/не начинайте курить.
- Следите за уровнем стресса. Хронический стресс повышает частоту сердечных сокращений, способствует развитию гипертонии – одного из факторов риска развития сердечных приступов. Не допустить этого можно освоив практики управления своим психологическим состоянием.
- Регулярно контролируйте кровяное давление. Если несколько недель подряд ваши значения превышают 120/80 – идите к терапевту. Так начинается гипертония.
40-49 лет
В этом возрасте у многих людей, игнорировавших здоровой образ жизни или имеющих предрасположенность к сердечно-сосудистым заболеваниям начинают появляются симптомы ишемической болезни сердца. Однако если сейчас начать заниматься своим здоровьем, сердце сможет проработать значительно дольше
Сконцентрируйте свое внимание на:
- Контроле за своим весом. С возрастом обмен веществ начинает замедляться. Постарайтесь не допустить набора лишних килограмм. Начните следить за своим питанием, включите в свой распорядок дня физическую активность.
- Каждые 3 годы проверяйте сахар крови. Это поможет диагностировать сахарный диабет на самой ранней стадии. Он опасен как самостоятельное заболевание, но также повышает риск развития сердечного приступа.
- Храпите – сходите к врачу. Каждый третий человек после 40 лет страдает от ночного апноэ – кратковременной остановке дыхания. Отсутствие лечения этой «безобидной» патологии повышает шансы развития сердечного приступа.
Старше 50 лет
Сердце человека начинает понемногу стареть, а заболевания сердечно-сосудистой системы заявляют о себе. У некоторых людей именно в этом возрасте случается первый приступ. Лицам старше 50 лет кардиологи рекомендуют:
- Ознакомиться с предвестниками, симптомами инфаркта. Тяжесть последствий во многом зависит от своевременности оказания первой медицинской помощи. Чем раньше вы сможете распознать сердечный приступ, тем быстрее, полнее будет восстановление.
- Соблюдайте рекомендации врача. По статистике ВОЗ страны, в которых люди получают полноценную медицинскую помощь, средний возраст возникновения сердечного приступа выше, как и качество жизни в постинфарктный период.
Людям пожилого возраста, особенно женщинам, советуют не стесняться обращаться за врачебной помощью. Ведь симптомы, которые вам могут казаться незначительными, могут быть признаками атипичного инфаркта.
Последствия и осложнения инфаркта миокарда
После перенесенного сердечного приступа человек попадает в группу риска развития тяжелых осложнений, связанных с нарушением работы сердца. По времени возникновения последствия делятся на три группы:
- острые (0-3 дня): кардиогенный шок, желудочковая аритмия, блокада синусного, атриовентрикулярного узла, острая сердечная недостаточность;
- подострые (3-14 дней): регургитация митрального клапана, разрыв межжелудочковой перегородки, стенки желудочка, сосочковой мышцы, постинфарктная стенокардия;
- отсроченный (более 14 дней): хронический перикардит, дисфункция левого желудочка, аритмии, фибрилляция предсердий, остановка сердца, синдром Дресслера.
Желудочковая аритмия
Изолированное увеличение частоты сокращений (желудочковая тахикардия) или асинхронная работа желудочков (фибрилляция). Оба вида осложнений – самые частые причины смерти во время острого периода заболевания.
Острая сердечная недостаточность
Одно из самых частых осложнений обширного ИМ. Обычно развивается из-за снижения способности левого желудочка выталкивать кровь в аорту. Ее основные симптомы – одышка, шумы характерные для отека легких, снижение работоспособности. Прогрессирующая острая сердечная недостаточность может привести к кардиогенному шоку.
Кардиогенный шок
Кардиогенный шок развивается из-за выраженного нарушения работы левого желудочка. Критическим моментом является уменьшение сердечного выброса, а основными признаками – резкое снижение давления (ниже 90 мм рт. ст. для систолического), симптомы недостаточного кровоснабжения периферических органов:
- снижение кожной температуры, особенно рук, ног;
- бледность, синюшность конечностей;
- уменьшение количества мочи, вплоть до полного отсутствия мочеиспускания.
Развитие шока у пациентов без проведенной реперфузии сопровождается 80% летальностью (2).
Разрывы сердца
Сердечный приступ может привести к разрыву полостей сердца. Частота развития осложнения такого рода составляет 2-6% (2). Лидер по количеству разрывов – стенка левого желудка. Второе место занимает нарушение целостности межжелудочковой перегородки. Реже всего встречается разрыв сосочковой мышцы. Зона правого желудочка, предсердия повреждается крайне редко. Все разрывы сердца представляют угрозу для жизни. Однако повреждение стенки левого желудочка сопровождается абсолютной летальностью.
Постинфарктная стенокардия
Стенокардии проявляется типичной ангинозной болью. Опасность постинфарктной стенокардии заключается в возможности развития рецидива сердечного приступа. Более склонны к развитию осложнений больные, которым не проводили ЧКВ.
Перикардит
Инфаркт может сопровождаться воспалением сердечной сумки – перикарда. Оно развивается через несколько дней или недель после сердечного приступа. Отсроченный перикардит является компонентом синдрома Дресслера. Характерный симптом – боль за грудиной, которая усиливается при вдохе, изменении положения тела.
Отсроченные аритмии
Встречаются у большинства пациентов. Образовавшийся рубец нарушает распределение нервного импульса. Разные отделы сердца сокращаются несинхронно или нетипично. Нарушение выработки импульса синусовым узлом, миграция водителей ритма по предсердиям не ухудшают прогноз. Выраженная тахи-, брадикардия, частые экстрасистолы нарушают работу сердца. Оно перестает справляться с перекачиванием минутного объема крови, что создает опасность рецидива, развития сердечной недостаточности.
Диастолическая дисфункция левого желудочка
При инфаркте в толще сердечной мышцы происходят необратимые изменения, что нарушает работу органа. Невозможность левого желудочка расслабиться во время диастолы называют диастолической дисфункцией. Из-за чего во время каждого сокращения в него попадает недостаточное количество крови. Может проявляться слабостью, одышкой, быстрой утомляемость, сердечным кашлем.
Синдром Дресслера
Развивается довольно редко. Вероятность возникновения 5%. По своей природе синдром Дресслера относится к аутоиммунным заболеваниям. Он сопровождается воспалением тканей, органов, преимущественно находящихся рядом с сердцем:
- сердечной сумки (перикардит);
- легочной оболочки (плеврит);
- легких (пневмония);
- синовиальной сумки суставов (синовит).
Редко встречаются атипичные формы заболевания, проявляющиеся дерматитом, экземой, воспалением сосудов, почек, развитием астмы.