Хронический гломерулонефрит
Содержание:
- Диагностика
- Дифференциальный диагноз
- Важные вопросы о гломерулонефрите
- Какие разновидности заболевания существуют
- Лечение гломерулонефрита у взрослых
- Классификация хронического гломерулонефрита
- Лечение
- Лечение хронического гломерулонефрита
- Причины и патогенез
- К каким докторам следует обращаться если у Вас Острый диффузный гломерулонефрит:
- Как ставится диагноз
Диагностика
Диагностика хронического гломерулонефрита всегда включает комплексное обследование. Для того чтобы правильно диагностировать этот недуг, нужно собрать весьма большой объем информации о пациенте, о его состоянии в настоящее время, обо всех инфекционных и неинфекционных болезнях, которые были в прошлом. В ходе обследования пациенту назначаются:
- Клинический и биохимический анализ мочи. На наличие хронического гломерулонефрита указывают результаты анализов, в которых наблюдаются в моче белок, форменные элементы крови (в частности, лейкоциты, эритроциты), белок, цилиндры. Вместе с патологическими изменениями в биохимическом составе мочи меняется и ее удельный вес.
- Анализы крови. При таком недуге в крови изменяются количество белка, соотношения в количестве разных фракций белковых соединений. Исследования показывают увеличение количества антител к стрептококку (в результатах анализов обозначается как АСЛ-О) и уменьшение содержания компонентов системы комплемента С3 и С4. При данном заболевании повышаются показатели нескольких разновидностей иммуноглобулинов в крови (IgA, IgM, IgG).

- Проба Зимницкого – лабораторное исследование мочи, при котором урину собирают в течение одних суток в 8 емкостей (в каждой емкости находится моча, выделенная за три часа). По данному обследованию можно определить изменение выработки мочи в течение суток (соотношение ночного и дневного мочевыделения), ее общее количество, плотность. Кроме того, можно сравнить объем потребляемой и выделяемой жидкости.
- Проба Реберга – исследование функции почек, при котором выявляют их фильтрующую способность. Для обследования одновременно необходимы суточная моча и сыворотка крови, взятой из вены. Определяют количество креатинина в крови и выделяемой моче.
- Экскреторная урография – рентген-снимок, который охватывает область от верхнего края почек до границы мочеиспускательного канала. На этом изображении можно определить положение, форму и размер органов, структуру их тканей, наличие камней.

- Ренография – исследование, при котором используется специальное радиоактивное вещество (технеций-99). Его вводят в почки и с помощью гамма-камеры, которую устанавливают рядом с органом, регистрируют процесс выведения. По характеру этого процесса можно определить скорость выведения мочи из организма пациента.
- УЗИ почек показывает при данном недуге патологические изменения в строении почечной ткани: ее склеротизацию и уменьшение в объеме.
- Биопсия почечной ткани проводится для определения изменений в гистологической структуре почки. Образец ткани берут с помощью специальной иглы, которую вводят через мышцы спины. Процедура весьма сложная, поэтому выполняют ее исключительно в стационарных условиях и используют местную анестезию. Для исключения осложнений и правильного осуществления манипуляции биопсию контролируют с помощью УЗИ.

Кроме этих основных исследований, лечащий врач может назначить и другие обследования, исходя из того, какие сопутствующие симптомы развиваются у пациента. Это могут быть УЗИ других органов, ЭКГ. При одновременном ухудшении зрения необходимы консультация офтальмолога и осмотр глазного дна.
Среди таких заболеваний:
- почечнокаменная болезнь;
- амилоидоз почек;
- туберкулез почек;
- поликистоз почек;
- нефротический синдром;
- хронический пиелонефрит;
- артериальная гипертензия.
 Как правило, диагностика хронической формы гломерулонефрита не представляет собой сложную задачу, но трудности могут возникнуть при латентной, гематурической и гипертонической разновидностях болезни.
Как правило, диагностика хронической формы гломерулонефрита не представляет собой сложную задачу, но трудности могут возникнуть при латентной, гематурической и гипертонической разновидностях болезни.
В случае, когда данные исследования показывают типичную картину нарушения почечной ткани и связанных с этим изменений во внутренней среде организма, устанавливается диагноз «хронический гломерулонефрит», или ХГН. После завершения диагностики приступают к выбору тактики лечения пациента.
Дифференциальный диагноз
Дифференциальный диагноз
Нефротический синдром
Хронический нефритический синдром
Гипертоническая / диабетическая нефропатия
Начало заболевания
с появления отеков на ногах, лице может принимать волнообразное течение
от случайно выявленной микрогематурии/ протеинурии, до эпизодов макрогематурии, появления отеков и повышения АД
Известные в анамнезе сахарный диабет более 5-10 лет, длительная артериальная гипертензия
Отеки
+++
+
+/- При наличии ХСН и диабетической стопы могут быть трофические изменения кожи
Артериальное давление
N (50%), иногда гипотония
при изолированной гематурии/ протеинурии может быть –N при нефритическом синдроме чаще
Гематурия
Не характерна. Появляется при смешанном нефро+нефритическом синдроме
Постоянная от микрогемутарии, до эпизодов макрогематурии
микрогематурия +/-
Протеинурия
Более 3,5 г/сут
Менее 2 г/сут
от минимальной до нефротической
Гиперазотемия
Транзиторная на фоне активности НС, нарастает в зависимости от срока давности болезни
При изолированной гематурии / протеинурии не характерна. При нефритическом с-ме нарастает постепенно с прогрессированием заболевания
Зависит от срока давности болезни и момента диагностики
Важные вопросы о гломерулонефрите
Хроническая болезнь сопровождается специфическими симптомами, влияет на работу других органов. Поэтому нередко возникают вопросы, касающиеся образа жизни, особенностей и прогноза лечения.
Берут ли в армию
Категория годности к военной службе определяется с учетом ст. 71 «Требований к состоянию граждан, подлежащих постановке на воинский учет»:
- при хронической недостаточности почек присваивается категория Д – не пригоден;
- при сохранности выделительной и секреторной функций почек присваивается категория В – ограниченно годен.
Освидетельствование проводится только после прохождения призывником терапии в отделении стационара.
Влияет ли на потомство
ХГН негативно влияет на сперматогенез мужчины, что ведет к:
- ухудшению качества эякулята;
- снижению фертильности;
- бесплодию.
У 13% мужчин ХГ осложняется гидроцеле – водянкой яичка.
Можно ли рожать
Вероятность осложнений зависит от типа гломерулонефрита. При латентном ГН риски для плода и женщины минимальные. Не рекомендуется планировать беременность пациенткам со смешанной и гипертонической формами патологии.
Можно ли вылечить ХГН навсегда
Адекватная терапия устраняет основные признаки хронического клубочного нефрита, помогает отсрочить недостаточность почек. Наилучший прогноз для пациентов с латентной формой. Гломерулонефрит поддается контролю, но избавиться от него навсегда пока что невозможно.
Хронический гломерулонефрит – вялотекущее воспаление клубочков почек, вызванное аутоиммунными нарушениями. При своевременной терапии удается улучшить качество жизни, избежать или отсрочить опасные осложнения.
Какие разновидности заболевания существуют
Хроническое диффузное (затрагивающее весь орган) поражение почечной ткани характеризуется длительным течением воспалительного процесса, в результате чего часть клубочков погибает и замещается соединительным веществом. В канальцах также развиваются подобные процессы, что приводит к нарушению деятельности выделительной системы.
Классификация хронического диффузного гломерулонефрита в зависимости от особенностей клинической картины:
- нефротический (образование большого количества белка и кровяных сгустков в урине);
- гипертонический (развитие кризов — скачков системного артериального давления более 220/110 миллиметров ртутного столба);
- с мочевым синдромом (появление патологических примесей в виде лейкоцитов, лимфоцитов, нейтрофилов и макрофагов, которые вызывают помутнение выделенной из организма жидкости);
- гематурический (с преобладанием большого количества эритроцитов и выраженным болевым синдромом);
- смешанного типа (сочетает в себе черты практически всех имеющихся разновидностей патологии).
Классификация гломерулонефрита по характеру течения:
- циклический (типично наличие сменяющих друг друга фаз обострения и ремиссии примерно одинаковой длины);
- ациклический (промежутки между улучшением и ухудшением состояния неравномерны);
- латентный (клинические проявления встречаются довольно редко до появления провокации в виде переохлаждения или стресса).
Лечение гломерулонефрита у взрослых
Симптомы и лечение гломерулонефрита у женщин и мужчин ничем не отличаются. Терапия подразумевает большой комплекс мероприятий:
- Устранение очагов инфекции. Лечение зубов, пораженных кариесом и хронического гайморита, иссечение увеличенных миндалин и аденоидов.
- Антибиотики. Подбор лекарств осуществляется после анализа данных проведенных анализов. Антибиотиками лечат только бактериальные формы патологии. Лечение острого гломерулонефрита часто проводится Амоксиклавом и другими средствами из пенициллинового ряда.
Нестероидные противовоспалительные лекарства. Для улучшения состояния почек, назначается курс индометацина или ибупрофена с постепенным увеличением дозировки.
Иммуносупрессоры. Все формы заболевания требуют снижения активности иммунной реакции. Назначаются стероидные и цитостатические препараты, подавляющие процесс деградации в гломерулах. Препараты дают побочные эффекты, поэтому дозу лекарств тщательно подбирают. Современные иммунодепрессанты: такролимус, микофенолата мофетил, циклоспорин, ритуксимаб.
Снижение давления. Почечная недостаточность — симптом хронического гломерулонефрита. Гипертония становится следствием нарушения диуреза, отеков, гормональных нарушений. Лечение взрослых пациентов проводится препаратами: Каптоприл, Эналаприл, Рамиприл.
Мочегонная терапия. Для выведения натрия, снижения давления, восстановления функций выделения мочи используют диуретики: Фуросемид, Верапамил, Эуфиллин, Гипотиазид.
Антикоагулянты, антиагреганты
Важно улучшить кроветворение, текучесть, проводить профилактику образования тромбов. На основании данных анализов, врач выбирает Гепарин, Дипиридамол.
Диета
Гломерулонефрит необходимо лечить обязательно с соблюдением диеты № 7. Из питания исключается соль, ограничивается питье жидкости. Важно употреблять продукты с высоким содержанием кальция, растительных жиров.
Режим. Нужно соблюдать постельный режим, не нервничать. Пациентам настоятельно рекомендовано санаторно-курортное лечение в теплом, сухом климате, принятие солнечных ванн.
Физиотерапия. Физиотерапевтическое лечение входит в общий комплекс назначений, но никак не является самостоятельным методом. В терапевтический комплекс включают лечение электромагнитными полями, сухим теплом, фитотерапией. Такие мероприятия при гломерулонефрите восстанавливают способность гломерул к фильтрации, нормализуют давление, снимают отеки.
Нетрадиционная медицина. Народными методами нельзя даже пытаться бороться с таким опасным заболеванием. Но допустимы рецепты, направленные на укрепление иммунитета. Подбирать допустимые травяные сборы должен уролог.
Классификация хронического гломерулонефрита
Классификация заболевания имеет очень важное практическое значение для пациентов с диагнозом «хронический гломерулонефрит«.Формы поражения почек, гистологические изменения, ведущие симптомы помогают выделить несколько типов данного недуга. Каждый тип хронического гломерулонефрита имеет свои особенности, течение, лечение и прогноз, что определяет врачебную тактику.. В основном используется клиническая и патоморфологическая (гистологическая) классификации хронического гломерулонефрита.
В основном используется клиническая и патоморфологическая (гистологическая) классификации хронического гломерулонефрита.
Клиническая классификация хронического гломерулонефрита имеет следующие формы:
- латентную (протекает без выраженных симптомов за исключением изменений в анализе мочи);
- гематурическую (протекает с гематурией разной степени выраженности, возможны отёки и стойкое увеличение артериального давления);
- гипертоническую (протекает со стойким увеличением артериального давления, изменениями в анализах мочи);
- нефротическую (характеризуется доминированием нефротического синдрома в клинической картине: массивная протеинурия, диспротеинемия, отёки, увеличение содержания липидов в крови);
- смешанную (может иметь любые признаки, характерные для хронического гломерулонефрита: отёки, гематурия, протеинурия, артериальная гипертензия, изменения в моче).
Патоморфологическая классификация хронического гломерулонефрита (ХГ) по Серову имеет следующие характеристики:
- ХГ с минимальными морфологическими изменениями (липоидный нефроз) — наиболее благоприятная форма заболевания, чаще встречающаяся в детском возрасте. Патологические изменения выявляются только при электронной микроскопии. Хорошо поддаётся терапии глюкокортикостероидами, редко приводит к хронической почечной недостаточности;
- фокально-сегментарный гломерулосклероз: патологические изменения клубочкового аппарата минимальны. Иммуногистохимия обнаруживает иммуноглобулин (IgM) в поражённых участках. Клинически представлен смешанной формой болезни, с трудом поддаётся лечению. Течение неуклонно прогрессирующее, прогноз неблагоприятный;
- мембранозный ХГ характеризуется отложениями циркулирующих иммунных комплексов на внутренней стороне базальной мембраны почечных клубочков. Клинически проявляется обычно протеинурией и нефротическим синдромом. Прогноз относительно хороший, ХПН развивается только у 50% больных;
- мезангиопролиферативный ХГ характеризуется отложением циркулирующих иммунных комплексов в мезангиальном веществе, пролиферацией мезангиальных клеток. Этот патоморфологический тип ХГ встречается чаще всего. Клинически проявляется протеинурией, гематурией. Прогноз относительно хороший;
- мезангиокапиллярный ХГ характеризуется отложением ЦИК на базальных мембранах капилляров клубочка и в мезангиальном веществе, с пролиферацией клеток мезангия. Клинически проявляется протеинурией, гематурией, нефротическим синдромом, артериальной гипертензией. Прогноз плохой, исходом заболевания почти всегда является ХПН.
В некоторых случаях заболевание может прогрессировать намного быстрее. Это объясняется наличием активного иммунного воспаления (аутоиммунные заболевания типа системной красной волчанки, геморрагического васкулита) с циркулирующими иммунными комплексами.
Патоморфологическая классификация требует проведения биопсии. При этом получаются исходные данные, позволяющие определить тип патологического процесса и тактику лечения. По этой причине биопсию считают «золотым стандартом» диагностики хронического гломерулонефрита.
Лечение
Нефролог подбирает терапию исходя из выявленного диагноза, индивидуальных особенностей организма пациента и сопутствующих заболеваний. Форма недуга, скорость образования патологических изменений и возможные осложнения становятся определяющими факторами. Лечение хронического гломерулонефрита направлено на снятие симптоматики и купирование прогресса. Врачи назначают:
- Щадящий режим. Он предусматривает отказ от вредной деятельности (смена работы, места жительства). Следует избегать воздействия низких температур, переутомления и чрезмерной физической нагрузки;
- Диету;
- Медикаментозное лечение. Его прописывают в зависимости от фазы. При ремиссии проводится терапия против инфекционных заболеваний, которые провоцируют более быстрое развитие почечной патологии. Хронический гломерулонефрит блокируют с помощью иммуносупрессоров, антиагрегантов, глюкокортикостероидов, антикоагулянтов, цитостатиков, диуретиков, гипотензивных препаратов и НПВС. Данные препараты принимают по прописанной схеме, не отклоняясь от дозировок;
- Немедикаментозную терапию. Немедикаментозное лечение хронического гломерулонефрита предусматривает применение физиопроцедур и посещение климатических курортов во время ремиссии;

Госпитализация пациента необходима, если в составе урины резко изменились показатели: увеличился белок, мочевина или креатинин; появились красные кровяные тельца в большом количестве (макрогематурия); повысилась вероятность ХГН (лечение хронического гломерулонефрита оказалось малоэффективным); возникла стойкая артериальная гипертензия, не поддающаяся терапии в домашних условиях.
Народными средствами хронический гломерулонефрит лечат с разрешения нефролога. Целебные настои используют в комплексе с другими терапевтическими методиками. При обострении больному назначают постельный режим. Лекарственные средства, применяемые в этот период времени, блокируют развитие патологического процесса, устраняют симптомы и предупреждают осложнения. При хроническом гломерулонефрите у детей лечение подбирают, учитывая их чувствительность к медикаментам.
Лечение хронического гломерулонефрита
| Вид лечения | Цель | Практические сведения |
| Устранить источник хронического воспаления, который является пусковым фактором аутоиммунного поражения почек |
|
|
| Снизить нагрузку на почки. Физическая активность ускоряет обменные процессы, которые ведут к ускорению формирования токсических для организма азотистых соединений. | Больному рекомендуется находиться с лежачем положений, без крайней необходимости не вставать с постели. | |
| Нарушение работы почек приводит к изменению электролитного баланса крови, потере нужных организму питательных веществ и накоплению вредных токсических. Адекватная диета позволяет снизить неблагоприятное воздействие вышеперечисленных факторов. | Стол номер 7 Особенности питания:
|
|
| Улучшение текучести крови. При воспалении в почечных клубочках создаются условия для формирования в их сосудах тромбов и закупорки их просвета. Препараты данной группы предотвращают этот процесс. |
|
|
| Нестероидные противовоспалительные препараты | Имеются сведения, что индометацин и ибупрофен оказывают влияние на активность иммунного ответа. Подавление иммунного поражения почек приводит к улучшению состояния почек. | Индометацин
|
| Средства подавляющие активность иммунной системы оказывают благоприятный эффект при гломерулонефрите. Снижая активность иммунной реакции, эти препараты подавляют разрушительные процессы в почечных клубочках. | Стероидные препараты:
Цитостатические препараты:
|
|
| При развитии почечной недостаточности может наблюдаться задержка жидкости в организме, а так же изменение концентрации гормонов, вырабатываемых почками. Эти изменения часто приводят к стойкому повышению артериального давления, которое возможно снизить лишь медикаментозно. |
|
|
| Затрудненный кровоток в воспаленных клубочках почек, накопление в почечных канальцев клеточных элементов крови требует активизации тока жидкости в нефроне. Потому, мочегонные препараты могут оказывать положительный эффект при гломерулонефритах. |
|
|
| В том случае, если у больного гломерулонефритом сохраняется хронический очаг инфекции (хронический гайморит, синусит, эндометрит, уретрит, тонзиллит), необходима его санация антибактериальными препаратами. | В каждом конкретном случае вид антибиотика подбирается лечащим врачом индивидуально в зависимости от следующих факторов:
|
Причины и патогенез
Причины хронического гломерулонефрита не всегда можно установить достоверно. Чаще всего это заболевание связывают с острым клубочковым воспалением инфекционно-иммунологического или аллергического характера.
Острый и хронический гломерулонефрит имеют единую природу. Неэффективная терапия острого гломерулонефрита является наиболее вероятной причиной хронизации воспаления в нефронах.
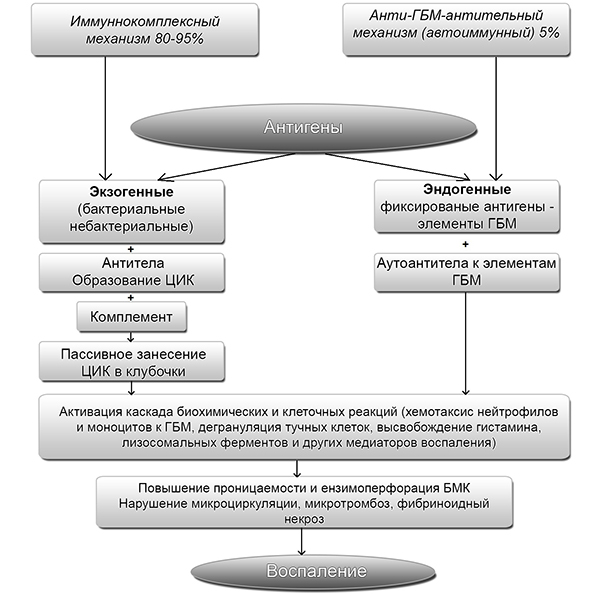
Схема патогенеза гломерулонефрита
- в носоглотке (гайморит, тонзиллит, фарингит);
- во рту (пародонтоз, кариес);
- в ЖКТ (холецистит, гепатит);
- в мочеполовых органах (цистит, аднексит) и т.д.
Еще один фактор, способствующей иммунологическому поражению почек, – длительная сенсибилизация организма. Такое состояние характерно для аллергиков с сильными реакциями, больных с хроническими интоксикациями (алкоголизм, постоянный прием нефротоксичных лекарств).
Холецистит бескаменный
Часть пациентов предрасположена к поражению клубочков от природы. Из-за наследственного дефекта иммунной системы возникает неадекватная защитная реакция на попавшие в организм патогены. Этот процесс сопровождается отложением в нефронах иммунных комплексов – белковых образований, разрушающих клубочки.
Вторичный хронический гломерулонефрит сопровождает системные заболевания иммуновоспалительного характера: ревматизм, эндокардит, красная волчанка, геморрагический васкулит и другие.
Главная роль в патогенезе гломерулонефрита принадлежит сбою в механизме иммунного ответа. Циркулирующие в организме факторы экзо- и эндогенного характера вызывают формирование специфических иммунокомлексов. Они образуются из антигенов и противодействующих им антител, комплемента и его С3, С4-фракций.
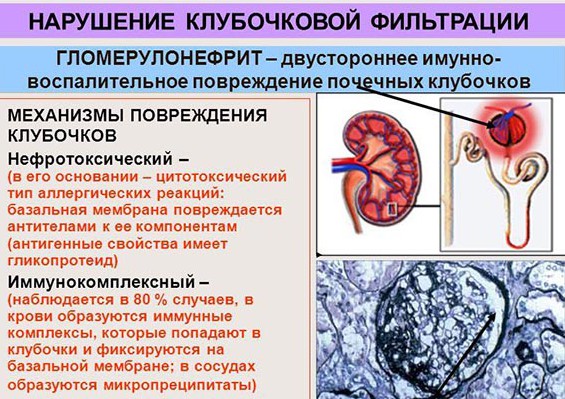
Виды гломерулонефритов
Прогрессирующее заболевание последовательно проходит две стадии:
- компенсированную, когда сохраняется нормальное функционирование почек;
- стадию декомпенсации с нарушением функций, формированием почечной недостаточности в острой или хронической форме.
Само прогрессирование может быть медленным (10 лет и более) и умеренным, когда декомпенсация наступает в течение 2 – 5 лет с начала воспаления.
Периоды относительного «затишья» (ремиссии) перемежаются временными обострениями.
К каким докторам следует обращаться если у Вас Острый диффузный гломерулонефрит:
Уролог
Нефролог
Терапевт
Вас что-то беспокоит? Вы хотите узнать более детальную информацию о Острого диффузного гломерулонефрита, ее причинах, симптомах, методах лечения и профилактики, ходе течения болезни и соблюдении диеты после нее? Или же Вам необходим осмотр? Вы можете записаться на прием к доктору – клиника Eurolab всегда к Вашим услугам! Лучшие врачи осмотрят Вас, изучат внешние признаки и помогут определить болезнь по симптомам, проконсультируют Вас и окажут необходимую помощь и поставят диагноз. Вы также можете вызвать врача на дом. Клиника Eurolab открыта для Вас круглосуточно.
Как обратиться в клинику:
Телефон нашей клиники в Киеве: (+38 044) 206-20-00 (многоканальный). Секретарь клиники подберет Вам удобный день и час визита к врачу. Наши координаты и схема проезда указаны здесь. Посмотрите детальнее о всех услугах клиники на ее персональной странице.
Как ставится диагноз
Диагностикой заболевания занимаются нефрологи. Главным критерием в выявлении хронического гломерулонефрита являются данные клинико-лабораторных исследований. Сначала врач проводит сбор анамнеза, учитывает факт имеющихся хронических инфекций, системных патологий, перенесённой острой атаки гломерулонефрита.
Лабораторное обследование больного включает следующие тесты:
Клинический анализ мочи. В образце обнаруживают много изменённых эритроцитов, цилиндров (гиалиновых, зернистых), лейкоцитов, большое количество белка, при этом плотность мочи снижена или повышена — это зависит от стадии заболевания.
Проба Зимницкого. Суточный объём мочи и её плотность снижены или увеличены. Увеличение количества мочи и снижение плотности говорят о стадии декомпенсации заболевания.
Биохимический анализ крови. Наблюдается снижение белковых фракций (гипопротеинемия и диспротеинемия), наличие С-реактивного белка, сиаловых кислот, высокий уровень холестерина и азотистых соединений (в стадии декомпенсации).
Иммунограмма крови. В анализе определяются повышение титра антител к стрептококку (антистрептолизина, антигиалуронидазы, антистрептокиназы, антидезоксирибонуклеазы), увеличение уровня иммуноглобулинов, снижение факторов комплемента (протеинов, участвующих в формировании иммунного ответа организма при взаимодействии антител и антигенов).
Микроскопический анализ образца почечной ткани, взятого при биопсии
Метод позволяет оценить структурные изменения в почечных клубочках, что важно для назначения адекватной терапии. Обнаруживают признаки разрастания (пролиферации) клубочковых структур, их инфильтрации иммунными клетками — моноцитами и нейтрофилами, наличие отложений в клубочках ИК (иммунных комплексов).
Анализ мочи при гломерулонефрите показывает отклонения от нормы и позволяет определить стадию заболевания
Инструментальное обследование больного включает следующие процедуры:
- Эхографию (УЗИ) почек. Обнаруживается уменьшение размеров почек из-за склерозирования паренхимы.
- Экскреторную (внутривенную) урографию. Метод, который заключается во введении в кровь пациента специального рентгеноконтрастного вещества с последующим проведением серии снимков, демонстрирующих способность почек накапливать и выводить это вещество. Таким образом оценивается степень нарушения фильтрующих и концентрационных функций почек.
- Ультразвуковую доплерографию почечных сосудов. Применяется для оценки нарушений почечного кровотока.
- Динамическую нефросцинтиграфию — радионуклидное сканирование почек. Позволяет оценить структурные и функциональные нарушения в этих органах.
- Биопсию почки — необходима для оценки деструктивных изменений в поражённом органе на клеточном уровне.
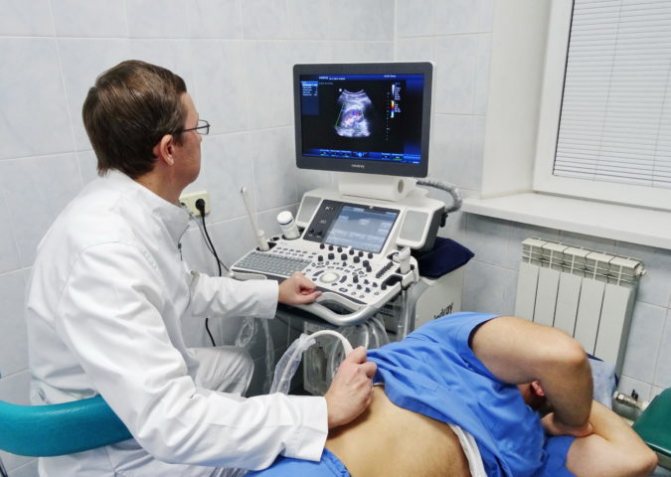
Чтобы оценить изменения структуры почек, проводят ультразвуковое исследование
Для выявления изменений со стороны других органов дополнительно могут быть назначены УЗИ сердца и плевральных полостей, ЭКГ, осмотр глазного дна.
Хронический гломерулонефрит следует дифференцировать с такими патологиями, как:
- хронический пиелонефрит;
- поликистоз почек;
- нефротический синдром;
- амилоидоз почек;
- нефролитиаз;
- сердечные патологии с артериальной гипертензией;
- туберкулёз почек.