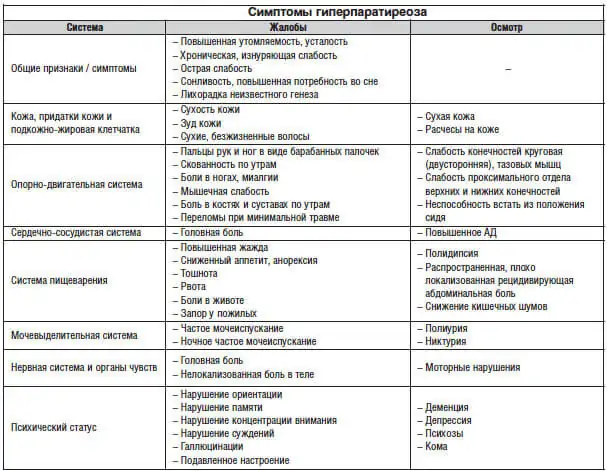
Симптомы и лечение гиперпаратиреоза у человека и животных
Содержание:
- Симптомы и лечение гиперпаратиреоза
- Лечение гиперпаратиреоза
- Вторичный гиперпаратиреоз
- Гиперкальциемический криз
- Признаки и симптомы
- Прогноз
- Профилактика гиперпаратиреоза
- Принципы диагностики
- Классификация гипопаратиреоза
- Стандартные методы лечения
- Лечение гипертиреоза
- Принципы лечения
- Лечение гиперпаратиреоза
- Диагностика
Симптомы и лечение гиперпаратиреоза
Гиперпаратиреоз, симптомы и лечение которого будут рассмотрены ниже, является нарушением функции паращитовидных желез. При этом происходит повышение выработки ими паратгормона.
Этот гормон регулирует уровень кальция и фосфора в крови, его всасывание в кишечнике, и выделение почками. При гиперпаратиреоидозе может повышаться давление, отмечается повышенная ломкость костей и зубов.
Отмечаются нарушения сердечного ритма, возможно психомоторное возбуждение.
- 1 Симптомы
- 2 Происхождение
- 3 Диагностика
- 4 Лечение
Происхождение
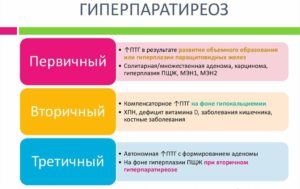
Первичный гиперпаратиреоидизм обусловлен гипертрофическими процессами или опухолями в паращитовидных железах.
Вторичный гиперпаратиреоз вызван дефицитом кальция при беременности, заболеваниях желудочно-кишечного тракта и почек.
Он может быть обусловлен также нарушением всасывания витамина Д при хронических патологиях печени и желчного пузыря.
Алиментарный гиперпаратиреоз вызван снижением поступления кальция и витамина Д с пищей. Это наблюдается при голодании, плохом питании с дефицитом жиров.
Третичный гиперпаратиреоз возникает на фоне хронического недостатка кальция в крови. Из-за повышенной нагрузки на паращитовидные железы происходят гиперпластические процессы в них. Возможно развитие аденомы.
Есть три формы гиперпаратиреоза:
Для профилактики и лечения заболеваний щитовидной железы наши читатели советуют “Монастырский Чай”. Он состоит из 16 самых полезных лекарственных трав, которые обладают крайне высокой эффективностью при профилактике и в лечении щитовидной железы, а также при очищении организма в целом. Эффективность и безопасность Монастырского чая неоднократно доказана клиническими исследованиями и многолетним терапевтическим опытом. Мнение врачей… »
- Костная форма, характеризующаяся резорбцией минеральных веществ из скелета. Проявляется переломами, часто с образованием ложных суставов.
- Висцеральная форма. Поражаются внутренние органы – почки, кишечник и нервная система.
- При смешанной форме наблюдаются нарушения во всех вышеперечисленных структурах организма.
Лечение гиперпаратиреоза
При гиперпаратиреозе необходимо будет лечение в срочном порядке. Основным будет хирургическое вмешательство, при гиперкальциемическом кризе вмешательство проводится в экстренном порядке. Большая часть времени уходит на то, чтобы найти опухоли, когда проходит операция. Если обнаружена висцеропатическая форма заболевания, что подтверждено обследованием (высокая концентрация паратгормона), то в таком случае операция проводится даже без проведения топической диагностики.
Операция — один из основных методов, чтобы спасти пациента, если диагноз гиперпаратиреоз или его первичная форма.
Если пациенты возрастом выше пятидесяти лет, то операцию осуществляют:
- если норма креатинина от возрастной нормы меньше тридцати процентов;
- при обнаружении прогрессивного остеопороза;
- если имеются осложнения, обусловленные гиперпаратиреозом первичным;
- если состав Са выше 3 ммоль/л, если есть острые симптомы гиперкальциемии.
При принятии решения операцию не проводить, больные должны употреблять норму жидкости, которую им необходимо, больше двигаться, чтобы не возникла гиподинамия. При лечении противопоказаны сердечные гликозиды и тиазидовые диуретики. Также нужно следить за артериальным давлением, если у больных постменопауза, прописываются эстрогены. Через полгода нужно проходить обследование. Именно оно позволит определить состав креатинина плазмы, кальция, клиренса креатинина. Каждый год проводить обследование брюшной части с использованием ультразвукового метода.
Вторичный гиперпаратиреоз
При данной патологии паращитовидные железы выделяют чрезмерное количество паратгормона (подробнее) вследствие сниженного кальция в кровотоке.
У взрослых животных чаще развивается:
на фоне проблем с почками
может быть алиментарной природы
вторичный на фоне гиперадренокортицизма (Синдрома Кушинга)
У молодых животных патология чаще имеет алиментарную природу.
При патологии почек главным симптомом будет- «резиновая челюсть». Происходит резорбция нижней челюсти. По рентгеновским снимкам кажется, что зубы «висят в воздухе». Обусловлено это тем, что у животных с почечными проблемами задерживается фосфор, уровень его повышается и развивается относительная гипокальциемия. В ответ на это паращитовидные железы активизируются.
При Синдроме Кушинга часто встречается кальциноз кожи, органов (почек)
Пищевой вторичный гиперпаратиреоз (алиментарный)
Причины: кормление продуктами с избытком фосфора (крупы) или одним мясом (оно обеднено по кальцию и богато фосфором)
При таком рационе развивается временная гипокальциемия. В ответ на это реагирует паращитовидная железа, которая выделяет паратиреоидный гормон. Если невозможно повысить уровень клаьция за счет реабсорбии из мочи и пищевых масс кишечника, начинается разрушение костей, как источника запаса кальция, для корреляции кальция и фосфора в организме. Резорбция кости превалирует над ее ростом, резорбировавнные кости замещаются фиброзной тканью.
Симптомы: мышечная и костная слабость, генерализованные костномышечные боли, иногда симптомы гипокальциемии, если костная ткань сильно разрушена и депо уже нет.
У молодых отмечаются следующие симптомы:
недоразвитость
нарушение смены зубов
хромота
искривление конечностей
неврологические нарушения
нарушение дефекации из-за деформации костей таза
симптомы гипокальциемии
Рентгенологические изменения:
патологические переломы
деструкция грудины, грудной стенки, тазовых костей, эпифизов, остистых отростков
утрата костной тканью плотности
истончение кортикального слоя
Саймири, самка, 8 мес, компрессионные переломы позвонков
Саймири, самец, 1 год, жалоб на самочувствие нет
Соболь 8 мес, хромота тазовых конечностей, выкусывает хвост
Соболь 8 мес, хромота тазовых конечностей, выкусывает хвост
Лабораторная диагностика
Редко когда в крови снижен уровень кальция
в виду компенсаторной функции паращитовидных желез. В запущенных случаях возможно.
Если имеется сниженный общий кальций, то требуется подтверждение путем измерения тонизированного кальция.
Щелочная фосфатаза может быть повышен
Часто гиперфосфатемия
Лечение
нормализация рациона — достаточная мера, если нет ортопедических и хирургических проблем
ограничение содержания путем помещения в клетку на 1-2 месяца
использование ультрафиолетовых ламп
при наличии осложнений — хирургическое вмешательство при переломах, вывихах
возможно применение НПВС (только после обездвиивания)
при клинически значимой гипокальциемии: 10% кальция глюконат 1-1,5 мл/кг 20-30 мин в растворах кристаллоидов 2-3 раза в день
после прекращения в/в введения кальция в случае необходимости введение в рацион подкормок с кальцием 200-260 мг/кг/сут ( в виде подкормки 5-20 мг/кг/сут). Курс 2-3 мес.
Лиса 2,5 мес до нормализации рациона
Лиса 3,5 мес, после нормализации рациона
Обезболивающие препараты:
толфенаминовая кислота 4 мг/кг/сут за один прием
мелоксикам кошкам 0,05 мг/кг/сут; собакам 0,1-0,2 мг/кг/сут за один прием
карпрофен только собакам 2-4 мг/кг/сут за два приема
Оральный прием кальция при пересчете на содержания в препарате:
для собак в сутки 1-4 гр
для кошек в сутки 0,5-1 гр
Гиперкальциемический криз
Проявляется тошнотой, неукротимой рвотой, паралитической кишечной непроходимостью, болями в животе, анурией, обезвоживанием организма. Кожа становится сухой, её тургор снижается, отмечается резкая мышечная слабость, пациенты не в состоянии обслуживать себя. Постоянная боль в костях становится изнуряющей, в первые часы криза появляется артериальная гипертензия. Сухожильные рефлексы снижаются. Иногда возникают внутрисосудистые тромбозы, синдром диссеминированного внутрисосудистого свёртывания.
Нейропсихические расстройства при гиперкальциемическом кризе проявляются спутанностью сознания, депрессией, психозами или психомоторным возбуждением. При достижении сывороточной концентрации кальция 15—18 мг/дл возможно угнетение деятельности ЦНС с торможением функции дыхательного и сосудодвигательного центров и развитием необратимого шока.
Больные в состоянии гиперкальциемического криза нуждаются в экстренной госпитализации и интенсивной терапии.
Признаки и симптомы
— Бессимптомный первичный гиперпаратиреоз.
Наиболее частое проявление первичного гиперпаратиреоза — это когда врачи обнаруживают высокий уровень кальция в крови, но не обнаруживают сопутствующих симптомов. Это также называется бессимптомной гиперкальциемией. Некоторые люди с бессимптомным ПГПТ сообщали об утомляемости, слабости, легкой депрессии или умеренной когнитивной дисфункции, например, о легких проблемах с концентрацией или памятью. У больных также может наблюдаться потеря костной массы (низкая минеральная плотность костной ткани) и «молчащие» камни в почках и переломы позвоночника, обнаруженные при визуализации. В конце концов, бессимптомный первичный гиперпаратиреоз может прогрессировать, и у людей могут развиться симптомы, наблюдаемые в классической форме ПГПТ.
— Классический первичный гиперпаратиреоз.
Характерным признаком первичного гиперпаратиреоза является образование кальциевых камней в почках (нефролитиаз). Почечнокаменная болезнь может вызывать боли в пояснице в области почек (почечная колика) и боли внизу живота. Иногда может развиться повреждение почек, и почки могут функционировать менее эффективно, чем должны (хроническая почечная недостаточность).
Больные могут терять минеральную плотность костей, что может способствовать истончению и ослаблению костей (остеопороз). Больной может быть предрасположен к переломам костей и может испытывать боли в костях.
ПГПТ может вызвать форму заболевания костей, называемую кистозным фиброзным оститом. Однако она редко встречается. Больные склонны к переломам и могут иметь другие скелетные отклонения и боль в костях или чувствительность в пораженных районах. Кистозный фиброзный остит возникает при прогрессирующей болезни.
С классическим первичным гиперпаратиреозом связывают множество неспецифических симптомов. Неспецифический означает, что симптомы являются общими для многих различных заболеваний. Эти симптомы включают:
- непреднамеренную потерю веса;
- рвоту;
- тошноту;
- запор;
- неестественно сильную, неутолимою жажду (полидипсия);
- частое мочеиспускание (полиурия).
Некоторые пострадавшие испытывают слабость и утомляемость.
Многие люди с первичным гиперпаратиреозом сообщали о нейропсихиатрических симптомах, включая депрессию, раздражительность, психоз и снижение социального взаимодействия. Возможна когнитивная дисфункция, что означает, что могут быть проблемы с концентрацией или памятью, или люди могут испытывать нехватку ясности ума («мозговой туман»).
Иногда ПГПТ может быть связан с сердечно-сосудистыми заболеваниями, включая высокое кровяное давление (артериальная гипертензия), нерегулярные сердечные ритмы (аритмии), увеличение и утолщение левой нижней камеры сердца (гипертрофия желудочков) и уплотнение из-за накопления кальция (кальцификации) сосудов и клапанов кровеносной системы. Как правило, у людей с тяжелым первичным гиперпаратиреозом сообщалось о сердечно-сосудистых заболеваниях. Многое о взаимосвязи между первичным гиперпаратиреозом и сердечно-сосудистыми заболеваниями до конца не изучено (например, основная причина сердечно-сосудистых проблем, их реакция на лечение и т.д.). Исследования продолжаются, чтобы лучше понять эти два условия и то, как они взаимодействуют или влияют друг на друга.
— Нормокальциемический первичный гиперпаратиреоз.
Это состояние характеризуется высоким уровнем паратиреоидного гормона, но нормальным уровнем кальция в крови. Симптомы, связанные с этой формой первичного гиперпаратиреоза, включают камни в почках, потерю костной массы и хрупкие кости, которые могут быть склонны к переломам (остеопороз). Многое в этом заболевании остается неизвестным или до конца не изученным. Некоторые исследователи полагают, что нормокальциемическая форма ПГПТ может быть ранней или легкой формой классического ПГПТ.
— Кризис паращитовидной железы (гиперкальциемии).
Кризис паращитовидной железы — редкое осложнение первичного гиперпаратиреоза. У больных развивается тяжелая гиперкальциемия, опасная для жизни. Симптомы могут включать изменения психического статуса, заболевания костей, обезвоживание и камни в почках. Иногда тошнота, рвота и сильная боль в животе. У некоторых людей с гиперкальциемией или легким гиперпаратиреозом позже развивается гиперкальциемический криз (острая паращитовидная недостаточность). У других людей гиперкальциемический криз может быть первым признаком заболевания.
Прогноз
Прогноз без лечения неблагоприятный. Смерть может наступить от интоксикации организма вследствие гиперкальциемии и почечной недостаточности. При своевременном хирургическом лечении прогноз для жизни благоприятный.
Профилактики первичных форм Гиперпаратиреоза, обусловленных развитием аденомы и гиперплазии паращитовидных желез, не существует. При вторичной Г. она сводится к лечению основного заболевания.
См. также Паращитовидные железы, опухоли.
Библиография: Многотомное руководство по внутренним болезням, под ред. E. М. Тареева, т. 7, с. 200, М., 1965, библиогр.; Николаев О. В. и Таркаева В. Н. Гиперпаратиреоз, М., 1974, библиогр.; Labhart A. Klinik der inneren. Sekretion, B. u. a., 1971; Mandl P. Therapeutischen Versuch bei Ostitis fibrosa generalisata, Wien. klin. Wschr., S. 1046, 1926; Recklinghausen F. Die fibrose oder deformirende Osteitis, B., 1891
Профилактика гиперпаратиреоза
После операции назначают обезболивающие лекарства, для того чтобы избежать пневмонии. Также может возникнуть тетания, серьезное осложнение. Образоваться оно может на протяжение 24 часов после хирургического вмешательства или на протяжение нескольких дней и месяцев.
Во время гипокальциемии назначают витамин D. Лечение после операции непосредственно зависит от того, какой характер носит заболевание.
Больным после перенесения операции, необходимо пройти наблюдение в диспансере. Проводить периодические обследование и непосредственно делать рентгенологическое исследование. После операции, когда больные приходят в себя, нормализуются биохимические показатели, но остается деформация, где были переломы.
Если гиперпаратиреоз был вторичным или третичным, то лечение предстоит не легкое. Пересадка почек способна продлить жизнь у заболевших на десять лет и более.
Эффективным методом в лечении является применение витамина D.
Если заболевание имело острую форму, то трудоспособность у больных может резко снизиться или вовсе быть потеряна. А при удалении паратиромы, период восстановления может проходить от шести до двенадцати месяцев. Реабилитационный период из-за изменения, которые произошли в почках или костной ткани, может быть увеличен до трех лет.
Одним из самых хороших способов профилактики заболевания может быть санаторное лечение. В санатории можно пройти лечение с применением грязей, минеральных вод. Также при санаторном лечении всегда имеются квалифицированные специалисты и новейшее оборудование.
Если правильно соблюдать все предписания врача, то лечение будет эффективным. В течение нескольких дней или месяцев можно почувствовать себя значительно лучше после перенесенного заболевание или после хирургического вмешательства. Необходимо также соблюдать назначенную врачом диету, регулярно проходить обследование и сдавать необходимы анализы, для того чтобы определить картину выздоровления. Не стоит подвергать организм сильным нагрузкам, только если они необходимы в ходе лечения. Все изменения, которые происходят в результате лечения, необходимо контролировать и консультироваться с лечащим врачом.
Если назначена диета, необходимо ее соблюдать, так как это в значительной части способствует выздоровлению. Результаты должны быть положительными если все предписания будут соблюдаться вовремя. От правильного лечения зависит скорейшее выздоровление и возвращение к нормальной жизни.
Принципы диагностики
Основывается диагностика на обнаружении у пациента повышенного уровня в крови паратгормона и дальнейшем выяснении причин этого состояния.
Концентрацию паратгормона необходимо определять в следующих случаях:
- при выявлении каких-либо нарушений обменных процессов в костной ткани;
- при обнаружении повышения или снижения в сыворотке крови ионов фосфора и натрия;
- если пациент отмечает частые переломы костей, не связанные с травмами;
- если пациент страдает рецидивирующей мочекаменной болезнью;
- если пациент страдает хронической почечной недостаточностью любой стадии;
- если имеют место частые рецидивы язвенной болезни желудка и ДПК;
- если пациент страдает сердечными аритмиями, хронической диареей или длительными нарушениями психоневрологического характера.
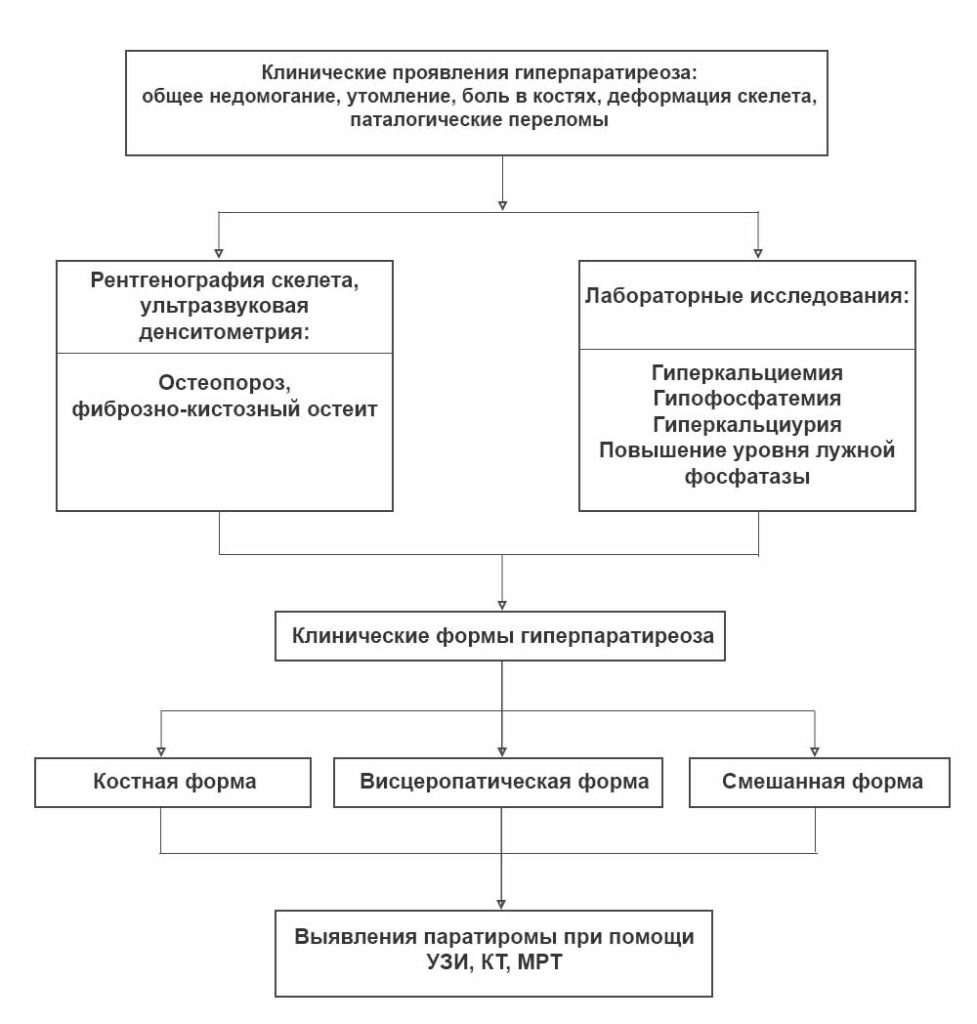 Алгоритм диагностики гиперпаратиреоза
Алгоритм диагностики гиперпаратиреоза
Заподозрить гиперпаратиреоз можно на любом из этапов диагностики. Рассмотрим каждый подробнее.
Сбор анамнеза
Если, собирая анамнез, врач выясняет, что пациент страдает мочекаменной болезнью, которая часто рецидивирует, или же хронической почечной недостаточностью, ему следует сразу же подумать о том, что у пациента имеет место и гиперпаратиреоз. То же самое касается ситуаций, когда больной описывает частые переломы костей, возникающие будто сами по себе, которым не предшествуют травмы.
Объективное обследование
У лиц, страдающих гиперпаратиреозом, могут быть обнаружены:
- слабость мышц;
- утиная походка;
- деформации в области лицевого черепа, трубчатых костей и крупных суставов;
- вялость;
- бледность, часто – серый оттенок кожи (отмечается у лиц с недостаточностью функции почек);
- иные признаки заболеваний, которые привели к гиперпаратиреозу.
Лабораторная диагностика
Главный признак гиперпаратиреоза – повышенная концентрация в крови паратгормона.
Чтобы установить причину этого повышения, проводят такие исследования:
- общий анализ крови;
- общий анализ мочи;
- анализ мочи по Зимницкому, определение диуреза;
- определение в крови уровня креатинина и мочевины, а также скорости клубочковой фильтрации;
- исследование в крови и моче уровня ионизированного кальция и фосфора;
- исследование уровня в крови щелочной фосфатазы;
- определение концентрации в крови оксипролина, остеокальцина.
Инструментальная диагностика
Больному могут быть назначены:
- УЗИ околощитовидных желез;
- компьютерная или магнитно-резонансная томография их же;
- сцинтиграфия этих органов с таллием-технецием, октреотидом или иными веществами;
- рентгенография пораженных костей;
- денситометрия;
- биопсия костной ткани с определением морфологической структуры кости, окраской на алюминий и тетрациклиновым тестом;
- УЗИ почек;
- гастроскопия и другие исследования.
Дифференциальная диагностика
Некоторые заболевания протекают сходно с гиперпаратиреозом, поэтому тщательная дифференциальная диагностика здесь очень важна. Ее проводят с:
- злокачественными опухолями и их метастазами;
- миеломной болезнью;
- лейкозом;
- лимфомой;
- лимфогранулематозом;
- несахарным диабетом;
- болезнью Педжета.
Классификация гипопаратиреоза
В зависимости от этиологии выделяют:
- Послеоперационный гипопаратиреоз, как результат хирургических вмешательств на щитовидной и околощитовидных железах.
- Гипопаратиреоз, как следствие повреждения паращитовидных желез:
- лучевым воздействием;
- инфекционными факторами;
- при амилоидозе (нарушении белкового обмена);
- при кровоизлияниях в гормонально-неактивную опухоль железы.
- Идиопатический гипопаратиреоз.
- Псевдогипопаратиреоз.
Определены формы гипопаратиреоза:
- латентная (скрытая), протекающая без визуально видимых симптомов, но проявляющаяся под воздействием факторов-провокаторов или при специальном обследовании;
- острая — трудно компенсируемое состояние с часто возникающими тяжелыми приступами судорог;
- хроническая — редкие приступы, провоцируемые инфекциями, физической нагрузкой, нервным перенапряжением, менструацией, психологической травмой (обострения этой формы гипопаратиреоза обычно возникают весной и осенью; при адекватном лечении можно добиться длительной ремиссии);
- манифестная, проявляющаяся тетаническими судорогами и нарушением чувствительности скелетных мышц при полном сознании пациента.
Стандартные методы лечения
Хирургическое вмешательство — это основной вариант лечения первичного гиперпаратиреоза. Бдительное ожидание и применение лекарств также могут иметь значение в лечении некоторых пациентов.
— Хирургическое вмешательство.
Хирургическое удаление паращитовидных желез (паратиреоидэктомия) — единственное возможное лекарство от первичного гиперпаратиреоза. Операция, выполняемая опытным хирургом, может успешно вылечить заболевание у 95% людей. Предпочтительным хирургическим методом при поражении одной пораженной паращитовидной железы является малоинвазивная паратиреоидэктомия, которая проводится в амбулаторных условиях. Хирург сделает небольшой разрез на шее, который позволит удалить пораженную железу. Эта процедура проводится с помощью методов визуализации, чтобы в первую очередь идентифицировать и локализовать пораженную паращитовидную железу. Малоинвазивная процедура становится все более распространенным метода терапии.
Более обширная процедура называется открытая паратиреоидэктомия. Во время этой процедуры хирург идентифицирует все четыре паращитовидные железы, чтобы определить, какие из них поражены во время операции. Эта процедура включает в себя надрез, обычно в средней и нижней части шеи. Кожа загнута назад, а мышцы разделены, так что хирург может видеть каждую паращитовидную железу. Биопсия, которая включает в себя вырезание небольшого образца ткани и просмотр образца под микроскопом, выполняется на любых пораженных паращитовидных железах. Эта операция очень успешна, но более инвазивна. Открытая паратиреоидэктомия используется, когда пораженная паращитовидная железа не может быть осмотрена с помощью визуальных методов исследования до операции или когда поражены несколько желез.
Для определения пораженных паращитовидных желез и оказания помощи хирургу во время операции используются методы визуализации, включая ультразвук, сцинтиграфия с технетрилом и другие методы, такие как компьютерная томография высокого разрешения. При сцинтиграфии с технетрилом паращитовидных желез используется технетрил, радиоактивное соединение. Это соединение вводится пациенту и в конечном итоге поглощается сверхактивными паращитовидными железами. Соединение видно с помощью специальной камеры, и можно идентифицировать сверхактивные паращитовидные железы.
Хирургическое вмешательство рекомендуется всем пациентам с симптоматическим ПГПТ (у тех, у кого есть конституциональные симптомы, связанные с высоким содержанием кальция, такие как тошнота, рвота и т.д., у тех, у кого развиваются камни в почках, у кого есть переломы, связанные с этим заболеванием, и у пациентов с кистозно-фиброзным оститом). Операция также может быть полезна пациентам с бессимптомным заболеванием без каких-либо противопоказаний.
Пациенты с гиперпаратиреозом легкой степени, не перенесшие хирургического вмешательства, должны регулярно наблюдаться, чтобы определить, прогрессирует ли болезнь. Следует избегать обезвоживания, употребляя много жидкости и избегая диуретиков, которые увеличивают частоту мочеиспускания. Эти больные должны проходить мониторинг функции почек и оценку минеральной плотности костной ткани, чтобы обнаружить любое снижение или изменения.
— Лекарства.
Лекарства можно использовать для лечения некоторых людей с первичным гиперпаратиреозом, не перенесших хирургического вмешательства. Бисфосфонаты, класс препаратов, которые могут предотвратить потерю костной массы, могут использоваться для лечения остеопороза. Кальцимиметики — это лекарства, которые имитируют действие кальция на ткани и могут «обмануть» паращитовидные железы, чтобы те вырабатывали меньше паратиреоидного гормона.
Управление по санитарному надзору за качеством пищевых продуктов и медикаментов США одобрило цинакальцет (Мимпара) для лечения людей с первичным гиперпаратиреозом, которые страдают тяжелой гиперкальциемией и не могут подвергнуться хирургическому вмешательству, а также людей, гиперпаратиреоз которых возникает из-за карциномы паращитовидной железы. Препарат также одобрен при гиперпаратиреозе, вторичном по отношению к хронической болезни почек. Цинакальцет — это разновидность кальцимиметика.
Дефицит витамина D следует лечить с осторожностью, добавляя витамин D в рацион. Оптимальная доза или режим приема витамина D для людей с ПГПТ неизвестны
Больным следует избегать обезвоживания, так как это может привести к увеличению уровня кальция. Это может произойти, когда человек становится обезвоженным из-за тошноты и рвоты во время болезни. Лицам, страдающим обезвоживанием, следует обратиться за медицинской помощью.
Лечение гипертиреоза
Чтобы восстановить нормальную функцию гормонов щитовидной железы у людей с гипертиреозом, необходимо обеспечить им душевное спокойствие, устранить все источники конфликтов и эмоций, создать благоприятные условия окружающей среды.
Медикаментозное лечение включает фармакологические препараты, блокирующие или подавляющие чрезмерное производство гормонов, обусловливающих набор клинических симптомов. Тип медикаментозного лечения гипертиреоза, доза препарата и продолжительность применения определяются и меняются эндокринологом каждый раз после обследования и получения новых результатов анализов.
В некоторых случаях используется изотопное или хирургическое лечение.
Лечение гипертиреоза зависит от:
- причины;
- возраста больного;
- степени тяжести;
- наличия других заболеваний.
Врач подбирает и назначает:
Препараты: бета-блокаторы и тиреостатики, уменьшающие секрецию гормонов. В эту группу препаратов включены тиамазол и пропилтиоурацил. Эти препараты отвечают за ингибирование выработки гормонов щитовидной железы, и их действие проявляется примерно через 2-4 недели использования. Тиростаты облегчают симптомы: дрожание рук или учащенное сердцебиение. Доза препарата определяется врачом индивидуально. Использование тиреостатиков может привести к побочным эффектам в виде: боли в суставах или зуда кожи. В этих случаях следует изменить дозировку или (в некоторых случаях) прекратить прием. Опасное осложнение — агранулоцитоз — уменьшение количества нейтрофилов (тип лейкоцитов) в сыворотке крови из-за обратимого токсического повреждения костного мозга, которое исчезает только после отмены препарата, но требует тщательного медицинского наблюдения. Во время этого осложнения организм теряет устойчивость к инфекции
Внимание! Если у вас повышенная температура, боль в горле или общая слабость, немедленно обратитесь в клинику, чтобы проверить морфологию мазка.
Введение радиоактивного йода. Пероральное лечение радиоактивным йодом вызывает медленное и необратимое разрушение клеток щитовидной железы, которые захватывают сывороточный йод
Для получения результата требуется несколько месяцев лечения. Радиоактивный йод нельзя давать беременным или кормящим грудью женщинам. В течение как минимум полугода после окончания лечения нельзя планировать беременность.
Оперативное лечение. В некоторых случаях нужна операция тиреоидэктомия (струмэктомия, тиреоидэктомия). Показания к операции: рак щитовидной железы, большой зоб, угнетающий щитовидную железу. У этой операции возможны некоторые осложнения: паралич голосовых связок (одной или обе), необратимый гипопаратиреоз.

Врач назначает лекарство
Принципы лечения
 Целями лечения является:
Целями лечения является:
- привести в норму уровень кальция, а в идеале – и паратгормона в крови;
- устранить симптомы гиперпаратиреоза;
- предотвратить дальнейшее усугубление нарушений со стороны костей и других внутренних органов.
При вторичном гиперпаратиреозе одной из задач лечения также является устранение гиперфосфатемии, иными словами – нормализация ранее повышенного уровня фосфора в крови. С этой целью больным рекомендуют соблюдать диету: ограничить употребление продуктов, содержащих фосфор (это молоко и продукты из него, соевые, бобовые, яйца, печень, сардина, лосось, тунец, продукты, содержащие много белка, шоколад, кофе, пиво, орехи и прочие).
Медикаментозное лечение первичного гиперпаратиреоза
Бессимптомная и мягкая формы патологии у больных старшего возраста подлежат консервативной тактике ведения. В течение 1-2 лет пациент находится под наблюдением, периодически проходит обследование. На основании его результатов врач определяет, прогрессирует ли процесс, необходимо ли пациенту лечение.
Если же без приема медикаментов не обойтись, больному назначают:
- препараты группы бисфосфонатов (алендроновую, ибандроновую или памидроновую кислоту);
- кальцитонин;
- эстроген-гестагенные препараты (у женщин в постменопаузе);
- кальцимиметики (цинакальцет).
Если причина гиперпаратиреоза – рак, а оперативное лечение его невозможно, пациентам назначают бисфосфонаты в комбинации с кальцимиметиками, организуют форсированный диурез, также проводят химиотерапию.
Медикаментозное лечение вторичного гиперпаратиреоза
 В зависимости от того, какая патология привела к гиперпаратиреозу, больному могут быть назначены такие препараты:
В зависимости от того, какая патология привела к гиперпаратиреозу, больному могут быть назначены такие препараты:
- кальция карбонат (связывает фосфор, уменьшая его уровень в крови);
- севеламер (связывает фосфор в пищеварительном канале, нормализует процессы обмена липидов);
- метаболиты витамина Д – кальцитриол, парикальцитол или альфакальцидиол (способствуют росту концентрации кальция в крови, а следовательно, и снижению уровня в ней паратгормона);
- кальцимиметики (цинакалцет); нормализуют уровень в крови паратгормона и кальция.
Хирургическое лечение
Показано при третичном гиперпаратиреозе, развившемся на фоне терминальной хронической почечной недостаточности, при прогрессировании его симптомов. Также его применяют при первичном гиперпаратиреозе, если имеются признаки поражения органов-мишеней. Еще одно показание: отсутствие эффекта от консервативного лечения вторичной формы патологии.
Выделяют 2 варианта вмешательства: хирургическую и нехирургическую паратиреоидэктомию.
Суть нехирургической заключается во введении в область околощитовидных желез путем инъекции кальцитриола или этилового спирта. Проводят манипуляцию под контролем УЗИ. В результате клетки железы склерозируются и функция ее, соответственно, нарушается. Применяют эту методику при рецидивирующем вторичном гиперпаратиреозе как альтернативу хирургическому вмешательству, при первичной же форме патологии она малоэффективна.
Оперативное лечение вторичного гиперпаратиреоза может проводиться в различном объеме:
- удалении трех желез и практически полном удалении железы четвертой, самой маленькой по размеру (оставляют лишь порядка 50 мг ее ткани);
- полное удаление околощитовидных желез с трансплантацией одной из них (той, которая наиболее здорова) в область предплечья;
- полное удаление всех околощитовидных желез.
В результате такого лечения основные клинические проявления патологии, как правило, регрессируют. В дальнейшем пациент находится на диспансерном учете (периодически проходит обследование) и получает консервативное лечение (при гипокальциемии – препараты кальция и витамина Д, а также кальция глюконат).
Лечение гиперпаратиреоза
При гиперпаратиреозе необходимо будет лечение в срочном порядке. Основным в лечении будет хирургическое вмешательство, при гиперкальциемическом кризе вмешательство проводится в экстренном порядке. Большая часть времени уходит на то, чтобы найти опухоли, когда проходит операция. Если обнаружена висцеропатическая форма заболевания, что подтверждено обследованием (высокая концентрация паратгормона), то в таком случае операция проводится даже без проведения топической диагностики.
Операционное вмешательство — один из основных методов, чтобы спасти пациента, если диагноз гиперпаратиреоз или его первичная форма.
Если пациенты возрастом выше пятидесяти лет, то операцию осуществляют:
- при обнаружении прогрессивного остеопороза;
- если норма креатинина от возрастной нормы меньше тридцати процентов;
- если состав Са выше 3 ммоль/л, если есть острые симптомы гиперкальциемии;
- если имеются осложнения, обусловленные гиперпаратиреозом первичным.
При принятии решения операцию не проводить, больные должны употреблять норму жидкости, которую им необходимо, больше двигаться, чтобы не возникла гиподинамия. При лечении противопоказаны сердечные гликозиды и тиазидовые диуретики. Также нужно следить за артериальным давлением, если у больных постменопауза, прописываются эстрогены. Через полгода нужно проходить обследование. Именно оно позволит определить состав креатинина плазмы, кальция, клиренса креатинина. Каждый год проводить обследование брюшной части с использованием ультразвукового метода.
При гиперплазии паращитовидных желез нужна подсадка желез. Их удаляют и добавляют в предплечье клетчатки.
Диагностика
Своевременная диагностика гиперпаратиреоза затруднена тем, что эта патология не имеет характерных симптомов. Поэтому при жалобах пациента на боли в костях, сердце, животе, на повышение давления и нарушение пищеварения редко кто из врачей сразу обнаруживает эту болезнь. Для ее выявления необходимо комплексное обследование.
Обязательно проводится биохимический анализ крови на содержание кальция и паратгормона. Повышение их количества одновременно может свидетельствовать о развитии гиперпаратиреоза. Но все равно нужны дополнительные обследования, например, анализ мочи. Он показывает степень выведения кальция и фосфора, оценивается также ее удельный вес.
Дополнительно всегда проводится инструментальное обследование. Рентгенография позволяет оценить степень поражения костной ткани, наличие остеопороза или переломов. КТ назначается для обнаружения камней в почках. А для оценки состояния паращитовидных желез назначается УЗИ или МРТ.