Лечение гнойного гидраденита в домашних условиях: чем можно мазать, как снять боль?
Содержание:
Профилактика гидраденита
- Систематически укреплять иммунитет;
- Устранить очаги хронической инфекции (отиты, фарингит, гинекологические заболевания);
- Нормализовать вес;
- Соблюдать гигиену областей, склонных к гидрадениту.
- Носите только одежду из натуральных тканей. Синтетическая одежда травмирует нежную кожу подмышечных впадин и паха.
- Ежедневно меняйте одежду. На участках, которые тесно соприкасаются с телом, скапливаются частички кожи и большое количество бактерий, вызывающих воспаление.
- Не пользуйтесь антиперсперантами. Они способствуют образованию пробки в протоке потовой железы. Вместо них лучше обрабатывать кожу присыпками с бактерицидными компонентами: Пантенол с прополисом, Аленка с цинком. Они подсушивают, препятствуют появлению опрелостей и воспалений, уменьшают трение об одежду и предотвращают появление неприятного запаха.
- Частое бритье и использование эпилятора нежелательны. Коротко отстригайте волосы или сделайте лазерную эпиляцию.
- Принимайте контрастный душ 2 раза в день. Чередование холодной и горячей воды уменьшает потоотделение и укрепляет иммунитет.
- 1 раз в неделю пользуйтесь шампунем Низорал или средством Цитеал вместо геля для душа. Хорошими обеззараживающими свойствами обладают коричневое хозяйственное и дегтярное мыло. Но их не рекомендуют использовать чаще, чем раз в неделю.
- Во время мытья не пользуйтесь жесткой мочалкой, она удаляет защитный липидный слой и может оставлять на коже микротравмы.
- Ежедневно для мытья можно использовать гели с молочной кислотой, чтобы кислая реакция кожи защищала ее от размножения стрепто- и стафилококков.
- Для интимной гигиены и обмывания паховой области рекомендуются интимгели Лактацид, Эпиген. Они хороши и для мужчин и для женщин. Выбирайте средство без запаха с минимальным количеством ароматизаторов. Их используют вечером, после каждого опорожнения кишечника и полового акта.
- После мытья протирайте проблемные места отварами ромашки, календулы, коры дуба. Они останавливают рост бактерий, удаляют неприятный запах и уменьшают выделение пота. Если нет времени приготовить отвар, то можно развести чайную ложку спиртовой настойки в 200 мл воды.
Гидраденит коварное заболевание, которое влечет за собой грозные осложнения. Но своевременное лечение и соблюдение правил гигиены быстро вернут вам здоровье.
Возможные осложнения гидраденита
Если гидраденит пускают на самотек, надеясь на самоизлечение, или лечат неподобающим образом (в том числе псевдо-способами «от соседки») – он может причинить ряд осложнений. В первую очередь это:
- генерализация (распространение) процесса – возбудитель выходит «за рамки» потовых желез и распространяется по окружающим тканям как вширь, так и вглубь, через соединительнотканные перемычки, сухожилия, фасции «затекая» довольно таки далеко от первичного очага и «рассеивая» по организму вторичные инфекционные очажки; особенно опасно, если гнойный процесс затронет надкостницу и костную ткань – такая болезнь называется остеомиелитом, образуются очень тяжело поддающиеся лечению свищи;
- лимфаденит – воспаление лимфатических узлов, находящихся вблизи (в первую очередь – подмышечных и паховых) из-за проникновения в них возбудителя; дальнейшее поражение лимфатической системы чревато лимфостазом (слоновостью);
- в далеко зашедших случаях – заражение крови (сепсис).
Клинические проявления
Диагностировать гидраденит на основании клинических проявлений (жалоб и данных осмотра) не трудно. По клиническим проявлениям выделяют такие стадии гидраденита:
- инфильтрации;
- нагноения и отторжения гноя;
- рубцевания.
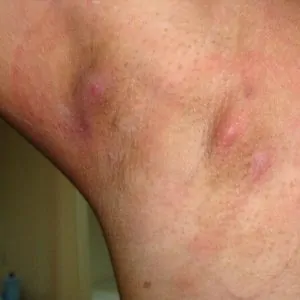 На стадии инфильтрации пациенты чувствуют в месте поражения легкую болезненность, которая, если не были предприняты лечебные мероприятия, быстро нарастает. Усиление боли спровоцировано сдавливанием нервных корешков воспаленными отекшими тканями, а позже – гноем. Нащупываются средней плотности и болезненности узелки, которые залегают неглубоко.
На стадии инфильтрации пациенты чувствуют в месте поражения легкую болезненность, которая, если не были предприняты лечебные мероприятия, быстро нарастает. Усиление боли спровоцировано сдавливанием нервных корешков воспаленными отекшими тканями, а позже – гноем. Нащупываются средней плотности и болезненности узелки, которые залегают неглубоко.
Через 1-2 дня от начала заболевания различается уже видимый глазом отек тканей, на ощупь они горячие – образуется гной, стартует стадия нагноения (а через 24-36 часов – и отторжения гноя). При прогрессировании гнойного процесса ткани начинают выбухать в виде сосков (вершки отдельных гнойников), кожные покровы вокруг этих очажков становятся горячими на ощупь, красными, ближе к очагу – с синюшным отливом.
При готовности гнойника самовскрыться кожа в этом месте истончается и приобретает специфический белесый цвет и блеск. При генерализации (распространении) отдельные гнойники сливаются в единое целое. Когда гной уже не помещается в полости, утонченная кожа прорывается, гнойный очаг самовскрывается, больной чувствует резкое затихание боли, наступает субъективное облегчение. Выделяется гной, похожий на густую сметану, с примесью крови. Некротического стержня нет – гнойные массы однородны.
После очищения полости от гноя (при медицинской помощи и гораздо реже – самопроизвольного) наступает стадия рубцевания – полость заполняется соединительной тканью, которая выполняет ее изнутри наружу и «венчает» рубцом. В случаях без осложнений от начала заболевания до полного рубцевания может пройти 8-12 дней.
Оперативное лечение гидраденита
 На стадии нагноения показано незамедлительное оперативное лечение. В хирургии культивируется железобетонное правило: «Если есть гной – его нужно убрать». При игнорировании этого постулата и уповании на консервативные способы лечения гной (а не только возбудитель) может «разбежаться» по организму.
На стадии нагноения показано незамедлительное оперативное лечение. В хирургии культивируется железобетонное правило: «Если есть гной – его нужно убрать». При игнорировании этого постулата и уповании на консервативные способы лечения гной (а не только возбудитель) может «разбежаться» по организму.
Больному под местной анестезией проводится операция по вскрытию гнойника. При распространении гноя вглубь тканей, а также при наличии процесса в чувствительной области (например, вокруг сосков, ануса, в районе мошонки) и персональной гиперчувствительности пациента можно сделать вскрытие гнойника под наркозом (внутривенным). Схема операции следующая:
- послойное рассечение стенки гнойника;
- тщательная санация (вычищение) полости гнойника для удаления гнойных скоплений с максимальным вычищением самых укромных уголков (карманов) полости;
- обработка полости антисептиками;
- просушивание стерильным материалом;
- дренирование (погружение в полость гнойника трубок или резиновых полосок, по которым из послеоперационной раны будут вытекать остатки антисептиков и гной, который еще может продуцироваться по «остаточному принципу»);
- накладывание асептической повязки.
Операция несложная, ее можно провести в гнойной перевязочной как поликлинического хирургического кабинета, так и хирургического стационара.
 После вскрытия гнойника ежедневно делают перевязку – санацию послеоперационной раны с помощью антисептиков и смену повязки. Если процесс был обширным, с большим количеством гноя, сопровождался общей симптоматикой, то в первые 2-3 дня перевязки могут делать дважды в день. Их осуществляют вплоть до выполнения полости соединительной тканью. Также параллельно проводят тщательный туалет окружающих тканей.
После вскрытия гнойника ежедневно делают перевязку – санацию послеоперационной раны с помощью антисептиков и смену повязки. Если процесс был обширным, с большим количеством гноя, сопровождался общей симптоматикой, то в первые 2-3 дня перевязки могут делать дважды в день. Их осуществляют вплоть до выполнения полости соединительной тканью. Также параллельно проводят тщательный туалет окружающих тканей.
После вскрытия сравнительно небольших гнойников пациент может в тот же день вернуться домой и посещать поликлинику (стационар) для перевязок и других процедур. При больших гнойниках, сопровождающихся ухудшением общего состояния, лучше находиться на стационарном лечении на протяжении, как минимум, 1 недели после оперативного вмешательства.
При оперативном лечении гидраденита консервативные способы не игнорируют, но их применяют уже как вспомогательные:
- антибактериальные препараты – назначают, чтобы не дать возбудителю распространиться на окружающие ткани и вызвать осложнения;
- десенсибилизирующие средства;
- витаминотерапия – инъекции витаминов, в первую очередь, группы В для ускорения заживления послеоперационной раны.
 При наличии гнойника физиотерапия (УВЧ, СВЧ и так далее) категорически противопоказана. Но есть пограничное состояние между стадиями инфильтрации и нагноения, которое невозможно уловить ни с помощью осмотра, ни основываясь на жалобах больного. В таких случаях назначают 1-2 процедуры физиотерапии: процесс нагноения так или иначе неизбежен, а физпроцедура только «подтолкнет» его, фактически укорачивая время болезни. Но такие «хитрости» могут быть использованы исключительно хирургами под их неусыпным наблюдением. Если после сеансов физиотерапии четко наблюдаются симптомы нагноения – больному тут же проводят операцию по вскрытию гнойника.
При наличии гнойника физиотерапия (УВЧ, СВЧ и так далее) категорически противопоказана. Но есть пограничное состояние между стадиями инфильтрации и нагноения, которое невозможно уловить ни с помощью осмотра, ни основываясь на жалобах больного. В таких случаях назначают 1-2 процедуры физиотерапии: процесс нагноения так или иначе неизбежен, а физпроцедура только «подтолкнет» его, фактически укорачивая время болезни. Но такие «хитрости» могут быть использованы исключительно хирургами под их неусыпным наблюдением. Если после сеансов физиотерапии четко наблюдаются симптомы нагноения – больному тут же проводят операцию по вскрытию гнойника.
Диагностика
К какому доктору обращаться в случае развития гидраденита?
На первых этапах развития болезни лечением гидраденита занимается дерматолог. Если консервативное лечение оказалось неэффективным, и внутри нарыва образовался гной, то обращаются к хирургу. Он вскроет полость и поставит дренаж для удаления ее содержимого.
На приеме у доктора
Опрос.
Врач проводит сбор жалоб, чтобы отличить гидраденит от фурункула, кисты сальной железы, флегмоны, туберкулеза кожи:
- как давно появилось уплотнение;
- сопровождалось ли его появление болью и зудом;
- как быстро увеличивался узел;
- повышена ли температура;
- каково общее состояние;
- бывали ли раньше случаи гидраденита.
Также врач расспрашивает о сопутствующих заболеваниях, которые могут вызвать снижение иммунитета. Для определения наследственной предрасположенности специалист узнает, были в семье случаи фурункулеза и гидраденита.
Осмотр поражения.
Врач осматривает пораженный участок кожи
При этом он обращает внимание на такие симптомы гидраденита:
- нарыв в форме груши или соска;
- красновато-синюшный оттенок кожи над нарывом,
- кожа отечная, горячая, напряженная;
- уплотнение кожи вокруг нарыва – инфильтрат;
- наличие уплотнений на окружающем участке, бугристая кожа. Это может свидетельствовать, что инфекция распространилась на другие железы;
- флюктуация, которая сопровождает размягчение узла – колебания гноя внутри полости;
- отсутствие некротического стержня;
- язва, которая образовалась на месте вскрытия полости;
- отек конечности в результате сдавливания лимфатических узлов и нарушения оттока лимфы.
Когда назначается бактериологическое обследование?
Диагноз ставится по характерной клинической картине. Дифференцируют с фурункулом, колликватив-ным туберкулезом.
Учитывая специфичность клинических проявлений и своеобразность мест расположения гнойно-воспалительного процесса, установка диагноза не представляет затруднений. Его ставят после физикального обследования и получения подтверждающих заболевание результатов лабораторных исследований.
Необходимы:
- Клинический анализ крови, выявляющий показатели воспаления: лейкоцитоз, ускоренное СОЭ.
- Бактериологический посев гнойного отделяемого для идентификации возбудителя и определения его чувствительности к антибиотикам. Анализ необходим в лечении для подбора антибактериального средства, губительно действующего на инфекционный агент.
- Иммунограмма. Помогает оценить общее состояние иммунной системы, выявить, какие конкретно ее компоненты нужно привести в норму. Анализ показан при хроническом течении с многократными рецидивами.
Дифференциальная диагностика заключается в исключении фурункулеза, фелиноза, туберкулеза лимфоузлов подмышек, лимфогранулематоза или лимфаденита. У каждого из заболеваний существуют свои особенности.
Правильным решением будет пойти к врачу при самостоятельном подозрении на гидраденит. 2 критерия, которые врач использует для постановки диагноза:
- Основной
Из опроса пациента выяснено, что периодические болезненные и нагнаивающиеся высыпания появляются более 2 раз за 6 месяцев.
Как выглядит поражение: узелки, свищевые ходы, рубцы. Где поражение: все те места, где апокриновые потовые железы.
- Дополнительный
Из опроса пациента — в семье есть больные гидраденитом.
В выделениях из узелка не обнаружено бактерий либо обнаружены те полезные бактерии, о которых мы говорили раньше.
Редко, но иногда необходимо, взять биопсию ткани (взятие маленького кусочка ткани, чтобы потом его тщательно исследовать). Биопсия может понадобиться для правильного дифференциального диагноза.
Диагностика гидраденита сводится к исследованию крови больного (наблюдается повышенная СОЭ, лейкоцитоз), а также внешнего осмотра пациента.
Диагностика гидраденита не является сложной, так как установить диагноз можно уже во время визуального осмотра пациента. Для того чтобы точно его подтвердить, назначаются клинические анализы. Как правило, в них отмечается повышение уровня лейкоцитов, снижение эритроцитов, а также повышение СОЭ. Все это говорит о том, что в организме человека развивается воспалительный процесс.
Если заболевание протекает в хронической форме, то в таком случае проводится забор содержимого из образования с целью определения чувствительности возбудителя к определённым антибиотикам.
Хирургическое вмешательство
Если лечение гидраденита антибиотиками не дало положительного результата, то остается единственный выход — это оперативное вмешательство. Опасность этой патологии заключается в том, что золотистый стафилококк провоцирует некроз тканей потовой железы, тем самым разрушая их.
Затем полость увеличивается, так как она заполняется гнойным содержимым и некротическими массами. Инфильтрат из плотного становится мягким, а через истонченный кожный покров начинает просвечивать гной. В таком случае гидраденит требует хирургического лечения.
На данной стадии следует вскрыть гнойник, иначе растет вероятность перехода болезни в хроническую форму. Без соответствующей терапии гидраденит может привести к серьезным последствиям:
- сепсис;
- появление гнойных очагов во внутренних органах.
Что касается консервативной терапии, то она направлена на быстрое созревание инфильтрата. Основной метод лечения заболевания — хирургический. Необходимо обратиться к врачу, который объяснит, что такое гидраденит, и как его вылечить. Если будет назначено оперативное вмешательство, то больной должен иметь представление о том, как она будет проходить, как вскрывается гидраденит, и как правильно себя вести в период восстановления.
В ходе операции выполняются следующие действия:
- Подготовительный этап — проводится обработка кожи над гнойником и вокруг него антисептиками.
- Затем делается маленький разрез до вскрытия полости абсцесса.
- Место надреза еще раз хорошо обрабатывается антисептиком.
- После повторной обработки полость дренируется турундой из марли, пропитанной водорастворимой мазью с антибиотиком.
- При наличии нескольких воспаленных шишек и обширном поражении потовых желез каждый гнойник вскрывается в одно и то же время. Нельзя оставлять ни одну шишку необработанной во избежание повторного инфицирования. Если гнойничковые очаги располагаются очень близко друг к другу, рекомендуется удалить весь воспаленный конгломерат до границы здоровых тканей.
- В случае множественных очагов вскрытия все раны зашивают. Единичные очаги заживают самостоятельно.
В послеоперационный период требуется проводить перевязки каждый день. Во время этих процедур кожные покровы вокруг раны следует обрабатывать антисептиком. Такими же растворами промывают полость гнойного очага. После каждой обработки необходимо менять турунды с мазью. В конце процедуры на место оперативного вмешательства накладывают повязку с антимикробной мазью.
В обязательном порядке следует принимать антибиотики при гидрадените. В турунде не будет больше необходимости, как только из раны перестанет вытекать гной. С момента прекращения выделения гноя очаг начнет быстро заживать уже самостоятельно. Но до полного заживления перевязки следует делать.
После оперативного вмешательства может понадобиться общая консервативная терапия. Это требуется, если происходят случаи рецидива. При хронической форме гидраденита антибиотики для лечения назначаются в обязательном порядке. При поражении нескольких потовых желез или постоянном рецидиве рекомендуются следующие мероприятия:
- обработка крови лазером;
- переливание антистафилококковой плазмы;
- антибиотикотерапия полусинтетическими пенициллинами;
- терапия цефалоспоринами;
- УФ-облучение крови;
- терапия витаминами.
Что касается антибиотикотерапии, то антибактериальный препарат подбирается только после проведения исследований и консультации с врачом.
Пациенту назначают иммуномодуляторы, которые активизируют защитные свойства иммунной системы и подавляюще воздействуют на жизнедеятельность бактерий в очагах воспаления. Врач может выписать Интерфероны альфа или бета. Выбор иммуномодуляторов осуществляется только по результатам иммунограммы и консультации со специалистом.
Прием витаминов обязательно назначается врачом. Поливитаминная терапия включает витамины C, E, B3, B6, B12, и D. Такой комплекс способствует укреплению иммунитета, что в свою очередь ускоряет заживление гнойных очагов.
Для обработки очагов воспаления применяют следующие антисептики:
- 5% настойку йода;
- 3% раствор бриллиантового зеленого;
- 96% этиловый спирт.
Такие средства способны предотвратить распространение бактерий, и не дают им возможности инфицировать другие потовые железы.
В случае сильно выраженной болезненности врач выписывает ненаркотические анальгетики. Если у пациента на этой почве бессонница ему назначают снотворные препараты. В любом случае необходимо обратиться к специалисту, который порекомендует лекарства от гидраденита.
Методика проведения хирургического лечения гидраденита
Радикальное вмешательство при гнойных поражениях потовых желез включает следующие этапы:
- Местная анестезия. Обезболивание поверхностных слоев кожи проводится с помощью инъекций новокаина или лидокаина.
- Хирургическое вскрытие гнойников. Врач с помощью скальпеля рассекает область выпячивания инфильтрата. Длина разреза, как правило, составляет 2-4 см.
- Удаление гнойных масс и близлежащей подкожной клетчатки. Радикальное иссечение воспаленных и видоизмененных тканей кожи позволяет предупредить развитие рецидива.
- Промывание операционного поля антисептическими растворами, которые должны быть комнатной температуры.
- Установление дренажа, который представляет собой стерильную резиновую полоску или трубку. Дренаж обеспечивает беспрепятственный отток гноя в течение нескольких дней.
Уход за раной после радикального вмешательства проводится по таким правилам:
- В домашних условиях пациент должен ежедневно промывать область хирургического разреза слабыми антисептическими растворами.
- Больной должен каждый день приходить к хирургу на осмотр и промывание раневой поверхности.
- Хирург удаляет дренаж преимущественно на 3-4день после хирургического вмешательства, после чего область разреза закрывается стерильной повязкой.
Симптомы гидраденита
После того, как возбудитель гидраденита попадает в потовую железу, он начинает быстро расти, размножаться и захватывать новые участки: подкожную жировую клетчатку и соседние железы. Внешне это выглядит так: в подмышечной области появляется небольшой одиночный быстрорастущий узел. Наступает стадия инфильтрации. Кожа над узлом отекает и краснеет. При движении рукой у пациента возникает легкая болезненность, особенно при надавливании. Рост узлов также может сопровождаться зудом. За короткий промежуток времени, буквально несколько дней, микробы способны переселиться в новые потовые железы. На этих участках происходит образование холмообразных узлов в толще кожи и под ней, которые быстро растут, плотно спаиваясь с кожным покровом. На этой стадии развития гидраденита узлы по внешнему виду напоминают грушевидные выпячивания или соски. Именно поэтому заболевание получило свое второе название — «сучье вымя».
Далее образования могут сливаться в единое целое и размягчаться. Кожа над ними синеет и сильно отекает, при этом усиливается боль. Она беспокоит пациента даже в состоянии покоя. Примерно через две недели после начала воспалительного процесса в узлах может определиться так называемое зыбление, или флюктуация. Она служит верным признаком того, что под кожей образовался жидкий гной. Дальше происходит самопроизвольное вскрытие и выделение гноя, напоминающего сметанообразную жидкость с примесью крови.
Иногда при гидрадените может возникать разлитой плотный инфильтрат, и признаки заболевания напоминают флегмону (гнойное воспаление жировой клетчатки с острым течением). При этом гнойный гидраденит сопровождается ухудшением самочувствия:
- слабостью;
- повышением температуры;
- головными болями.
Данная клиническая картина соответствует следующей стадии — созреванию гидраденита.
После вскрытия узлов напряжение и отек кожи ослабевают, боль постепенно уменьшается и исчезает совсем. Начинается процесс рубцевания, длящийся в течение нескольких дней. Для рассасывания инфильтрата может потребоваться больше времени. Полный цикл развития заболевания протекает две недели. Однако гидраденит может поражать всё новые и новые потовые железы, тогда течение заболевания растягивается на несколько месяцев. Чаще всего это наблюдается при неправильном или несвоевременном лечении, несоблюдении правил личной гигиены или при сопутствующих заболеваниях, снижающих иммунитет.
Если адекватное дренирование гнойного очага отсутствует, то процесс распространяется на окружающие мягкие ткани и приводит к образованию абсцесса. При далеко зашедших стадиях гидраденита инфекция способна попасть в кровоток, разнестись по всему организму и привести к сепсису.
При возникновении гидраденита в области половых органов или заднего прохода осложнения проявляются в виде свищей мочевого пузыря, мочеиспускательного канала или прямой кишки.
Симптоматика и клиническая картина сучьего вымени
Медики обращают внимание, что болезнь чаще носит односторонний характер. Но, как и в любом правиле, есть исключения
Гнойный гидраденит начинается в областях расположения апокриновых желез, отвечающих за вывод и очищение организма от пота. При двухстороннем протекании на коже могут появиться плотные неприятные узлы. Они вызывают зуд и раздражение. Узлы начинают развиваться, увеличиваясь в размерах. Появляются болевые ощущения. Причем они чувствуются не только, когда пациент двигается. Даже статическое положение не убирает боль. Резкая боль возникает при надавливании на узлы. Размеры узелков доходят до 1,5 см. Форма узла – грушевидная. Вокруг уплотнений изменяется цвет кожи. Он становится неприятным, болезненно-синим или ярко-красным. Узлы отекают, начинают свисать над здоровыми участками. Узелковые поражения, близкие друг к другу, постепенно сливаются в один. Такое спаянное соединение узлов напоминает диск. Плотность постепенно теряется. Узлы становятся мягче. В центральной части открывается гнойная рана. Чаще выходит жидкость, сопровождаемая кровью. Гидраденит сложно спутать с фурункулом. Сучье вымя имеет внутри стержень некротического характера. Гной гуще, чем в фурункуле. Он похож на густую сметану. Гидраденит – это воспаление. Поэтому клиническая картина близка к таким процессам. Вскрытие узла происходит примерно через 7 дней после его первого проявления, но не обнаружения. Выход гноя улучшает состояние больного. Проходят болевые ощущения. На месте вскрытия раны появляется язва, при правильном лечении она затянется. Останутся следы – рубцы от поражения и раскола кожных покровов. Для них потребуется другая система терапии.
Гидраденит симптомы
Болезненные симптомы не проявляются в детстве и у людей пожилого возраста. Объясняется этот факт недостаточностью функционирования потовых желез. Большее количество случаев диагностирования болезни зафиксировано у женщин. Возраст пациенток, находящихся в группе риска, от 15 до 55 лет. Статистические данные приводят цифру — 85% от всех зарегистрированных медиками патологий.
Симптомы:
- появление болезненных узелков;
- повышение температуры тела;
- развитие в узлах гнойников;
- общая слабость организма;
- чувство недомогания.
Гнойное воспаление потовых желез предполагает прохождение через полный цикл развития. В среднем он составляет 14 дней. Одни раны заживают, другие только начинают образовываться. Воспаление развивается по телу, поражая пациента все больше. Если лечение гидраденита не начинать, оно перейдет в хроническую стадию развития. Иногда больные замечают временную остановку в появлении новых патологий. Они расценивают это как выздоровление. Чаще всего через некоторое время происходит рецидив. Медицинские данные приводят примеры протекания заболеваний, когда вирус обостряется до 10 раз. Лечение сучьего вымени не терпит опозданий и ошибок в выборе средств.
Ухудшить состояние больного может несоблюдение гигиенических процедур и сопутствующие патологические процессы.
Осложнения болезни
Обычно причиной осложнений является сниженный уровень защитного барьера – иммунитета. Болезнь усиливается при неправильно выбранной системе, использовании самостоятельных рецептов и средств.
Возможные осложнения:
- распространение на рядом расположенные ткани;
- абсцесс;
- флегмона;
- инфицирование крови;
- сепсис.
Методы и формы обследования патологических поражений
Лечение гидраденита начинается с процедуры диагностирования. При первом подозрении на неправильную работу потовой железы посещают специалиста.
Потребуется сдать несколько важных анализов и проверок:
- Содержание крови. Проверяется скорость движения СОЭ (норма или присутствует заметное ускорение). Устанавливается уровень и количество лейкоцитных клеток.
- Назначается прием сильных медицинских препаратов, заглушающих очаг инфекции, антибиотиков.
- Берется посев из выделений на кожу потовыми железами.
- Проводится иммунограмма.
Антибиотики назначают после изучения содержания посева. Исследования направлены на изучение восприимчивости к антивоспалительным препаратам. Лечащий врач выберет вариант, как лечить гидраденит по индивидуальным особенностям пациента.
Иммунограмма назначается при тяжелых формах протекания, переходе болезни в опасную стадию или отсутствии своевременного медицинского воздействия.
Гидраденит симптомы
В самом начале возникновения заболевания при пальпации можно обнаружить небольшого размера плотные узелки, которые могут располагаться поодиночно. Их локализация находится в гиподерме или в дерме. В этом периоде заболевания пациент ощущает относительно не очень большую болезненность в зоне образования узлов. Но гидраденит продолжает прогрессировать, узелки относительно быстро вырастают в размере, начинает происходить их спаивание с кожным покровом. Несколько позже они начинают обретать грушевидный вид, определяя форму в виде сосков.
У больного кожа приобретает багрово-синюшный оттенок, потом начинает происходить отек окружающих тканей, область локализации гидраденита становится очень болезненной. Порою изолированные узлы могут сливаться в одно общее воспалительное образование, возникает болезненная флюктуация, а через некоторое время они произвольно вскрываются, при этом опорожняется небольшое количество гноя, в котором могут присутствовать примеси крови.
В процессе течения гидраденита нет образования стержня некротического характера. В определенных случаях может появиться разлитой плотный инфильтрат. В данном случае боль пациент может чувствовать не только при движении, но также и в состоянии покоя. В конце концов, пациент может потерять работоспособность, самочувствие у него очень плохое, практически, постоянно.
Вообще, в процессе созревания воспаления появляется общее недомогание, у пациента поднимается температура до субфебрильных цифр, болезненность в пораженной области становится очень интенсивной. Позже, когда как назревшие узлы вскрываются, боль постепенно уменьшается. Спустя несколько дней, на язвах начинают свое образование рубцы. В том случае, когда во время заболевания возникает инфильтрат, его рассасывание займет более продолжительный период времени. Но после уменьшения симптомов гидраденита зачастую происходит рецидив болезни, потому гидраденит может продолжаться довольно долго.
Гидраденит обычно протекает около десяти дней, но при рецидивах болезни течение заболевания более длительное. Такое течение болезни с рецидивами может касаться тучных людей, которые могут предъявлять жалобы на диабет и гипергидроз. Еще рецидивам гидраденита подвержены пациенты, не следящие за гигиеной своего тела.
В основном, диагностика гидраденита не представляет особых трудностей. Из-за своеобразной локализации процесса воспалительного, а также очень характерной для него картины, врач производит внимательный осмотр. От фурункулеза гидраденит отличает полное отсутствие стержня
Гидраденит важно уметь отличить от туберкулеза колликвативного. При колликвативном туберкулезе процесс болезни более длительный, при этом заболевание начинается с воспаления лимфоузлов, но болезненности в их области пациент не чувствует
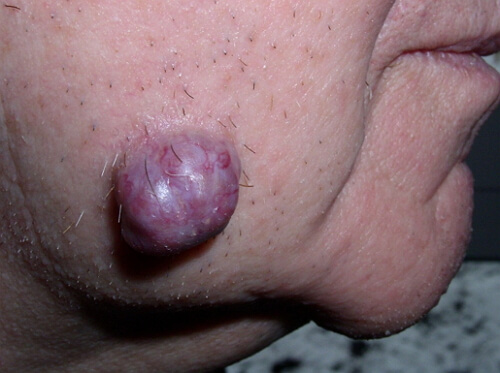 гидраденит на лице фото
гидраденит на лице фото