Гепатомегалия
Содержание:
Что такое гепатомегалия?
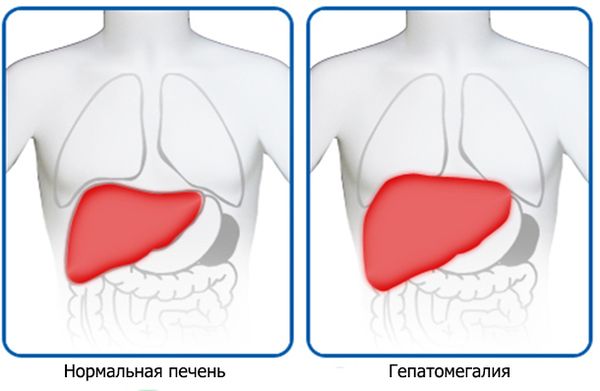
Гепатомегалией называют патологический симптом, при котором печень взрослого или ребенка значительно увеличивается в размерах; разумеется, при изменении габаритов нарушаются функции органа. Из-за этого непросвещенные люди считают, что гепатомегалия — отдельное заболевание.
Но на самом деле она лишь является следствием другой, более серьезной болезни. Иногда — самой увеличенной в размерах печени, а иногда — других органов выделительной, кровеносной или пищеварительной систем.
В исключительных случаях колебания габаритов органа провоцируют паразитические или инфекционные заболевания. Но лучше рассмотреть все причины гепатомегалии в порядке распространенности.
Причины болезни
Существует множество причин, почему возникает гепатомегалия у взрослых. Но самой распространенной является поражение сосудов, артерий и вен в печени. Зачастую источником проблемы является патологический процесс в воротной или печеночной вене. В большей части случаев этот процесс провоцируется хирургическим вмешательством.
Другая причина — это инфекционные факторы. На первом месте в рейтинге рисков расположен гепатит, но иногда причина заключается в скарлатине, сепсисе. Реже проблема скрывается в гепатозе, туберкулезе, брюшном тифе, дифтерии, малярии и других родственных заболеваниях.
Редкими причинами увеличения печени называют онкологические болезни, неопластические расстройства, травматические поражения и аутоиммунные состояния.
У детей заболевание развивается несколько иначе. Причинами считаются функциональные расстройства желудочно-кишечного тракта, гельминтозы, инфекционный мононуклеоз, целиакия или болезни Гоше, Помпе. Несмотря на то, что у пациентов младше 18 лет список рисков объемнее, они заболевают гепатомегалией реже, чем взрослые. Проблема заключается в том, что болезнь у представителей всех возрастов проявляется не сразу
Поэтому важно знать о ее симптомах
Так как увеличение печени — это следствие одного из описанных в предыдущем абзаце заболевание, то нужно не путать симптомы гепатомегалии и основной болезни. К тому же, если печень отличается от нормы не более чем на два сантиметра у взрослого человека, никакие неприятные симптомы не будут проявляться. О том, что она продолжает увеличиваться, сигнализируют следующие факторы:
- плохой сон;
- апатия и неспособность концентрироваться на задачах;
- повышенная потливость вне зависимости от погодных условий;
- дискомфорт и тяжесть в области пораженного органа;
- желтуха;
-
болевой синдром в правом подреберье и в районе поджелудочной железы;
- обесцвеченные каловые массы;
- ухудшение аппетита и непереносимость жирных блюд;
- рвота;
- нарушение обмена веществ, ведущее к колебаниям веса;
- асцит;
- отеки и прочие изменения кожи в районе живота;
- метеоризм;
- отрыжка.
Стоит отметить, что у детей симптомы проявляются более ярко. Это позволяет ускорить диагностику и быстрее назначить правильное лечение
Поэтому взрослым важно своевременно обследоваться на предмет заболеваний внутренних органов и не игнорировать подозрительные симптомы
Процесс диагностики и типы увеличения
Обследование при подозрении на гепатомегалию начинается с пальпации печени и перкуссия. Это позволяет определить ее границы. Чтобы уточнить данные, пациенту могут назначить компьютерную томографию, ультразвуковое исследование или магнитно-резонансную томографию, эластографию. При проблемах с кровеносной системой приходится делать ангиографию.
Общая ширина органа должна быть не более 270 миллиметров, длина — от 140 до 200 миллиметров, поперечный размер — 200-225 миллиметров.
Из этого формируются типы увеличения печени. Выраженное — это расхождение с нормой в 10 сантиметров. Диффузное — отхождение по всем параметрам на 15 сантиметров, а парциальное характеризуется неравномерным увеличением одной из двух долей органа.
Чтобы удостовериться в правильности диагноза или проверить причину изменения размера печени, врачом выписывается анализ крови, кала на лямблии и общий анализ мочи для установления количества уробилина, желчных пигментов. Берутся маркеры на ВИЧ и гепатиты вирусного характера, проводится РПГА. Чуть реже специалисты прибегают к гастродуоденоскопии, то есть проверке слизистых оболочек пищевода и желудка.
Диагностика
Обнаружить значительные изменения в структуре можно с помощью пальпации и перкуссии. Но обычно всё-таки нужна инструментальная диагностика. Первым делом врач направляет на ультразвуковое исследование всех внутренних органов брюшной полости, чтобы установить причину развития синдрома.
Во время УЗИ специалист отмечает особенности структуры печени. В частности, при остром гепатите увеличенный орган чаще имеет однородную структуру. А вот при циррозе, хроническом гепатите и жировом гепатозе печень неоднородна: видны очаги уплотнений, нарушение очертаний и контуров, изменение формы органа.
Эксперт сайта Похмелье.рф, врач-гастроэнтеролог Даниэла Пургина развеивает типичное заблуждение пациентов.
Многие пациенты, узнав что по результатам ультразвукового исследования у них увеличена печень, сразу начинают паниковать: они думают, что у них цирроз печени. На самом деле это не так. Гепатомегалия — не равно цирроз печени. При обнаружении данного состояния необходимо обратиться к гастроэнтерологу для поиска причины.
Кроме УЗИ, врач может назначить более подробные обследования, а также анализы. Об этом читайте далее.
Какие анализы нужно сдавать
При обнаружении первых симптомом болезни важно сдать все соответствующие анализы, чтобы быстро установить диагноз и начать терапию. Подтвердить диагноз можно с помощью результатов следующих обследований:
- биохимический анализ крови на билирубин, АСТ, общие показатели белка, АЛТ,
- тимоловая проба;
- тест на свёртываемость крови;
- компьютерная или магнитно-резонансная томография брюшной полости.
Если указанные обследования не дали ясной информации, то врач может рекомендовать проведение пункционной биопсии для уточнения диагноза. Суть её выполнения в заборе из печени небольшого кусочка ткани с последующим его изучением под микроскопом.
Терапия и прогнозы
Лечение заболевания, независимо от его причины, включает применение гепатопротекторов, восстанавливающих гепатоциты. Эти лекарственные препараты позволяют улучшить функцию печени. Выделяют несколько групп гепатопротекторов (Табл. 4).
Таблица 4 – Гепатопротекторы
| Эссенциальные фосфолипиды | Растительные фосфолипиды | Производные аминокислот | Лекарственные препараты урсодезоксихолевой кислоты |
|---|---|---|---|
| Эссенциале форте, Фосфоглив. | Карсил, Гепабене, Гепатофальк Планта. | Гептрал, Гептор, Гепа-Мерц. | Урсодекс, Урсодез, Урсосан, Урсофальк. |
Чаще всего используют эссенциальные фосфолипиды (ЭФЛ). Эта группа препаратов появилась одна из первых. Лекарственные средства хорошо зарекомендовали себя в терапии болезней печени. Они могут применяться при всех видах заболеваний.
Единственным ограничением для ЭФЛ является застойные явления желчи. При этой патологии дозировку инъекционных ЭФЛ ограничивают до 1 г за сутки, а таблетированных форм – до 1,8 г. ЭФЛ часто сочетают с другими группами препаратов. Лекарства можно использовать более 3 месяцев (до 2-4 лет).

Действие эссенциальных фосфолипидов
Отличный эффект при холестазе оказывают лекарства урсодезоксихолевой кислоты. Они быстро снимают отечность протоков, стимулируют образование желчного секрета. Эта группа гепатопротекторов часто назначается совместно с ЭФЛ, производными аминокислот. Производные аминокислот помогают при внутриклеточном застое желчи. Для детей больше подойдут растительные препараты.
При вирусных заболеваниях терапию дополняют противовирусными лекарственными средствами: Рибавирин, Интерферон, Виферон. Очень эффективным при гепатите С считается Софосбувир. Аутоиммунные гепатиты лечат гепатопротекторами, а также глюкокортикостероидными гормонами (Метилпреднизолон, Дексаметазон). Токсические гепатиты требуют проведения дезинтоксикационной терапии.
При гепатомегалии возможно развитие портально-гипертензионного синдрома, энцефалопатии, комы, ДВС-синдрома (особенно у беременных женщин). Эти состояния очень опасны развитием тяжелой дисфункции почек и печени. Осложнения возникают при несвоевременном назначении лечения или нетипичном течении болезни. После полного отказа печени пациенту требуется пересадка органа, в противном случае, больной может умереть.
При своевременном проведении лечения прогноз благоприятный. Функция печени после лечения восстанавливается, размеры органа приходят в норму. Изменения в печени даже после терапии все равно остаются, поэтому пациенту следует соблюдать диету.
Чтобы избежать возникновения гепатомегалии или ее рецидивов, нужно выполнять несложные правила:
- Отказаться от спиртосодержащих напитков и курения.
- За сутки пациентам следует выпивать не меньше 2 литров воды для профилактики образования камней внутри желчных протоков, а также сгущения желчи.
- Пациентам нужно исключить жареные, копченые, жирные блюда.
- Лучше готовить нежирные сорта мяса (рыбы) на пару (варить, запекать).
- Не следует пить очень крепкий чай.
- От кофе нужно отказаться.
- Есть следует маленькими порциями, чтобы не перегружать орган.
https://youtube.com/watch?v=_hi926Vf3Kk
Как выражается синдром гепатомегалии?
При диагностике специалист обнаруживает симптомы гепатомегалии и объясняет их в пользу определенного диагностического заключения. К примеру:
- «Каменная» консистенция окраин органа, бугры внешних краев печени указывают на возможность цирроза либо новообразования (новые клетки появляются быстрее, по этой причине появляются бугры).
- При прощупывании болевые ощущения больше относятся к гепатитам (воспалительного процесса), умеренная восприимчивость края прослеживается при стеатозе.
- Стремительное разрастание печени типично для формирования декомпенсации сердца, при этом совершается растягивание капсулы, что сопровождается болевыми ощущениями.
- Проявленные болевые ощущения различается течение абсцесса печени, эхинококковой кисты.
При существенном разрастании печени больной ощущает такие признаки гепатомегалии:
- Тяжесть, распирающие болевые ощущения постоянного характера под ребрами справой стороны либо в эпигастрии, усиливаются при передвижении.
- Повышение размера живота вследствие накопления жидкости в брюшине (асцит).
- Сыпь на кожных покровах с зудом.
- Желтый оттенок склер и кожи.
- Тошнота, изжога.
- Нарушенный стул.
- Мелкие ангиомы на кожных покровах лица, живота, груди.
Особенная симптоматика зависит от причины гепатомегалии. При гепатитах у больного орган разрастается равномерно, возникает уплотнение, что ощущается по нижнему краю. Прощупывание причиняет боль. Есть желтушность кожных покровов, симптомы общей интоксикации и воспаления (повышенная температура, ослабленность, боли в голове, головокружение).
Терапия гепатомегалии, которая спровоцирована вирусными гепатитами, нуждается в противовирусных препаратах, иммуностимуляторах. При хорошей результативности орган возвращается к привычным объемам. Цирроз различается от гепатита механизмом разрушения материй печени. Вследствие диффузных перемен органа печени с участками некроза, совершается смена работающих гепатоцитов на рубцовую материю.
Нарушенные функции имеют склонность к кровотечениям, кожные покровы имеют земельный оттенок, из-за портальной гипертензии разрастается асцит. Вокруг пупка можно заметить венозное кольцо, которое напоминает «голову медузы».
При метаболических патологиях, которые характерны для заболеваний обмена, ферментопатий одновременно с гепатомегалией находят:
- Гликогеноз.
- Заболевание Вильсона-Коновалова.
- Желто-коричневые следы на теле и веках.
- Кашель с кровохарканьем.
У больного выходят симптомы сердечных болезней: одышка, аритмия, болевые ощущения по типу стенокардии, синюшние оттенки стоп, рук, губ, асцит, отечность ног.
Причины гепатомегалии, что это такое
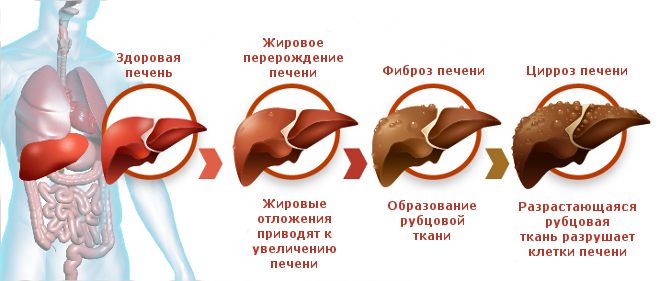
При нарушении обмена веществ печень начинает накапливать углеводы, жиры и другие продукты обмена, что вызывает ее увеличение. Среди болезней накопления можно назвать гемохроматоз, амилоидоз, жировой гепатоз, гепатолентикулярную дегенерацию. Причины нарушения обменных процессов связаны с образом жизни человека, но некоторые из этих патологий имеют наследственное происхождение.
Все заболевания печени приводят к поражению ее клеток. При этом либо запускается процесс регенерации, либо наступает отек тканей. При отеке необходимо снять воспаление, чтобы вернуть орган к нормальному состоянию.
Процесс регенерации корректировать намного сложнее, потому что старые ткани разрушаются медленнее, чем образуется новая соединительная ткань.
В результате этого происходит замещение лишь некоторой части погибших клеток, а печень при этом очень быстро увеличивается и становится бугристой.
Причины гепатомегалии:
- различные гепатиты,
- цирроз,
- опухоли,
- эхинококкоз,
- хронические инфекции,
- интоксикации (алкогольные или медикаментозные).
Также к гепатомегалии приводит недостаточность кровообращения, так как при этом ткани испытывают кислородное голодание и начинаются отеки органов, в том числе и печени. При этом гепатоциты разрушаются, а на их место приходит соединительная ткань.
Лечение гепатомегалии
После выявление эхографических признаков увеличения и выяснения причины такого процесса назначается терапия. Способ лечения зависит от многих факторов, особенно от степени тяжести и интенсивности патологии.
Если гепатомегалия протекает на ранней стадии, пациенту достаточно скорректировать рацион, исключив из него жирную пищу, алкоголь, а также обеспечить умеренные физические нагрузки. При выявлении провоцирующего заболевания назначается медикаментозная терапия.
Применяются такие группы препаратов:
- Желчегонные
- Диуретики
- Гепатопротекторы
- Спазмолитики
- Противопаразитарные препараты
- Противовирусные средства
- Ферментные препараты
В терапевтический курс включают витаминные комплексы, препараты с аминокислотами, глюкокортикостероиды при необходимости.
При лечении некоторых патологий могут применяться хирургические методы. К ним относится частичная резекция (при патологических новообразованиях, очаговом циррозе), шунтирование печени. Эффективным методом, позволяющим полностью излечить болезни, не поддающиеся лечению консервативными способами, является трансплантация.
Гепатомегалия – распространенный патологический признак, характеризующийся увеличением размеров печени. При обнаружении данного признака назначают комплексное обследование, направленное на определение провоцирующего заболевания. В зависимости от характера патологии назначают дальнейшее лечение.
Причины гепатомегалии печени
Причины увеличения печени могут быть очень разнообразными. На этот орган возложена непростая задача – она должна раскладывать продукты обмена веществ. В результате получаются нетоксичные компоненты, которые выходят с мочой, калом. Благодаря ряду сложных химических реакций, печень нейтрализует токсины и даже яды.
Увеличенная печень может наблюдаться, как у детей, так и у взрослых. Нередко это симптом заболеваний сердца, сосудов, нарушения обмена веществ, развития опухолей.
– У взрослых
У взрослых увеличение печени может быть признаком гепатита, цирроза. В печени разрастается соединительная ткань. Если причиной увеличения стали бактерии или паразиты, разрастаются непосредственно доли органа. Среди взрослых часто причиной гепатомегалии становится алкоголизм, цирроз, приобретенная сердечная недостаточность. Чаще с таким диагнозом сталкиваются мужчины. К нему нередко присоединяются заболевания поджелудочной железы, почек, селезенки.
– У детей
Болеют дети любого возраста. Чаще всего гепатомегалия встречается при сердечно-сосудистых заболеваниях, бактериальных и паразитарных поражениях (токсоплазмоз), сбоях в обменных процессах. Грудничок может родиться с сердечной недостаточностью. Первой страдает именно печень. Также патологию вызывает неправильное питание, аутоиммунные процессы. Может наблюдаться умеренное увеличение органа в 5-7 лет. Это возрастная особенность.
Такая патология может развиваться и в утробе. Плод начинает страдать от интоксикации и других проявлений.
Основные причины следующие:
- гепатиты;
- инфекции (мононуклеоз, малярия);
- алкоголизм;
- дистрофия жировая;
- метастазы при раке;
- появление кист;
- болезнь Гоше (при ней в печени накапливается жир);
- цирроз;
- закупорка желчных протоков и печеночных вен;
- лейкемия;
- перикардит;
- опухоли печени доброкачественного характера (гемангиома, аденома);
- патология обмена веществ;
- болезнь Вильсона (при ней в печени откладывается медь).
Характер изменений напрямую зависит от причины.
Диффузная гепатомегалия
Употреблять термин «диффузная гепатомегалия печени» следует в том случае, когда параметры печени превышают 130 мм. Паренхима печени разделена на две крупные доли, и каждая из них кровоснабжается из различных сосудов, а также имеет отдельную иннервацию и желчевыведение. Диффузная гепатомегалия подразумевает поражение всех отделов печеночной паренхимы.
Стрептококковая и стафилококковая флора провоцирует развитие множества абсцессов в печеночной паренхиме, что относится к диффузной форме гепатомегалии. Проявления гепатомегалии в этом случае заключаются в тахикардии, ноющего болевого синдрома в правом подреберье, иррадиирующего в верхний плечевой пояс, сильного озноба. Терапия диффузной гепатомегалии, обусловленной абсцедирующей инфекцией, подразумевает применение хирургических пособий, так как медикаментозное лечение в этой ситуации не дает должного эффекта.
Диффузное поражение паренхимы печени, сопровождающееся гепатомегалией, также может наблюдаться при токсическом поражении организма и циррозе. В этой ситуации гепатомегалия часто сочетается с увеличением размеров селезенки и появлением признаков портальной гипертензии.
Диффузная гепатомегалия чаще всего развивается в результате воспалительного поражения органа. При нормальных условиях печень однородная по структуре и в ней отсутствуют деформации или уплотнения. При диффузной гепатомегалии развиваются умеренные изменения структуры печени при полном сохранении функций печени. При выраженной диффузной гепатомегалии постепенно развивается печеночная недостаточность, нарастает интоксикация и отмечается склонность к рецидивирующим кровотечениям. Диффузная гепатомегалия может развиваться как на фоне печеночных заболеваний, так и при системном поражении организма, обусловленном обменными нарушениями или интоксикацией.
Среди причин развития диффузной гепатомегалии также следует рассматривать длительное применение лекарственных препаратов или злоупотребление алкоголем, токсическое воздействие которого неизбежно провоцирует нарушение печеночной функции, изменение структуры и метрических параметров органа.
Диагностика диффузной формы гепатомегалии основана на проведении ультразвукового обследования, а при наличии каких — либо изменений структуры печеночной паренхимы пациенту показано проведение дополнительного лабораторного обследования (биохимическое исследование крови, маркеры вирусного гепатита, онкомаркеры).
Основополагающим звеном в лечении диффузной гепатомегалии является строгое соблюдение рациона питания с полным отказом от жирных продуктов, алкоголя, а также применением средств, действие которых направлено на дезинтоксикацию организма в целом и печени в частности.
Общее понятие гепатомы печени
Патология является первичным раком гепатоцеллюлярного типа. Развивается карцинома из эпителия печеночной ткани, кровеносных сосудов и холангиол. Новообразование по внешнему виду представляет собой единичные или множественные узлы с уницентрическим, мультицентрическим ростом или рак рассеянного типа с инфильтративным ростом. Как уже говорилось, чаще всего карцинома развивается на фоне цирроза печени, кроме фибропластического рака.
Классификация опухолей
В зависимости от формы роста опухоль может быть:
- экспансивной, с ростом патологического узла без разрушения близлежащих тканей, которые образуют вокруг него псевдокапсулу (это самый благоприятный тип роста, так как пораженные ткани ограничены от здоровых);
- инвазивной, распространяющейся в рыхлые слои паренхимы, вследствие чего границы являются плохо выраженными;
- мультицентричной, с образованием узлов (с одним основанием) в разных областях паренхимы.
Исходя из гистологического строения, образование разделяется на следующие виды:
- трабекулярный с отсутствием фиброзных изменений, характеризующийся развитием перегородок пластинчатого типа, между которыми находятся кровеносные сосуды;
- скиррозный, который похож на первый вид, но с присутствием фиброза;
- псевдожелезистый с железистоподобными каналами, содержащими фиброзную жидкость;
- компактный, состоящий из очень плотно расположенных трабекул.

Классификация по стадии развития:
- I стадия без выраженных изменений и нарушения работы печени, вследствие чего диагностика затруднена;
- II стадия, с увеличением опухоли до пяти сантиметров и проникновением патологии только в кровеносные сосуды;
- III стадия, когда затронуты лимфатические узлы и органы брюшины;
- IV стадия со значительным увеличением опухоли, достигающей любого размера, с образованием отдаленных метастазов.
Что провоцирует развитие патологического процесса?
Чаще всего, как упоминалось ранее, предпосылкой для развития гепатомы является цирроз печени, гепатит В, С. Также в списке первых провоцирующих факторов – алкоголизм и длительное курение. Другими причинами, вследствие которых может возникнуть рак печени, являются:
- воздействие канцерогенов, в первую очередь, афлотоксинов;
- сахарный диабет;
- патологии в желчевыводящих путях;
- паразитарные болезни;
- длительная интоксикация организма определенными лекарственными препаратами.
Симптоматика патологии
Первая и иногда вторая стадии развития гепатомы печени симптомов, как правило, не имеют, что исключает возможность раннего лечения, которое позволило бы быстро и эффективно избавиться от патологии, не подвергая жизнь пациента опасности. Первоначальные признаки появляются, когда опухоль достигает определенного размера (в каждом случае по-разному). Для заболевания характерна следующая клиническая картина:
- болевой синдром, сначала распирающий, а дальше – тупой, постоянного характера, возникающий в верхней области живота, иррадиирущий в лопатку (правую) или спину;
- гипертермия (незначительная, кратковременная или, наоборот, длительная, с высокими показателями);
- увеличение пораженного органа, который становится болезненным во время пальпации и твердым на некоторых участках;
- снижение аппетита;
- накопление жидкости в брюшине;
- желтуха.

Общими признаками гепатомы печени, присущими любой онкологии, являются упадок сил и общая слабость организма, резкое похудение, которое становится ощутимее по мере прогрессирования болезни.
Лечение
 К лечению нужно подходить комплексно и только после диагностики болезни. Участвуют в терапевтических мероприятиях такие врачи, как гепатолог, гастроэнтеролог и терапевт.
К лечению нужно подходить комплексно и только после диагностики болезни. Участвуют в терапевтических мероприятиях такие врачи, как гепатолог, гастроэнтеролог и терапевт.
Лечебные действия направлены на устранение основного заболевания:
- При многих гепатитах лечение осуществляется путем приема противовирусных средств, иммуномодуляторов и интерферонов.
- Если причиной гепатомегалии служит больное сердце, то понадобятся соответствующие медикаменты.
- С онкологией борются с помощью химиотерапии или хирургического вмешательства.
- Тромбоз лечится антикоагулянтными и тромболитическими препаратами.
- Чтобы восстановить функции печени, принимают гепатопротекторы, такие как Урсосан, Эссенциале, Карсил, Гептор, Гепабене и др.
- Нагрузка на печень снижается при помощи мочегонных средств. Они также очищают кровь, которая может застаиваться в органе.
Важно. Если медикаментозная терапия не дает положительных результатов, то прибегают к хирургическому вмешательству.. Если вовремя обратиться к специалисту, то проблема вполне устранима
Если вовремя обратиться к специалисту, то проблема вполне устранима.
В период терапии человек должен придерживаться строжайшей диеты, которая уменьшит нагрузку на печень. Пища принимается часто, но малыми порциями. Под запретом острые и соленые блюда, копчености, жирные и жареные продукты. Из напитков нельзя употреблять алкоголь и газированные жидкости.
Продукты, которые разрешены к употреблению:
- Рыба нежирных сортов.
- Кисломолочная продукция.
- Супы с овощами.
- Многие крупы в виде каш.
- Определенные фрукты и овощи.
Профилактические меры
Качественная профилактика гепатомегалии невозможна без здорового образа жизни и сбалансированного питания. Лучший способ предотвратить проблемы:
- отказ от вредных привычек;
- регулярная умеренная физическая нагрузка;
- своевременное обнаружение и лечение заболеваний печени;
- следование принципам рационального питания.
Статья опубликована: 2019-08-03
Статья обновлялась в последний раз: 03.08.2019
Не нашли то, что искали?
Попробуйте воспользоваться поиском
Задайте вопрос врачу или администратору.
Почитайте словарь терминов.
Бесплатный путеводитель по знаниям
Подпишитесь на рассылку. Мы будем вам рассказывать, как пить и закусывать, чтобы не навредить здоровью. Лучшие советы от экспертов сайта, который читают больше 200 000 человек каждый месяц. Прекращайте портить здоровье и присоединяйтесь!
Диагностические мероприятия
Диагностические мероприятия при гепатомегалии включают сбор анамнестических данных, жалоб пациента, физикальный осмотр, применение лабораторных, дополнительных методик обследования.
Сбор анамнеза и осмотр
Анамнез и подробное описание симптоматики и особенностей течения патологии пациентом могут помочь врачу правильно назначить обследование. Что необходимо уточнить:
- наличие аллергии;
- перенесенные инфекционные заболевания;
- хронические болезни;
- поездки в зарубежные страны;
- течение беременности (у женщин);
- наследственность (наличие аутоиммунных заболеваний у родственников);
- переносимость антибактериальных, глюкокортикоидных, а также других лекарственных препаратов;
- переливания крови;
- половые связи;
- контакты с инфекционными больными ВИЧ, гепатитами (подростки, взрослые);
- употребление спиртосодержащих напитков, курение, наркомания.
При гепатомегалии больные часто жалуются на:
- боль;
- дискомфорт в животе;
- нестабильность стула;
- изменение цвета кожи (желтушность), мочи, кала;
- наличие высыпаний на коже;
- рвоту.
Во время физикального осмотра доктор обращает внимание на цвет кожного покрова, склер, печеночные знаки (эритема, звездочки, разрастание сосудистой сети на животе). Врач использует метод перкуссии для определения размеров печени
При пальпации доктор определяет плотность нижнего края печени, характер поверхности (ровный, бугристый).
На основании данных осмотра назначаются лабораторные методики обследования. Больному показан клинический анализ крови, биохимическое исследование, анализ на онкомаркеры (при подозрении на опухолевый процесс), ИФА, ПЦР на определение вирусов гепатитов В, С, анализ кала, мочи.
Лабораторные методы
Диагностика гепатомегалии предполагает некоторые лабораторные обследования:
- ОАК. В анализе можно обнаружить умеренный или выраженный лейкоцитоз, увеличение СОЭ, тромбоцитопению, снижение гемоглобина, эритроцитов. При опухолях обнаруживаются молодые формы нейтрофилов.
-
Биохимия крови показывает повышение АЛТ, АСТ, щелочной фосфатазы, билирубина.
- Исследование на онкомаркеры. При опухолевом процессе в крови обнаруживают альфа-фетопротеин, муциноподобный гликопротеин, а также другие специфические онкомаркеры.
- ИФА. При вирусных гепатитах выявляются антитела к вирусам.
- ПЦР. Выявляются РНК и ДНК вирусов.
Инструментальные исследования
К дополнительным методикам обследования относятся:
- ультразвуковое исследование органа (УЗИ);
- магнитно-резонансная томография (МРТ);
- компьютерная томография (КТ);
- ангиография;
- сцинтиграфия;
- электрокардиография;
- биопсия.

Алгоритм обследования детей с гепатомегалией
Наиболее информативными неинвазивными методиками считаются КТ, МРТ. Они показывают послойное изображение печени, а также близлежащих органов, помогают выявить объемные новообразования, кисты, абсцессы. Сцинтиграфия позволяет оценить функцию органа.
Ультразвуковое исследование часто применяют взрослым, беременным женщинам, детям. Метод абсолютно безопасен, достаточно информативен. УЗИ отлично определяет гепатиты, циррозы, наличие портально-гипертензионного синдрома, застой желчи, панкреатит, холецистит.
Для УЗИ необходима специальная подготовка:
- Следует исключить продукты, вызывающие повышенное газообразование в полости кишечника, так как газы закрывают обзор для врача, затрудняют постановку диагноза.
- Больному за 3 суток до исследования нужно отказаться от мясных, молочных продуктов, бобовых культур, хлеба. Снизить потребление жидкости до 1,5 л.
Во время проведения УЗИ специалист оценивает размеры печени, состояние сосудов, протоков. У здорового человека паренхима печени однородная, края ровные, правая доля – 12 см, левая доля – 7 см, желчный пузырь – 0,7см, воротная вена -1,2 см.
Очень информативным исследованием является пункционная биопсия. Для этого у больного берут кусочек материала, нарезают на пластинки, накладывают на предметное стекло. При микроскопии ткани можно обнаружить жировое перерождение ткани, наличие склероза, цирроз, гемохроатоз опухолевые клетки.
Минусом метода является травматичность в ходе забора материала. У больных с высоким риском кровотечения его не проводят или осуществляют только после нормализации показателей свертывания крови.