Хронический эрозивный гастрит: симптомы, лечение, диета
Содержание:
Рецепты диеты при эрозивном гастрите
Приведем несколько рецептов, чтобы разнообразить недельное меню, изложенное выше.
Яблочный пудинг к завтраку
Нам понадобятся: полстакана яблочного сока, 5 желтков, 300 мл молока, 100 г сахара, 25 г желатина.

В яблочный сок добавляем желатин и оставляем на полчаса. Тем временем взбиваем желтки, молоко ставим на плиту, доводим до кипения. Добавляем сахар, смешиваем. После этого добавляем в молоко сок с желатином, а напоследок – желтки. Непрерывно помешивая, варим на малом огне 15 минут. Огонь выключаем, массу разливаем в формочки и ставим в холодильник для застывания на 8 часов. Если пудинг приготовить вечером, то к утру будет готов необычный и здоровый завтрак.
Тефтели с молочным соусом
Нам понадобятся: 0,5 кг куриного фарша, луковица, 3 ломтика хлеба, 200 мл молока, 2 столовых ложки муки, 3 столовых ложки растительного масла, зелень.
В фарш перемолоть маленькую луковичку и хлеб.
Отдельно приготовим соус: 1 ст. ложку муки высыпаем на сковородку, добавляем растительное масло, перемешиваем, вливаем молоко, варим около 10 минут.
Из фарша делаем тефтели и выкладываем в соус, тушим до готовности (~35 минут). При подаче посыпаем зеленью.
Овощной кускус
Нам понадобятся: подсолнечного масла 3 столовых ложки, 200 г тыквенной мякоти, один сладкий болгарский перец, 1 маленький кабачок, 250 мл воды, 150 г кускуса, 1 маленькая луковичка.
Кабачок, перец и мякоть тыквы помоем, перец вычищаем в середине. Овощи вместе с луком крошим мелкими кубиками и тушим на медленном огне. В отдельной кастрюле закипятим 250 мл воды, зальем кипятком кускус, прибавим ст. ложку подсолнечного масла и дадим набухнуть минут 5. После этого соединяем кускус и овощи. Просто и вкусно.
Причины возникновения
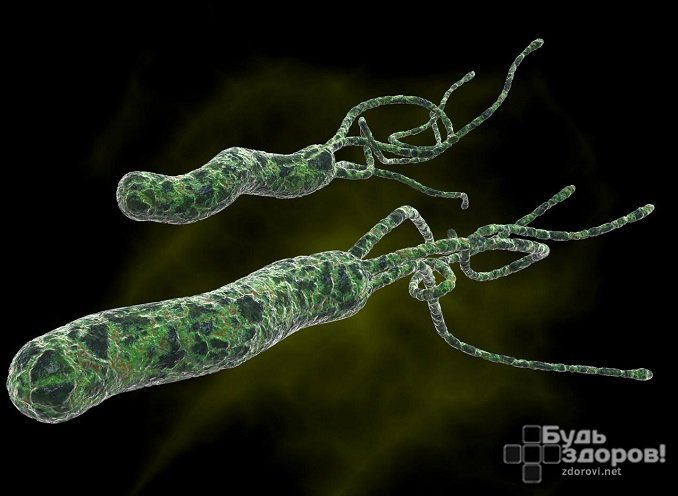
Причины возникновения недуга пока не полностью изучены, однако можно говорить о связи заболевания с бактериями – возбудителями. Среди них выделяют хеликобактер пилори, которая служит причиной 90% заболеваний, а так же цитомегаловирус, стрептококки, клостридии и Herpes (герпес). В редких случаях причиной возникновения эрозий служат гельминты.
Возникновение эрозийных очагов связывают и с продолжительным приемом некоторых препаратов, снижающих резистентность слизистой к кислотной среде. К ним относятся лекарства, содержащие ацетилсалициловую кислоту.
 Провокаторами болезни служат:
Провокаторами болезни служат:
- дуодено-гастральный рефлюкс,
- продолжительный стресс,
- алкоголь,
- употребление наркотиков,
- нездоровое питание,
- экологические факторы,
- кишечные паразиты,
- механические травмы.
Вторичные воспаления проявляются как последствия других заболеваний, среди которых хронические недуги внутренних органов, диабет 1 и 2 типа, рак, сепсис, уремия или гиперпаратиреоз.
Острая форма эрозивного гастрита антрального отдела часто связана с действием токсичных веществ, например препаратов группы НПВС или сердечных гликозидов.
Обзор
Гастрит — это воспалительное заболевание слизистой оболочки (внутреннего слоя) желудка.
Гастрит — очень распространенное заболевание. Классификация гастрита и рекомендации по его лечению с каждым годом меняются и, порой, отличаются диаметрально в разных государствах. В этом материале мы постараемся обойти стороной спорные подходы к этому заболеванию и остановимся на наиболее важных и необходимых аспектах с точки зрения пациента.
-
Диспепсия или гастрит?
В некоторых странах мира вместо термина «Хронический гастрит» используют термин «Функциональная диспепсия». А гастрит диагностируют только после проведения специального исследования — биопсии желудка. На такую систему диагностики предлагают перейти и в России.
Однако, наши врачи традиционно придают большее значение жалобам пациента и внешним проявлениям болезни, чем данным инструментальных исследований. Поэтому, большая часть практикующих врачей пока придерживается прежних подходов к диагностике хронического гастрита.
В тоже время, не удивляйтесь, если увидите в своей карточке диагноз «Функциональная диспепсия» вместо привычного гастрита, так как некоторые российские специалисты уже начали использовать новую классификацию.
Среди всех гастритов можно выделить две основные формы:
- острый гастрит;
- хронический гастрит.
Острый гастрит — это воспалительное заболевание желудка, длительностью около 5–7 дней. Причиной острого гастрита является воздействие на слизистую оболочку (внутренних слой) желудка сильных раздражителей:
- едких химических веществ;
- токсинов (например, из недоброкачественной еды);
- инфекций (например, ротавирусной);
- механических факторов (например, укол рыбьей костью).
Острый гастрит нередко сопровождается воспалением в кишечнике и проявляется следующими симптомами:
- резкая интенсивная боль в верхней части живота;
- тошнота и рвота;
- общая слабость, потеря аппетита;
- нередко, повышение температуры тела;
- частый жидкий стул (диарея, понос).
Подробнее о сочетании острого гастрита с воспалением в кишечнике читайте в статье «Гастроэнтерит». Несмотря на плохое самочувствие и выраженность симптомов, острый гастрит имеет обычно доброкачественное течение, то есть за нескольких дней наступает полное выздоровление. В редких случаях, острый гастрит может переходить в хроническую форму.
Хронический гастрит — это заболевание, которое развивается на фоне длительного воспаления в желудке и проявляется истощением (дистрофией) его слизистой оболочки.
Хронический гастрит — самое распространенное заболевание органов желудочно-кишечного тракта у взрослых людей. По разным данным в нашей стране он встречается у 50–80% взрослого населения, заболеваемость увеличивается с возрастом.
Хронический гастрит, в отличие от острого, может вовсе не иметь симптомов или сопровождаться периодическими незначительными признаками, диспепсией:
- умеренные боли и в верхней части живота;
- тяжесть в животе после еды;
- снижение аппетита;
- непереносимость некоторых продуктов;
- отрыжка, изжога;
- ранее насыщение (чувство переполнения желудка после употребления небольшого объема пищи);
- нарушение стула (чередование запоров и поносов).
Причины и виды хронического гастрита:
- Хеликобактерный гастрит — самый распространенный вид хронического гастрита, причиной которого является бактерия — Хеликобактер пилори (H. Pylori).
- Аутоиммунный гастрит — значительно более редкое заболевание. Причиной является выработка антител (защитных белков) против клеток желудка, что вызывает постоянное повреждение, воспаление и разрушение (атрофию) слизистой оболочки.
- Реактивный или химический гастрит — еще одна форма гастрита, причиной которой является заброс желчи и содержимого кишки в желудок при нарушении сократительной способности желудочно-кишечного тракта — дискинезии. Желчь раздражает слизистую желудка, приводя к развитию воспаления.
Диагностические и лечебные мероприятия
- общий и биохимический анализ крови, каловых и рвотных масс;
- эндоскопическое исследование;
- рентгенографию с использованием контрастного вещества.
Также осуществляется дифференциальная диагностика. Врач должен исключить наличие некоторых патологий в виде:
- язвенного поражения;
- образования опухоли злокачественного характера;
- варикозного расширения вен в пищеводе;
- различных видов травмирования;
- ожогов химическими веществами.
После подтверждения анализа назначается лечение.
Оно подразумевает:
- использование лекарственных препаратов;
- применение народных средств;
- соблюдение принципов питания.
Медикаментозное лечение эрозивного гастрита желудка состоит из нескольких этапов.
- Для купирования болевого синдрома используются Но-шпа, Спазмалгон, Дротаверин. Принимать такие средства больше 3 дней нельзя.
- В обязательном порядке проводится антибактериальная терапия. Она помогает уничтожить вредных микробов и исключить присоединение вторичной инфекции. Часто врач прописывает в сочетании Амоксициллин и Кларитромицин.
- Используются противовоспалительные средства. Одним из лучших считается Де-нол при эрозивном гастрите желудка. Он защищает слизистую оболочку от образования язв и неблагоприятного воздействия соляной кислоты. После употребления лекарства наблюдается понижение активности желудочного сока и ферментов.
В качестве дополнительной терапии назначаются и другие препараты для лечения эрозивного гастрита желудка:
- для нормализации кислотности содержимого желудочной полости. К этой группе относят таблетки, капсулы и суспензии Ренни, Гастал, Фосфалюгель, Маалокс;
- для улучшения процессов переваривания пищи и повышения количества ферментов. К часто назначаемым препаратам относят Панкреатин, Мезим, Креон;
- для восстановления поврежденных тканевых структур. В состав медикаментов должны входить витамины и растительные вещества. В решении проблемы помогают витамины группы В, аскорбиновая кислота, алоэ, метиралуциловые свечи, препараты висмута.
Лечение такого типа заболевания продолжается от 14 до 20 дней. При развитии кровотечения пациента госпитализируют в стационар.
В качестве дополнения к медикаментозной терапии можно применять народные методы. При эрозивном поражении желудочных стенок хорошо помогают:
- настойка прополиса и облепиховое масло в комплексе;
- яичные белки ля употребления внутрь;
- настой на основе золототысячника и мяты;
- средство на основе меда, алоэ, какао и жира животного происхождения;
- напиток из календулы, ромашки и шалфея;
- настойка из жидкого меда и оливкового масла.
Такой способ лечения считается безопасным. Но терапия длится 1-2 месяца. Эффект будет заметен только спустя 10-14 дней. Как самостоятельный метод лечения использовать можно только на начальном этапе развитии болезни. В остальных случаях приводит к возникновению неблагоприятных последствий.
В обязательном порядке должна соблюдаться строгая диеты. При образовании эрозий и появлении болевого синдрома нужно на сутки отказаться от любых видов пищи. Можно пить только очищенную воду без газов. Как только дискомфорт утихнет, в рацион включаются:
- разжиженные каши и пюре из овощей;
- супы на нежирном мясном бульоне;
- котлеты, суфле, фарш из мяса и рыбы;
- компоты, морсы, отвар из шиповника;
- куриный бульон.
Также стоит придерживаться некоторых рекомендаций.
- Еду необходимо употреблять только в теплом виде. Горячие блюда обжигают слизистую оболочку, а холодные ведут к спазмам.
- Питание должно быть сбалансировано и богато полезными веществами. Меню должно включать овощи, фрукты из кожуры, каши.
- Кушать небольшими порциями. Кратность потребления пищи — 6 раз в день. Последний прием за 1-2 часа до отхода ко сну.
- Запрещено включать в меню газированные и спиртные напитки, жирные и жареные блюда, соления, пряности и специи, маринады и копчености, кофе и крепкий черный чай.
- Ограничивается потребление кондитерских, мучных и хлебобулочных изделий. Из всего перечисленного можно есть только вчерашний хлеб и сухарики.
Соблюдение диеты повысит результат медикаментозной терапии, позволит избежать частых обострений и развития серьезных осложнений.
Чтобы не возникало проблем с желудочной полостью, нужно:
- сбалансировано и рационально питаться;
- повышать и укреплять иммунитет при помощи витаминов и полезных продуктов;
- следить за режим сна и отдыха;
- предотвращать появление стрессовых ситуаций;
- исключить пагубные привычки в виде курения и распития спиртных напитков.
Периодически пациент должен проходить профилактический осмотр у врача. При появлении первых признаков лучше произвести тщательное обследование.
Патогенез
В патогенетическом механизме развития эрозий желудка и ДПК принимают участие множество факторов. Ведущим патогенетическим фактором в развитии хронического эрозивного процесса является инфицирование Helicobacter pylori (Hр), которая вызывает альтерацию эпителия СОЖ/ДПК, способствуя тем самым поступлению фибринолитических/тканевых тромбопластических агентов в кровоток и в конечном итоге — снижению протекторной функции слизистого слоя желудка за счет выраженного преобладания выработки незрелых компонентов слизи.
Изменения количественного/качественного состава слизи желудка являются важным фактором хронизации эрозивного процесса. Большое значение в патогенезе эрозий СОЖ отводится нарушениям микроциркуляции, особенно терминального кровотока. Развивается периваскулярный склероз, внутрисосудистая агрегация и артериовенозное шунтирование, что приводит к выраженным микроциркуляторным расстройствам и постепенному формированию хронической гипоксии СОЖ. Тканевая гипоксия вследствие снижения микроциркуляции и регионарного кровотока сопровождается активацией перекисного окисления липидов в СО.
Большое значение в возникновении эрозий отводится ДГР (дуоденогастральному рефлюксу), как проявлению нарушений моторно/эвакуаторной функции желудка, что приводит к нарушению дуоденальной проходимости вследствие нарушения замыкательной функции привратника и повышения в желудочном соке содержания желчных кислот. Нарушение двигательной функции желудка и последующее повышение внутриполостного давления способствует развитию функциональных нарушений (нарушение антродуоденальной координации), а затем — органических изменений СОЖ с формированием соответствующей клинической картины заболевания.
Особое место в образовании эрозий отводится нарушениям среди факторов неспецифической защиты (уменьшение фагоцитарной активности лейкоцитов, снижение уровней системы комплемента и лизоцима, ослабление клеточного/гуморального иммунитета)
Важное место среди факторов, способствующих развитию эрозий отводится нарушениям метаболизма простагландинов, которые повышают секрецию слизи и гликопротеидов желудочной слизи, а также активируют регенераторные процессы в оболочке желудка, улучшают микроциркуляцию. В развитии эрозивного поражения желудка/ДПК важная роль принадлежит влиянию некоторых гормонов на состояние слизеобразовательной, моторной и секреторной функций, их участию в пролиферативных/трофических процессах в слизистой оболочки
Особое место в развитии дефекта слизистой эрозий СОЖ/ДПК занимает прием нестероидных противовоспалительных препаратов, которые ингибируют изомеры фермента ЦОГ (циклооксигеназу), вследствие чего развивается блокада синтеза простагландинов слизистой ЖКТ. Этот фермент способствует образованию простациклина, обеспечивающего цитопротективные свойства СОЖ. Поражения, обусловленные действием НПВП вызваны также и усилением хемотаксиса нейтрофилов, участием свободных радикалов, повышением синтеза фактора некроза опухоли-альфа в слизистой оболочке желудка.
Варианты меню
Меню № 1
Сразу на неделю.
Первые сутки:
- яйцо всмятку, сухарик, некрепкий чай;
- протёртый банан;
- тефтели из пароварки, овощное пюре (подойдёт сельдерей), сухарик, отвар из шиповника;
- мусс из некислых фруктов;
- постная рыба, приготовленная в пароварке, картофельное пюре;
- кефир.
Вторые:
- овсяная каша (можно подсластить мёдом), чай ромашковый;
- галетное печенье (подсушенное, не прожаренное), кисель;
- суп из крупы, рыбные котлеты, компот;
- ягодное суфле;
- мясное рагу;
- питьевой йогурт.
Третьи:
- творожники, компот;
- груша;
- свекольник, отварное куриное филе, тушёные овощи, чай из трав;
- печёное яблоко;
- печень, гречневая каша, чай;
- чай с молоком.
Четвёртые:
- паровой омлет, кисель;
- немного кураги;
- суп с рисом и картошкой, рыбная запеканка без корочки, сухарик, чай;
- печенье, компот;
- плов вегетарианский, чай;
- ряженка.

Пятые:
- творожная запеканка без корочки (можно добавить ягоды, джем или мёд), чай;
- салат из ягод с йогуртом без добавок;
- суп, котлета на пару, гарнир из крупы, подсушенный хлеб, компот;
- творог, заправленный йогуртом;
- варёная рыба, тушёные овощи, сухарик;
- кефир.
Шестые:
- вареники, чай;
- суфле из фруктов;
- суп из риса, варёная рыба, овощные котлеты из свеклы и моркови, сухарик, компот;
- фрукты;
- рыбная запеканка с овощами, подсушенный хлеб, чай;
- йогурт.
Седьмые:
- пудинг из риса, компот;
- печёное яблоко;
- свекольник, паровые куриные котлеты, варёный картофель, чай;
- печенье, кисель;
- варёная рыба, тушёные овощи, подсушенный хлеб, травяной чай;
- чай с молоком.

Диета № 2
Натощак выпейте отвар из шиповника, ромашки или зверобоя. Каждый день начинайте с нового блюда. На завтрак можно есть:
- суфле из яиц;
- кашу: овсяную, манную, гречневую или рисовую;
- творог;
- запеканку;
- паровой омлет.
Чередуйте их на протяжении недели. Через 3 – 4 часа идёт второй завтрак. Не нужно наедаться до отвала. Но и перекусывать «на ходу» не стоит. Выбирайте пищу, которая богата витаминами:
- фрукты или фруктовое пюре;
- ягодный мусс;
- йогурт;
- кисель;
- некислый разбавленный сок с мякотью.
Обед состоит из двух блюд. Но порции берите маленькие. Начните с супа из мяса, рыбы, овощей или лапши. Ингредиенты измельчайте — в бульоне не должно быть крупных кусков. На второе можно кушать:
- тефтели или котлеты;
- мясо или рыбу;
- овощное пюре или тушёные овощи;
- крупы.

Для полдника подойдёт то же, что и для второго завтрака. Ещё можно взять сухарик или печенье. Ужинать садитесь за 2 часа до сна. Выберите суп или мясо с гарниром.
О приготовлении: никаких специй или соусов. Лишь минимальное количество соли. Запивайте еду разбавленным чаем, травяным отваром, киселём или компотом. На ночь кушать не стоит. Но желудок всё равно надо чем-то заполнить. Выпейте стакан кефира, ряженки или киселя.
Профилактика болезни
 Катаральный гастрит – одно из тех заболеваний, которое подлежит профилактики. Самые важные моменты, о которых должен помнить каждый человек:
Катаральный гастрит – одно из тех заболеваний, которое подлежит профилактики. Самые важные моменты, о которых должен помнить каждый человек:
нельзя лечиться антибиотиками, НПВС, гормональными веществами без назначения доктора;
алкоголь, курение, газированные напитки разрушают слизистую оболочку;
стрессы и переживания ухудшают состояние иммунитета и способны спровоцировать гастрит;
важно правильно питаться, не есть слишком горячие и холодные блюда, стараться готовить в домашних условиях и не злоупотреблять полуфабрикатами, продуктами с консервантами и красителями.
Так как гастрит катарального типа развивается из-за инфекций и вирусов, важно соблюдать правила личной гигиены – обязательно мыть руки до и после еды, а также тщательно обрабатывать пищу перед употреблением
Коротко о главном
Катаральный гастрит – это острое воспаление желудка, развивающееся под действием факторов нарушения питания, отравления медикаментами, заражения вирусами и инфекциями. Чаще всего протекает в острой форме и при лечении не переходит в хроническую стадию.
Прогноз при заболевании благоприятный, если пациент обращается к доктору и строго следует его рекомендациям. Самая опасная форма – атрофический (аутоиммунный) гастрит, который развивается по неясным причинам. Эрозивный гастрит развивается только в запущенных случаях, когда терапия первых признаков болезни не начинается.
Лечение
Терапия эрозивного антрального гастрита состоит из следующих лечебных мероприятий:
- ликвидации болезнетворных микроорганизмов;
- устранения воспалительного процесса;
- купирования боли;
- остановки кровотечения;
- снижения уровня кислотности и восстановления состава ферментов.
Наиболее эффективна двухэтапная терапия, направленная на ликвидацию возбудителей и восстановление повреждений в тканях:
- Первый этап направлен на терапию с использованием сильнодействующих препаратов.
- Второй этап нацелен на восстановление тканей слизистой оболочки, которые поражены эрозиями.
При лечении антрального гастрита назначается медикаментозная терапия, включающая такие препараты, как:
| Группа препаратов | Название |
| Антибиотики (устраняют патогенную микрофлору) |
|
| Соли висмута |
|
| Антациды (снижают кислотность желудка, нейтрализуют кислоту, вступая в реакцию или впитывая излишки) |
|
| Ингибиторы протонной помпы (антисекреторные, блокируют выработку кислоты) |
|
| Гастропротекторы (обволакивают и защищают слизистую оболочку) |
|
| Спазмолитики (устраняют болезненные сокращения мускулатуры желудка) |
|
| Анальгетики (купируют боль) |
|
| Ферментные препараты (улучшают пищеварение) |
|
Диета
При эрозивном антральном гастрите необходимо соблюдать основные принципы лечебного режима питания:
- готовить блюда из продуктов, которые легко перевариваются и не оказывают раздражающего действия на слизистую оболочку желудочных стенок;
- употреблять в пищу блюда в тёплом виде. Слишком горячая или холодная еда должна быть исключена, так как она негативно воздействует на повреждённые ткани желудка;
- принимать пищу следует не меньше пяти раз в день. Необходимо рационально составлять меню, состоящее из полноценных и полезных блюд, а также избегать перекусов;
- есть без спешки и тщательно пережёвывать пищу;
- разовый объём пищи должен составлять 250-300 г.;
- при хронической форме заболевание разрешается употреблять в пищу некоторые фрукты и ягоды;
- во время лечения из рациона исключаются любые сладости. Разрешаются в небольших количествах мёд и сухофрукты.
Продукты, которые полезно употреблять в пищу при эрозивном антральном гастрите, и какие следует исключить из рациона:
| Разрешается | Исключается |
| Вязкие каши на воде, можно добавить немного молока и мёда | Жареная и жирная пища |
| Овощи употребляются в пищу только термически обработанные: тушёные или отварные | Алкогольные и газированные напитки, кофе |
| Свежие фрукты в небольшом количестве: хурма, арбуз, бананы. Остальные фрукты в свежем виде употреблять в пищу нельзя | Очень горячая или холодная еда. К примеру, мороженое |
| Молочные продукты: кефир, ряженка, йогурт, творог, молоко | Сладости, шоколад, сдоба |
| Нежирное мясо и рыба в отварном или тушёном виде | Свежий хлеб. Исключение: хлеб из проростков пшеницы |
| Омлеты и запеканки из перепелиных яиц | Свежие овощи и фрукты |
Народные средства
Комплексная терапия эрозивного антрального гастрита хорошо дополняется проверенными рецептами народной медицины, оказывающими противовоспалительное, обволакивающее и заживляющее действие:
- Свежий картофельный сок. Пить 3 раза в течение дня, постепенно увеличивая дозу (с 25 мл до 100 мл.). Длительность лечения – 2 недели.
- Настой из ягод облепихи. Облепиху залить кипятком (1:5) и настаивать 2 часа. Добавить немного мёда. Выпивать до 1 литра в течение дня.
- Облепиховое масло. Принимают по 1 ст. ложке 3 раза в день.
- Сок капусты. Свежевыжатый сок употреблять по 1/2 стакана в течение месяца.
- Мёд. Можно употреблять как самостоятельное средство, или добавлять в небольшом количестве в любой рецепт.
Причины эрозивного гастрита
В большинстве случаев причиной возникновения гастрита становится бактерия Helicobacter Pilori. Однако не всегда микроорганизм вызывает воспалительные изменения слизистой оболочки желудка – в 60% случаев инфекция протекает без каких-либо симптомов. Эрозивный гастрит является полиэтилогичным заболеванием. К основным факторам риска относят:
- Частые стрессы.
- Вредные привычки: систематическое употребление алкогольных напитков, курение.
- Нарушения питания: длительные голодания, злоупотребление жирной, соленой и острой пищей, переедание.
- Употребление раздражающей стенки желудка пищи натощак.
- Прием лекарственных средств, оказывающих негативное воздействие на слизистую оболочку желудка (глюкокортикостероиды, нестероидные противовоспалительные средства).
- Хронические заболевания желудочно-кишечного тракта.
- Новообразования, оказывающие давление на внутреннюю оболочку желудка.
- Гипоксия (травмы, ожоги, сердечная или дыхательная недостаточность, коматозное состояние).
- Обширные оперативные вмешательства.
- Работа с вредными веществами (пестициды, соли тяжелых металлов, лакокрасочные пары).
- Несостоятельность гастродуоденального сфинктера, приводящая к забросу содержимого двенадцатиперстной кишки в желудок.