Двс-синдром: понятие, причины, стадии развития, морфологическая харак¬теристика, исходы
Содержание:
- Лечение ДВС-синдрома
- Лечение других заболеваний на букву — Д
- Диагностика ДВС-синдрома
- Лечение
- Лечение
- Стадии развития и формы ДВС-синдрома
- Причины возникновения ДВС-синдрома
- Диагностика ДВС-синдрома
- Симптомы ДВС-синдрома
- Факторы, провоцирующие гемосиндром
- I. Полнокровие.
- Признаки и симптомы ДВС-синдрома
- Прогноз ДВС-синдрома
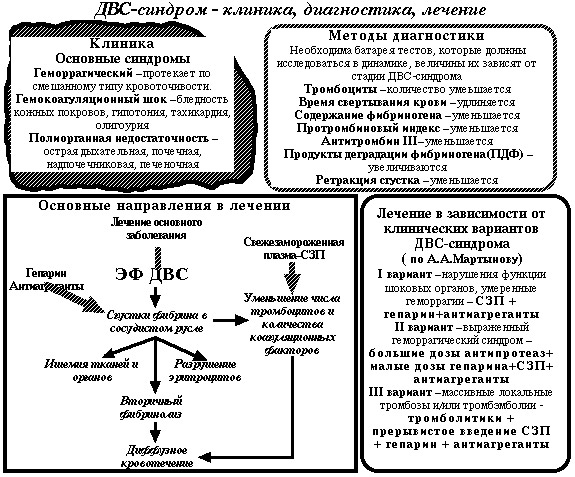
Лечение ДВС-синдрома
Лечение синдрома ДВС должно быть строго индивидуальной, направленной на:
- ликвидацию основной причины, вызвавшей его;
- нормализацию гемодинамики;
- нормализацию свертывания крови.
Методы, применяемые для устранения причины ДВС, вытекают из характера гинекологической патологии. У женщин с замершей беременностью (синдром задержки мертвого плода в матке) необходимо опорожнение матки. При септических состояниях показана санация очага инфекции. Острая форма ДВС, вызванная геморрагическим шоком вследствие нарушенной эктопической беременности, разрыва яичника и других причин, требует хирургической остановки кровотечения.
Подход к ликвидации нарушений гемодинамики также должен быть индивидуальным. Острые формы синдрома ДВС, как правило, сочетаются с геморрагическим шоком, поэтому мероприятия по восстановлению центральной и периферической гемодинамики при них имеют много общего. Для инфузионно-трансфузионной терапии в таких случаях отдают предпочтение цельной «теплой» или свежецитратной крови, а из ее компонентов — плазме. Режим управляемой гемодилюции осуществляется в пределах, не превышающих 15-25% ОЦК, за счет желатиноля, альбумина, реополиглюкина и кристаллоидов типа раствора Рингера — натрия лактата, лактасола
Однако следует учитывать, что применение реополиглюкина в поздней стадии процесса и при наличии профузных кровотечений требует большой осторожности, так как избыточное введение его может усиливать кровоточивость. В этот момент предпочтительнее производить трансфузии альбумина и плазмы
Самой сложной задачей при лечении острой формы синдрома ДВС является восстановление нормальных коагуляционных свойств крови, для чего необходимо прекратить внутрисосудистое свертывание, снизить фибринолитическую активность и восстановить коагуляционный потенциал крови. Эту задачу должен решать специалист-гематолог под контролем коагулограммы.
Гепарин вводят внутривенно на 100-150 мл изотонического раствора натрия хлорида или 5% раствора глюкозы со скоростью 30-50 кап/мин. Гепарин дозируется в зависимости от фазы синдрома ДВС: в I фазе допустимо вводить до 5000 ЕД (70 ЕД/кг), во II и III фазах — 2500-3000 ЕД (30-50 ЕД/кг), а в IV фазе гепарин вводить нельзя. При передозировке гепарина используют протамина сульфат: 100 ЕД гепарина нейтрализует 0,1 мл 1% раствора протамина сульфата. Не рекомендуется использовать гепарин при обширных раневых поверхностях.
Торможение фибринолитической активности можно осуществить с помощью ингибиторов животного происхождения типа контрикала, трасилола, гордокса. Разовая доза контрикала — 20 000 ЕД (суточная — 60 000 ЕД), трисилола — 25 000 ЕД (100000 ЕД), гордокса — 100000 ЕД (500000 ЕД). Не рекомендуется применять внутривенно синтетические ингибиторы протеолитических ферментов (эпсилон-аминокапроновая кислота, памба), потому что они вызывают стабилизацию тромбов в системе микроциркуляции, что приводит к тяжелым нарушениям кровообращения в почках, и в головном мозге. Эти препараты можно применять только местно. Ингибиторы фибринолиза применяются по строгим показаниям, ибо резкое снижение фибринолитической активности может привести к усилению внутрисосудистого отложения фибрина. Наилучший эффект дает введение данных препаратов в III и IV фазах синдрома ДВС.
Наиболее широко применяемым способом восстановления коагуляционных свойств крови при острой форме синдрома ДВС является замещающая терапия. С этой целью используются «теплая» донорская и свежецитратиая кровь, сухая нативная и антигемофильная плазма. Кровь переливается в начальных дозах до 500 мл. После оценки эффекта гемотрансфузии вливание крови повторяется. Сухую, нативную и/или антигемофильную плазму используют в общем количестве 250-500 мл. Рекомендуется учитывать содержание фибриногена во всех вводимых препаратах: в «теплой» донорской крови — в антигемофильной плазме — 4 г/л, в сухой плазме — 1 г/л, криопреципитате — 10-21 г/л.
Ликвидация острых проявлений синдрома ДВС не должна служить сигналом к окончанию интенсивной терапии. В период реабилитации необходимо продолжать лечение, направленное на устранение возможных проявлений почечной и печеночной недостаточности, коррекцию дыхательных нарушений, восстановление белкового и электролитного гомеостаза, профилактику инфекционных осложнений.
Лечение других заболеваний на букву — Д
| Лечение дерматита |
| Лечение дерматомиозита |
| Лечение дерматофитии |
| Лечение диабетической нефропатии |
| Лечение диареи |
| Лечение дивертикулов мочевого пузыря |
| Лечение дискинезии желчевыводящих путей |
| Лечение дисфагии |
| Лечение дисфонии |
| Лечение дифтерии |
| Лечение доброкачественной гиперплазии предстательной железы |
Информация предназначена исключительно для образовательных целей. Не занимайтесь самолечением; по всем вопросам, касающимся определения заболевания и способов его лечения, обращайтесь к врачу. EUROLAB не несет ответственности за последствия, вызванные использованием размещенной на портале информации.
Диагностика ДВС-синдрома
- время свертывания крови, которое, будучи нормальным или даже укороченным в стадии гиперкоагуляции, прогрессивно удлиняется по мере развития болезни (до 30 минут и более);
- количество тромбоцитов в периферической крови, которое постепенно уменьшается относительно нормы;
- тромбиновое время, увеличивающееся в зависимости от стадии от нормальных 5-11 секунд до 60 и более;
- анализ на D-димеры, в норме отсутствующие, но при внутрисосудистом свертывании – резко повышенные.
Прочие анализы также применяются в практике, однако дополнительной важной для диагностики информации не дают. Специалист, занимающийся лечением больного, должен четко знать все способы диагностики ДВС-синдрома и их результаты, так как от правильного определения стадии процесса зависит и тактика медицинских мероприятий
Специалист, занимающийся лечением больного, должен четко знать все способы диагностики ДВС-синдрома и их результаты, так как от правильного определения стадии процесса зависит и тактика медицинских мероприятий.
Лечение
единой тактики лечения ДВС-синдрома на сегодняшний день нет
Важно как можно раньше устранить причинный фактор, вызвавший развитие тромбогеморрагического синдрома, это будет этиотропным направлением лечения:
- Адекватная антибиотикотерапия при гнойно-септических осложнениях;
- Своевременное восполнение объема циркулирующей крови при кровопотере;
- Поддержание функции сердечно-сосудистой системы и артериального давления при различных видах шока;
- Профилактика осложнений и своевременная хирургическая помощь в акушерской практике;
- Адекватное обезболивание в случае различных повреждениий и травматического шока и др.
Основные направления патогенетического и симптоматического лечения:
- Антикоагулянтная терапия;
- Использование фибринолитиков и антифибринолитических препаратов в зависимости от фазы заболевания;
- Ззаместительная инфузионная терапия;
- Улучшение реологических свойств крови, использование препаратов для нормализации микроциркуляции;
- Экстракорпоральная детоксикация.
Важным принципом лечения ДВС-синдрома является применение антикоагулянтной терапии. Наиболее часто для этих целей используется гепарин, который восстанавливает нормальную свертываемость крови, препятствует образованию тромбов и способствует удалению уже образовавшихся, тем самым улучшается функция пораженных тканей и органов.
Для устранения дефицита факторов свертывания крови проводится заместительная инфузионная терапия. Оптимальным препаратом для этих целей является свежезамороженная плазма. Вместе с ней можно вводить также гепарин, ингибиторы протеаз (снижают активность ферментов и предотвращают развитие гипокоагуляции, препятствуют развитию шока – контрикал, гордокс).
Для улучшения микроциркуляции в тканях применяют аспирин, трентал, курантил и т. д., а также введение реологических растворов (реополиглюкин, волювен).
Очень важны в комплексной терапии ДВС-синдрома методы экстракорпоральной детоксикации – плазмаферез, цитаферез, гемодиализ.
В целом, терапия ДВС-синдрома представляет собой очень сложную задачу, а иногда решение о схеме применения препаратов и их дозировках должно приниматься в считанные минуты.
Необходимо проводить лечение ДВС-синдрома по стадиям, поскольку назначение того или иного препарата целиком и полностью зависит от состояния гемостаза больного в конкретный момент времени. Кроме того, должен осуществляться постоянный лабораторный контроль за показателями свертывания крови, кислотно-щелочного равновесия, электролитного баланса.
Неотложная помощь состоит в купировании болевого синдрома, борьбе с шоком, налаживании инфузионной терапии, введении гепарина в первую фазу ДВС-синдрома.
Больные, у которых был диагностирован тромбогеморрагический синдром, либо имеется высокий риск его развития, должны быть немедленно госпитализированы и помещены в отделение реанимации и интенсивной терапии.
Смертность при тромбогеморрагическом синдроме по разным данным достигает 70% при III стадии, при хроническом течении – 100%.
Профилактика этого опасного осложнения состоит, прежде всего, в как можно более раннем лечении заболеваний, приведших к его возникновению, а также в восстановлении кровообращения и микроциркуляции в органах и тканях. Только раннее начало терапии и правильная тактика способствуют нормализации гемостаза и дальнейшему выздоровлению.
Лечение
Лечение ДВС-синдрома может быть успешным только при терапии заболевания, к нему приведшего. Так, без массивной антибиотикотерапии нет надежды на излечение ДВС-синдрома при сепсисе.
Для терапии ДВС-синдрома используют гепарин, дезагреганты, трансфузии свежезамороженной плазмы, плазмаферез, антиферменты широкого спектра действия (контрикал).
Гепарин назначает врач в дозе 5000 ЕД под кожу живота 4 раза в сутки; при гипокоагуляции и тяжелом геморрагическом синдроме дозу снижают вдвое. Подкожное введение обеспечивает равномерное распределение в крови дозы гепарина в течение суток.
Гепарин разрывает порочный круг внутрисосудистой коагуляции, однако он действует только в присутствии антитромбина III. Восполнить уменьшение количества антитромбина III позволяют трансфузии свежезамороженной плазмы, содержащей, кроме того, плазминоген. Обязательно введение плазмы в объеме 1000—2000 мл при геморрагическом синдроме, при низком уровне антитромбина III и плазминогена. Плазму вводят внутривенно струйно для быстрого создания в крови повышенного содержания антитромбина III. Вместе с трансфузией плазмы целесообразно ввести внутривенно 2500—5000 ЕД гепарина.
Трентал (300 мг в сутки) или курантил (400 мг в сутки) целесообразно применять при гиперкоагуляции и при нормальном или мало сниженном уровне тромбоцитов. Следует отметить, что геморрагии при ДВС-синдроме не являются противопоказанием к применению антиагрегантов и гепарина.
Проведение плазмафереза направлено на удаление патологических продуктов, накапливающихся в процессе ДВС-синдрома. Плазмаферез показан при тяжелых микроциркуляторных нарушениях, при значительном (иногда в десятки раз) повышении уровня продуктов деградации фибрина, растворимых комплексов фибрин-мономеров и т.д. За 1 процедуру удаляется 1500—2000 мл плазмы; замещают объем физиологическим раствором, альбумином, свежезамороженной плазмой, процедуры проводят ежедневно.
В фазу гипокоагуляции, особенно в тех случаях, когда ДВС-синдром развивается на фоне инфекции или массивного распада тканей (сепсис, размозжение тканей, ожоги, панкреатит), вместо гепарина применяют контрикал — по 50 000—100 000 ЕД внутривенно капельно.
При острой почечной недостаточности нередко возникает необходимость в гемодиализе. Показаниями служат отсутствие мочи в течение 3—4 дней, нарастающая гиперкалиемия, отеки, появление симптомов уремической интоксикации. В последнее время при лечении острой почечной недостаточности используют гемодиафильтрацию.
Применение плазмафереза в сочетании с трансфузиями свежезамороженной плазмы позволяет спасать больных с острой печеночно-почечной недостаточностью, ранее неизлечимых. Гемотрансфузии показаны при быстром снижении уровня гемоглобина более чем вдвое, при значениях его менее 60 г/л (36 ед.).
Профилактика ДВС-синдрома сводится к выявлению группы риска — людей с низким содержанием антитромбина III, эритроцитозом
Особенно важно это во время беременности, перед проведением плановых операций. В группу риска входят также больные пожилого возраста, обычно страдающие несколькими хроническими болезнями (сахарный диабет, пиелонефрит и т.д.), сопровождающимися латентным ДВС-синдромом без клинических проявлений
Стадии развития и формы ДВС-синдрома
Существуют разнообразные подходы к классификации тромбогеморрагического синдрома: по этиологии, особенностям патогенеза и клиническим проявлениям.
Исходя из механизмов возникновения, выделяют следующие стадии ДВС-синдрома:
- Гиперкоагуляции – характеризуется поступлением в кровь тромбопластина, запускающего процесс свертывания крови и тромбообразование;
- Коагулопатия потребления – интенсивный расход факторов свертывания, последующее увеличение фибринолитической активности (как защитный механизм против массивного тромбоза);
- Стадия гипокоагуляции – в результате расходования компонентов свертывающей системы наступает несвертываемость и дефицит тромбоцитов (тромбоцитопения);
- Восстановительная стадия.
тромбодинамика фибринового сгустка при различных состояниях свертывающей системы Таким образом, при воздействии повреждающего фактора, например, травмы или кровотечения, запускается защитный механизм – тромбоз, но неконтролируемый расход факторов свертывания приводит к их дефициту и неизбежной гипокоагуляции, что выражается в выраженной кровоточивости. Если больному повезет и своевременно будет оказана вся необходимая квалифицированная помощь, то наступит восстановительная фаза с остаточными тромбозами.
Стоит отметить, что процесс тромбоза происходит в микроциркуляторном русле и носит генерализованный характер, поэтому в патологический процесс вовлекаются все органы и ткани, что создает тяжелейшие нарушения в их работе.
Инициирующие факторы и основные звенья патогенеза ДВС-синдрома
Клиническая классификация ДВС-синдрома
подразумевает выделение следующих форм:
- Острый;
- Подострый;
- Хронический;
- Рецидивирующий;
- Латентный.
Существует так называемый молниеносный ДВС-синдром
, для возникновения которого достаточно нескольких минут. Особенно часто этот вариант встречается в акушерстве.
Острый ДВС-синдром
длится от нескольких часов до нескольких суток и сопровождает травмы, сепсис, хирургические операции, переливания больших количеств крови и ее компонентов.
Подострое течение
характерно для хронических инфекционных процессов, аутоиммунных заболеваний (например, системная красная волчанка) и продолжается несколько недель.
ХроническийДВС возможен при тяжелых заболеваниях сердца и сосудов, легких, почек, при сахарном диабете. Такая форма может длиться несколько лет и наблюдается в терапевтической практике. При нарастании признаков тромбогеморрагического синдрома происходит прогрессирование того заболевания, которое явилось его причиной.
Причины возникновения ДВС-синдрома
ДВС-синдром — синдром диссеминированного внутрисосудистого свертывания крови относится к наиболее частым формам приобретенных коагулопатий. В его основе лежит массивное свертывания крови, которое вызывает блокаду микроциркуляторного русла агрегатами клеток и множественными микросгустками, блокирующими кровоток в органах и тканях. Это приводит к развитию в них глубоких дистрофических изменений, тромбозов, геморрагий, ацидоза и тому подобное.
ДВС-синдром всегда является вторичным заболеванием, выраженность клинических проявлений зависит от степени тяжести основного заболевания (дозозависимый эффект). Причинами возникновения ДВС-синдрома принято называть:
- любые виды шока;
- осложненные инфекции и септические состояния:
- осложнения беременности и родов (преждевременная отслойка плаценты, эмболия околоплодными водами, гемолитико-уремический синдром);
- злокачественные опухоли;
- некоторые болезни органов кроветворения, кровеносных сосудов и сердца:
- болезни печени (острая печеночная недостаточность, цирроз печени);
- болезни новорожденных и младенцев (из-за беременности, осложненной отслоением плаценты, внутриматочной инфекцией, из-за инфекции новорожденных, на фоне синдрома расстройств дыхания и т.п.);
- ожоги, травмы, массивное повреждение тканей;
- массивные гемотрансфузии и реинфузии;
- аллергические реакции.
В основе патогенеза ДВС-синдрома лежит преобладание воздействий, которые активируют свертывающую систему (прокоагулятная активность), над регулирующими (тормозными) излияниями антикоагулянтной системы. Развитие ДВС-синдрома может быть обусловлено такими механизмами:
- поступления в циркулирующую кровь тромбопластиновых субстанций, предопределяющих активацию механизма свертывания крови (травматический шок, синдром раздавливания, преждевременная отслойка плаценты, травматическое оперативное вмешательство и т.п.);
- активация фактора XII на пораженных поверхностях сосудов и, как следствие, активация внутреннего пути свертывания крови (повреждение эндотелия эндотоксином, действие комплексов антиген-антител, аноксия, ацидоз и т.д.);
- активация протромбина и фактора X протеолитическими энзимами (яд гадюк, острый панкреатит, околоплодные воды);
- комбинация названных механизмов (шок, сепсис, острая промиелоцитарная лейкемия и т.д.).
Выделяют следующие фазы ДВС-синдрома:
- фаза гиперкоагуляции,
- переходная фаза,
- фаза гипокоагуляции,
- фаза последствий ДВС-синдрома.
Такое деление является схематичным, поскольку указанные процессы могут интерферировать. Зависимо от течения патологического процесса различают:
- острую форму (длится часа, редко — несколько суток),
- подострую форму (длится дни, недели, иногда — месяцы),
- хроническую форму (месяцы, годы) ДВС-синдрома.
Клинические проявления ДВС разнообразны и зависят от основного заболевания.
Острая форма ДВС-синдрома наблюдается при различных видах шока, акушерской патологии, септицемии, гемолитических синдромах, острых органных некрозах, оперативных вмешательствах после травм. Характеризуется внезапным возникновением коллапса, в основе которого лежит блокада микроциркуляции в жизненно важных органах, резкое падение артериального и центрального венозного давления. Возникает цианоз, одышка, появляются признаки «шокового легкого», легочного сердца, острой почечной недостаточности, гепаторенального синдрома. Возможны судороги, явления энцефалопатии, кома.
Геморрагический синдром характеризуется мелкоточечными кровоизлияниями, кровоизлияниями в местах пальпации, появляются кровотечения из слизистых оболочек носа, десен, метроррагии, кровотечения из операционных ран. В тяжелых случаях может наблюдаться профузное кровотечение — легочные, почечные, желудочно-кишечные и др. Развиваются острая постгеморрагическая анемия, гиповолемия, что приводит к геморрагическому шоку, при подострой и хронической формах ДВС-синдрома прежде проявляются признаки основного заболевания.
Подострое течение характерно для инфекционных заболеваний и злокачественных опухолей. Наблюдается смешанный (микроциркуляторно-гематомный) тип кровоточивости, возникают тромбозы, тромбофлебиты.a
Диагностика ДВС-синдрома
Для постановки точного диагноза, первым делом врач опрашивает пациента и выслушивает его жалобы. После ознакомления с клинической картиной и сопоставления ее с рядом заболеваний, проводится осмотр, и назначаются следующие лабораторные исследования:
- анализы крови и мочи;
- коагулограмма. Позволяет определить увеличение фибриногена, уменьшение тромбоцитов, а также как свертывается кровь;
- паракоагуляционные пробы;
- анализ на иммуноферменты;
- выявление изменений электролитного баланса и кислотно-щелочной среды.
Также назначается ряд точных подтверждающих тестов, которые отличаются сложностью и проводятся не в каждом медучреждении. В самом начале развития патологии, показатели анализов могут находиться в норме, поэтому необходимо обеспечить постоянный контроль за показателями гемостаза. В случае проведения диагностики гиперкоагуляционного синдрома после смерти, при помощи гистологии тканей, можно обнаружить множество крохотных признаков патологического состояния, например, тромбозы.
Симптомы ДВС-синдрома
В течении ДВС-синдрома выделяют 4 стадии:
1 стадия – фаза гиперкоагуляции и гиперагреции тромбоцитов;
2 стадия – переходная фаза (разнонаправленные сдвиги в свертываемости крови как в сторону гипер-, так и в сторону гипокоагуляции);
3 стадия – фаза глубокой гипокоагуляции (кровь не сворачивается вообще);
4 стадия – разрешающая фаза (либо показатели гемостаза нормализуются, либо развиваются осложнения, приводящие к летальному исходу).
Симптоматика ДВС-синдрома зависит от многих факторов (причины, которая его вызвала, клиники шока, нарушений всех звеньев гемостаза, тромбозов, сниженного объема сосудистого русла, кровотечения, анемии, нарушения функций и дистрофии органов-мишеней, нарушения обмена веществ).
В первую фазу отмечается повышенная свертываемость крови, моментальное образование сгустков в крупных сосудах и тромбов в мелких (во время операции). У больного невозможно взять кровь на анализ, так как она тут же сворачивается. Как правило, первая фаза протекает очень быстро и остается незамеченной врачами. Отмечается резкое снижение артериального давления, кожные покровы бледные, покрыты холодным липким потом, пульс слабый (нитевидный). Затем развивается дыхательная недостаточность в силу поражения легких, влажный кашель и крепитация в легких, цианоз кожи, холодные ступни и кисти.
Во вторую фазу сохраняются те же симптомы, что и в первой стадии ДВС-синдрома, плюс в процесс вовлекаются почки (почечная недостаточность), надпочечники, пищеварительный тракт (тошнота, рвота, боли в животе, диарея). В головном мозге образуются микротромбы (головная боль, головокружение, судороги, потеря сознания вплоть до комы, парезы и параличи, инсульты).
Третья фаза (стадия гипокоагуляции) характеризуется массивными кровотечениями, как из первоначального очага, так и из других органов (кишечное и желудочное кровотечения вследствие изъязвления слизистой, кровь в моче – поражение почек, мокрота с примесью крови при откашливании).
Также характерно развитие геморрагического синдрома (появление массивных кровоизлияний, гематом, петехий, неостанавливающееся кровотечение в местах инъекций и во время проведения операции, кровоточивость десен, кровотечение из носа и прочее).
Четвертая фаза при своевременном и адекватном лечении ведет к восстановлению гемостаза и остановке кровотечения, но нередко заканчивается летальным исходом при массивном поражении внутренних органов и кровотечении.
Факторы, провоцирующие гемосиндром
При ДВС-синдроме происходит блокада мелких сосудов сгустками крови
Развитие ДВС практически во всех случаях происходит на фоне заболеваний, затрагивающих целостность сосудов. К распространённым факторам развития синдрома можно отнести:
- Любое проявление шокового состояния, которое протекает с резким повышением вязкости плазмы крови. При диагностике у больного обнаруживаются незначительные повреждения капилляров.
- Внутрисосудистое свёртывание наступает под воздействием различных токсинов бактериального происхождения. Во время сепсиса внутренние оболочки сосудов подвергаются разрушению непосредственно из-за воздействия микроорганизмов или их продуктов жизнедеятельности.
- Гемотрансфузия несовместимой или просроченной плазмы крови, частые тяжёлые физические нагрузки, переохлаждение, перепады атмосферного давления провоцируют массовое разрушение эритроцитов.
- Если во время обильных кровотечений, объём переливания крови составил свыше пяти литров, то впоследствии у больного может начаться ДВС-синдром.
- Мощный выброс тканевых факторов, провоцирующих повышенную активность свёртывающей системы крови, возникает при различных некрозах. К ним относят инфаркт миокарда, инсульт, некоторые проявления воспаления поджелудочной железы, острую жировую дистрофию печёночных клеток, ожоги слизистых оболочек или кожи, травмы.
- Аутоиммунные заболевания, при которых организм воспринимает собственные клетки за чужеродные тела.
- Злокачественные новообразования, которые дали множественные метастазы в различные органы организма.
- Внепочечное очищение крови, гемосорбция или искусственное кровообращение при операциях на сердце приводят к неправильному току крови по сосудам или обильным кровотечениям.
- Сильное отравление ядами.
- Отёки и повышенное давление при беременности, поздний токсикоз, нетипичное расположение или отслойка плаценты, внутриутробная гибель плода.
- Тяжёлые заболевания, клиническая смерть или реанимационные мероприятия практически всегда сопровождаются тромбогеморрагическим синдромом. На данном этапе синдром уже может присутствовать или развиться с большой скоростью при отсутствии профилактических мероприятий.
I. Полнокровие.
Артериальное
— усиливается приток крови к органу
или части органа. Внешне орган красный,
повышение температуры органа (он теплый).
Плетора
— общее артериальное полнокровие.
Причины:
1.
Воспалительные реакции.
2.
Усиленно работающие коллатерали.
Венозный
застой — пассивный процесс. Отек ткани,
плазморрагия, диапедезные кровоизлияния,
дистрофические изменения клеток в
результате гипоксии, язвы.
При
хроническом процесса развиваются
атрофические и склеротические процессы.
Застой
при нарушении оттока.
Местная
— закупорка вены тромбом, воспалительные
заболевания, развитые венозные
коллатерали.
Общая
— острая (острая сердечная недостаточность,
острый инфаркт миокарда, асфиксия);
хроническая (морфологическое выражение
хронической сердечной недостаточности.
Исход ПС, инфаркта, кардиосклероз).
Наблюдаются
изменения в:
— легких
— увеличенные, бурого цвета, плотные
(бурая индурация легких). В результате
расширения капилляров, из них выходят
эритроциты — образуются сидерофаги
(клетки “сердечных пороков”). Они
находятся в альвеолярных перегородках
и внутри альвеол.
— печень.
Полнокровна вначале, затем приобретает
мускатный цвет, на желтом фоне прожилки
красного цвета, атрофия печеночных
клеток, в центре жировая дистрофия. В
синусоидах разрастается соединительная
ткань (капилляризация синусоидов), т.е.
идет разрастание фибробластов.
В
подкожной клетчатке развиваются отеки.
Почки, селезенка, кожа — цианотическая
индурация.
II.
Стаз.
Остановка и застой крови в мелких
сосудах.
Причины:
1.
Физические факторы
2.
Химические факторы
3.
Инфекции
4.
Воспалительные процессы
5.
Сердечная недостаточность
6.
Нейротрофические и дисциркуляторные
нарушения
Стадии:
1.
Замедление тока крови (предстаз)
2.
Стаз
3.
Постстатические изменения (тромбы)
Стаз
необратим. Клинически стаз — кома.
Slage-феномен
— сгущение крови в капиллярах, эритроциты
приближаются друг к другу.
III.
Тромбоз.
Прижизненное свертывание крови в
просвете сосуда или сердца. Сверток
крови при этом носит название тромба.
Тромбоз
может быть благоприятным процессом.
1.
Агглютинация тромбоцитов
2.
Коагуляция фибриногена и образование
фибрина.
3.
Агглютинация эритроцитов
4.
Преципитация белков плазмы (осаждение)
Вначале
происходит агрегация тромбоцитов.
Происходит травма тромбоцитов. Они
меняют свою форму.
агрегация
тромбоцитов
“травма”
тромбоцитов
высвобождение
гиаломера (ЛПК)
агглютинация
тромбоцитов
дегрануляция
серотонин ТФП
активный
тромбопластин (тромбокиназа)
протромбин+Ca2++
тромбокиназа тромбин
фибириноген+тромбин
фибрин-мономер (грануломер ретрактазин
пластинок)
отжатие
фибринового свертка (агглютинация
эритроцитов, лейкоцитов и белков плазмы
крови)
преципитация
белков
Внешний
вид тромба:
макроскопически — суховатый, интимно
спаян со стенкой сосуда. Посмертные
свертки — на спаяны со стенкой сосуда.
Тромбы
бывают:
1.
Красные (в венах) — фибрин + эритроциты
2.
Белые (в артериях) — лейкоциты, фибрин,
тромбоциты
3.
Смешанные (чаще в артериях)
Имеют
головку, тело и хвостик.
В
сосудах МЦР тромбы состоят из фибрина
и форменных элементов. Тромбы в МЦР
появляются при ДВС-синдроме, стрессах.
Маразтические
(?) тромбы — при истощении, дегидратации
в синусах твердой мозговой оболочки, в
конечностях.
Исходы:
1.
Аутолиз асептический (под действием
ферментных систем)
2.
3.
Васкуляризация
4.
Реканализация — образование в тромбе
сосудистой полости.
5.
Петрификация (флебоилит — венный камень)
6.
Септический аутолиз (расплавление
тромба)
Закрытие
просвета тромба — приводит к некрозу.
Причины
тромбообразования:
1.
Состояние сосудистой стенки (атеросклероз,
воспалительные заболевания, аллергические
изменения). Поврежденный эндотелий.
2.
Нарушение кровотока (замедление,
извращение — завихрения в валексах).
3.
Главная причина — изменения качества
крови. Недостаток гепарина, антитромбина,
избыток свертывающих факторов и т.д.
Заболевания
при гипертромбоцитозах:
1.
Некоторые инфекции
2.
Спленэктомия
3.
Операция
4.
Роды
ДВС-синдром
— синдром диссеминированного
внутрисосудистого свертывания
(коагулопатия, тромбогеморрагический
синдром).
Характеризуется
образование тромбов в сосудах МЦР с
кровоизлияниями, с несвертыванием в
крупных сосудах.
Стадии:
1.
Гиперкоагуляция
2.
Переходная (коагулопатия потребления)
3.
Гипокоагуляции
4.
Восстановление или исход и осложнения
ДВС-синдром
развивается при:
1.
Переливании несовместимой крови
2.
Эмболия околоплодными водами
3.
Шоковые реакции
4.
Генерализованные поражения сосудистых
стенок
5.
Инфекционные заболевания
6.
Сепсис
7.
Реакция отторжения трансплантата
Признаки и симптомы ДВС-синдрома
Симптомы диссеминированного внутрисосудистого свертывания (ДВС-синдром) часто являются симптомами основного заболевания, которым было вызвано состояние (см. раздел причины). Такие заболевания могут включать в себя следующее:
- сепсис или тяжелая инфекция (с любым микроорганизмом);
- травма (например, политравма, нейротравма или );
- разрушение органов (например, тяжелый панкреатит);
- злокачественные новообразования. Солидные опухоли и миелопролиферативные/лимфопролиферативные злокачественные новообразования;
- акушерские бедствия (например, ; отслойка плаценты);
- сосудистые аномалии — синдром Касабаха-Мерритта и крупные сосудистые аневризмы;
- тяжелая печеночная недостаточность;
- тяжелые токсические или иммунологические реакции — укусы змей, рекреация на препараты, переливание крови и отторжение трансплантата.
В дополнение к симптомам, связанным с основным заболеванием, обычно наблюдается кровопотеря в результате кровотечений в таких областях, как десна и желудочно-кишечный тракт (см. таблицу 3 ниже). Острое проявление ДВС-синдрома часто проявляется как петехии и экхимозы (кровоизлияния в кожу или слизистую).
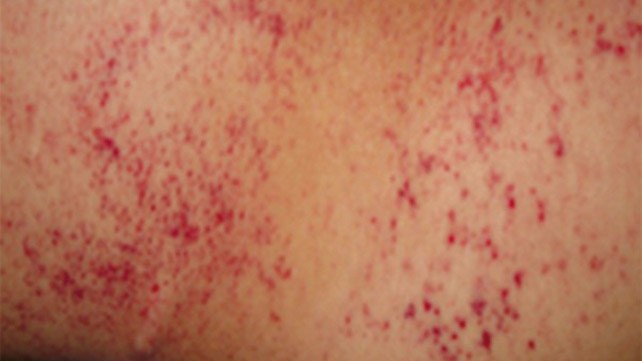
В послеоперационном ДВС кровотечения могут происходить вблизи хирургических участков, дренажей и трахеостомий, а также в полостях сердца.
Таблица 3. Основные особенности признаков диссеминированной внутрисосудистой свертываемости (исследования 118 пациентов).
| Характеристики | Пострадавшие пациенты,% |
| Кровотечение | 64% |
| Почечная дисфункция | 25% |
| Печеночная дисфункция | 19% |
| Дыхательная дисфункция | 16% |
| Шок | 14% |
| Дисфункция центральной нервной системы | 2% |
Ищите на теле симптомы и признаки тромбоза в крупных сосудах (например, тромбоз глубоких вен ) и микрососудистого тромбоза (как при почечной недостаточности).
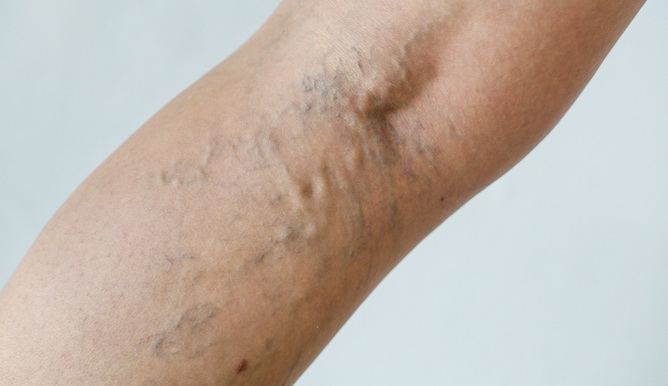
Пациенты с поражением легких могут иметь одышку, кровохарканье и кашель. Коморбидная болезнь печени, а также быстрое производство гемолитического билирубина могут привести к желтухе (желтоватый цвет кожи). Неврологические изменения (например, кома, нарушенный психический статус и парестезии) также возможны.
У пациентов с так называемым хроническим или подострым ДВС, основным проявлением которого является тромбоз (см. фото выше) из-за избыточного образования тромбина (фактор свёртывания II), могут присутствовать признаки венозной тромбоэмболии.

Признаки со стороны кровообращения следующие:
- спонтанные и опасные для жизни кровоизлияния;
- подострые кровотечения;
- диффузный или локализованныйтромбоз;
- кровотечение в серозные полости.
Признаки со стороны центральной нервной системы включают следующее:
- неспецифическое измененное сознание или ступор;
- преходящий очаговый неврологический дефицит
Сердечно-сосудистые признаки включают в себя следующее:
- гипотония;
- тахикардия сердца;
- сосудистый коллапс.
Респираторные симптомы:
- хрипы, крепитация и шум в легких;
- признаки острого респираторного дистресс-синдрома (ОРДС).
Симптомы со стороны желудочно-кишечного тракта:
- рвота с кровью;
- кровянистый стул.
Мочеполовые признаки включают следующее:
- недостаточность;
- ацидоз;
- гематурия (кровь в моче);
- олигурия (замедляется образование мочи);
- метроррагия (нарушения менструального цикла);
- маточное кровотечение
Дерматологические признаки:
- петехии (крошечные, размером менее 2-3 мм, кровоизлияния на коже);
- желтуха (дисфункция печени или гемолиз);
- ;
- геморрагические буллы (фото A и B выше);
- акральный цианоз;
- некроз кожи нижних конечностей;
- локализованный инфаркт и гангрена;
- глубокие подкожные гематомы;
- тромбоз.
Прогноз ДВС-синдрома
Прогноз пациентов с ДВС-синдромом зависит от тяжести свертываемости и основного состояния, которое привело к ДВС-синдрому. Присвоить цифровые показатели заболеваемости и смертности, характерные для ДВС, весьма сложно. Ниже приводятся примеры показателей смертности от болезней, осложненных диссеминированной внутрисосудистой свертываемости:
- Идиопатическая тромбоцитопеническая пурпура, связанная с ДВС, имеет смертность 18%;
- Септический аборт с клостридиальной инфекцией и шоком, связанный с тяжелым ДВС-синдромом, имеет смертность 50%;
- В условиях серьезной травмы наличие ДВС приблизительно удваивает уровень смертности.
Ретроспективное одноцентровое корейское исследование женщин с первичным послеродовым кровотечением, которые обратились в отделение неотложной помощи, показало, что 57 (22,4%) из 255 пациенток имели открытую ДВС. У 96,5% пациентов с ДВС наблюдались серьезные осложнения (см. раздел осложнений выше).
Гистологические исследования у пациентов с ДВС-синдромом свидетельствуют о наличии ишемии и некроза вследствие отложения фибрина в мелких и средних сосудах различных органов. Наличие этих внутрисосудистых тромбов, по-видимому, явно и конкретно связано с клинической дисфункцией органа.
Специфическими тромботическими осложнениями, которые иногда наблюдаются в рамках ДВС-синдрома, являются акральный цианоз, геморрагические инфаркты кожи и ишемия конечностей.