Дилатационная кардиомиопатия
Содержание:
Почему «растет» сердце?
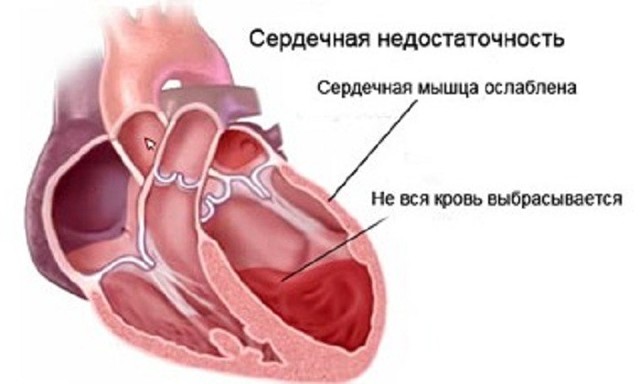
Сердечная недостаточность
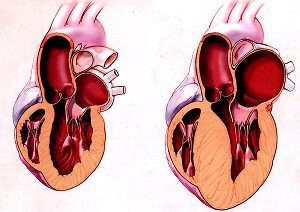
Какая бы не была форма данного заболевания, и какие бы причины не лежали в истоках его развития, механизм увеличения размеров сердца примерно одинаков. На начальных этапах происходят диффузные патологические нарушения в клетках сердечной мышцы или кардиомиоцитах. В связи с этим сердце теряет способность к полноценному сокращению и не может вытолкать всю кровь, находящуюся в нем, в сосуды.
Часть крови, говоря простым языком, застаивается в сердечных полостях. Но ведь сердечный «мотор» работает непрерывно, и взамен порции крови, которая вышла в сосуды, во время желудочковой диастолы поступает следующая порция… Получается, что сердечные камеры еще не полностью опорожнены, а уже происходит их заполнение следующей порцией крови… Происходит перегрузка объемом.

Шар переполненный водой
Представьте себе резиновый шар, который вмещает в себя ровно 1 литр жидкости. Давайте наполним этот шар 1 литром и выльем его? Сохранил ли он форму? Да! А теперь снова заполним наш шар 1 литром, а выльем, к примеру, 700 мл. В шаре останется 300 мл, а мы добавим еще 1 литр, выльем 700 мл, добавим снова 1 литр… Что будет происходить с нашим резиновым шаром? Все верно! Он потеряет форму, растянется, да и может лопнуть, в конце концов, не выдержав перегрузку объемом…
Так и в сердце, из-за перегрузки камер сердца (вначале левого желудочка, а затем и других) теряется сократительная способность мышечной сердечной ткани, остаточный кровяной объем в левом желудочке увеличивается, развиваются застойные явления, что приводит к сердечной недостаточности. Следует отметить, что в здоровом сердце от начала заболевания до выраженных симптомов недостаточности кровообращения может проходить не один год.
Это обусловлено хорошей компенсаторной способностью миокарда. Вначале заболевания мышца сердца может стать несколько увеличена в толщину, но незначительно, за счет компенсаторных возможностей. Но рано или поздно, без надлежащего лечения дилатационной кардиомиопатии, заболевание прогрессирует и застойная сердечная недостаточность заявит о себе соответствующей клиникой.
Симптомы заболевания
В большинстве случаев дилатационная кардоимиопатия развивается постепенно при длительном отсутствии выраженной симптоматики. Иногда, особенно после вирусных инфекций, проявляется подостро. Тяжесть течения заболевания зависит от запущенности процесса. Клиническая картина вырисовывается в соответствии с интенсивностью симптоматики, характером поражений миокарда и степенью вовлечения в процесс других систем и органов.

Независимо от этиологии выделяют следующие признаки ДКМП:

- Боли в области груди с непонятной для пациента локализацией, иррадиирующие в верхние конечности, к спине, животу и лицу. Болевые ощущения могут быть разной интенсивности.
- Одышка, усиливающаяся во время физических нагрузок на первой стадии заболевания и приобретающая постоянный характер по мере прогрессирования процесса.
- Нарушение сердечного ритма, свидетельствующее об опасных для жизни состояниях (фибрилляции предсердий, экстрасистолии).
- Постоянная слабость, быстрая утомляемость, отсутствие настроения и снижение жизненного тонуса.
- Впадение в депрессию.
- Повышенная секреция потовых желез.
- Побледнение кожных покровов, цианоз.
- Головная боль в темени или в затылке, периодически появляющаяся вновь.
- Нарушение ориентации.
- Расстройства психики: раздражительность, тревожность, возникновение галлюцинаций и бредовых состояний.
При застойных явлениях в сердце у больных появляется тяжесть в груди и правом подреберье, отекают ноги, а в брюшной полости скапливается жидкость. Отмечается неспецифичность симптоматики. Внезапная смерть может наступить в результате острой сердечной недостаточности или приступа тахикардии.
Профилактика и прогноз
Специфических профилактических методик, не допускающих появление подобного заболевания, в настоящее время не существует, людям необходимо лишь соблюдать такие рекомендации:
- полностью отказаться от вредных привычек;
- принимать лекарства, выписанные только лечащим врачом;
- не допускать попадания в организм токсических веществ;
- избегать облучений;
- правильно и сбалансировано питаться;
- лечить те недуги, которые смогут привести к подобному поражению миокарда;
- несколько раз в год проходить полный профилактический осмотр в клинике.
Прогноз дилатационной кардиомиопатии зачастую неблагоприятный – в течение пяти лет с момента подтверждения диагноза погибает половина пациентов. Кроме этого, очень часто летальный исход наступает из-за развития осложнений, приводящих к внезапной смерти больного.
В значительной степени улучшить прогноз может только лишь трансплантация здорового сердца – при этом продолжительность жизни увеличивается более чем на десять лет.
https://youtube.com/watch?v=xfzJVZU0X1Q
Все ли корректно в статье с медицинской точки зрения?Ответьте только в том случае, если у вас есть подтвержденные медицинские знания
Да
Нет
Особенности терапии ДКМП
Немедикаментозное лечение: ограничение физических нагрузок, потребления поваренной соли, особенно при наличии отечного синдрома.
Медикаментозная терапия
Ингибиторы АПФ – препараты первого выбора. При отсутствии противопоказаний, их назначение целесообразно на всех стадиях развития ДКМП, даже если выраженные клинические проявления хронической сердечной недостаточности (ХСН) отсутствуют.
Свойства:
- предупреждают некроз кардиомиоцитов и развитие кардиофиброза;
- способствуют обратному развитию гипертрофии;
- снижают величину постнагрузки (внутримиокардиальное напряжение);
- уменьшают степень митральной регургитации;
- применение ингибиторов АПФ достоверно увеличивает продолжительность жизни больных.
Бета-адреноблокаторы целесообразно назначать в комбинации с ингибиторами АПФ. Бета-адреноблокаторы особенно показаны пациентам со стойкой синусовой тахикардией или мерцательной аритмией.
Используют любые бета-адреноблокаторы (метопролол, бисопролол, атенолол, карведилол). Терапию начинают с малых доз препаратов, постепенно увеличивая дозу до максимально переносимой.
При наличии застоя крови в малом или/и в большом круге кровообращения применяют диуретики (тиазидовые, тиазидоподобные и петлевые мочегонные по обычной схеме). В случае выраженного отечного синдрома указанные диуретики целесообразно комбинировать с назначением антагонистов альдостерона (альдактон, верошпирон).
Нитраты (изосорбид-динитраты или изосорбид-5-мононитраты) применяют в качестве дополнительного средства при лечении пациентов с хронической левожелудочковой недостаточностью. Изосорбид-5-мононитраты (оликард, имдур) отличаются высокой биодоступностью и предсказуемостью действия, способствуют депонированию крови в венозном русле, уменьшают величину преднагрузки и застой крови в легких.
Сердечные гликозиды показаны пациентам с постоянной формой мерцательной аритмии.
У тяжелых больных с выраженной систолической дисфункцией левого желудочка и синусовым ритмом сердечные гликозиды применяются только в комбинации с ингибиторами АПФ, диуретиками под контролем содержания электролитов и с мониторингом ЭКГ.
Длительное применение негликозидных инотропных средств увеличивает смертность таких больных и поэтому не рекомендуется.
Кратковременное применение негликозидных инотропных препаратов (леводопа, добутамин, милринон, амринон) считается оправданным при подготовке больных к трансплантации сердца.
Поскольку в 30% случаев течение ДКМП осложняется внутрисердечным тромбозом и развитием тромбоэмболий, всем больным показан прием антиагрегантов: ацетилсалициловая кислота (постоянно) в дозе 0,25-0,3 г в сутки и другие антиагреганты (трентал, дипиридамол, вазобрал).
У больных с мерцательной аритмией показано назначение непрямых антикоагулянтов (варфарин) под контролем показателей коагулограммы. Дозы препарата подбираются так, чтобы величина МНО составляла 2-3 ед.
Хирургическое лечение
Трансплантация сердца — высокоэффективный способ лечения рефрактерных к медикаментозной терапии кардиомипатий.
Показания:
- быстрое прогрессирование сердечной недостаточности;
- отсутствие эффекта от консервативной терапии;
- возникновение жизнеопасных нарушений сердечного ритма;
- высокий риск тромбоэмболических осложнений.
Ресинхронизирующая терапия: сердечная ресинхронизирующая терапия является предсердносинхронизированной бивентрикулярной электрокардиостимуляцией. Данные о наличии механической диссинхронии камер сердца, что связано со структурными изменениями миокарда, обусловленными повреждением коллагенового матрикса, позволили разработать и внедрить в клиническую практику сердечную ресинхронизирующую терапию.
Лечение
Специфического лечения заболевания не существует.
Вторичная дилатационная кардиомиопатия требует:
- отмены алкоголя при наличии алкогольной зависимости;
- лечения системных заболеваний соединительной ткани и эндокринной системы.
Поскольку эффективное воздействие на причины развития дилатационной кардиомиопатии требует установленной этиологии заболевания, лечение в основном сосредоточено на устранении хронической сердечной недостаточности, которая развивается при ДКМП. Консервативное лечение включает:
- Диету, ограничивающую употребление соли и жидкости.
- Физические нагрузки, которые подбираются индивидуально.
- Употребление ингибиторов АПФ (ангиотензин-превращающего фермента), которые поддерживают в норме АД, уменьшают повреждение мышцы сердца, снижают скорость образования в сердце рубцовой ткани. Дозировка подбирается в индивидуальном порядке.
- Употребление антагонистов рецепторов к ангиотензину. Эта группа препаратов обеспечивает более полную блокировку фермента, превращающего ангиотензин. Обычно назначается при непереносимости ингибиторов АПФ, но возможно и комбинированное лечение этими препаратами.
- Применение бета-адреноблокаторов, которые контролируют ритм сердца и АД. Назначаются обычно совместно с ингибиторами АПФ при наличии у пациента учащенного сердцебиения.
- Употребление антагонистов рецепторов к альдостерону. Эти препараты обладают слабым мочегонным действием и задерживают в организме калий. Назначаются обычно при выраженной сердечной недостаточности.
- Применение диуретиков. Эти мочегонные препараты, удаляющие избыток солей и жидкости из организма, назначаются пациентам, которые страдают задержкой жидкости в организме.
При мерцательной аритмии, которая сочетается с пониженной сократительной способностью сердца, назначаются сердечные гликозиды.
Для лечения и профилактики отрыва кровяных сгустков от места их образования и последующего закрытия этими сгустками сосуда (тромбоэмболия) используются:
- Дезагреганты, которые нарушают склеивание тромбоцитов и замедляют свертываемость крови. Назначаются всем больным с дилатационной кардиомиопатией, если нет противопоказаний.
- Антикоагулянты, которые предотвращают образование новых кровяных сгустков (тромбов). Назначаются при мерцательной аритмии или наличии тромбов в полости сердца.
- Тромболитические средства, которые растворяют имеющиеся тромбы.
При желудочковых аритмиях назначаются антиаритмические средства.
Для лечения дилатационной кардиомиопатии используются также хирургические методы, которые включают:
- Ресинхронизирующую терапию, направленную на восстановление нарушенной внутрисердечной проводимости путем имплантации трехкамерного электростимулятора. Размещенные в желудочках и правом предсердии электроды образуют электрические импульсы, которые передаются сердцу. Данный метод улучшает сердечный кровоток и предупреждают развитие тяжелых осложнений у больных, страдающих неодновременным сокращением желудочков или их мышечных пучков.
- Динамическую кардиомиопластику, которая заключается в оборачивании сердца частью широчайшей мышцы спины. Улучшает способность переносить физическую нагрузку и снижает потребность в приеме лекарств, но на срок жизни влияет не существенно.
- Имплантацию внесердечного (экстракардиального) каркаса, который является сетью, состоящей из скрученных и расположенных слоями нитей. Каркас располагается на границе желудочков и предсердий. Форма и размер имплантата подбираются в индивидуальном порядке при помощи специально изготовленного пластикового макета. Объем максимально растянутого каркаса должен соответствовать максимальному объему сердца в его расслабленном состоянии. Благодаря эластичности сетки обеспечивается постепенное уменьшение объема желудочков. Процедура безопасна, но в настоящее время достаточное количество данных о ее отдаленных последствиях отсутствует.
- Трансплантацию (пересадку) сердца. Эта операция значительно удлиняет срок жизни, но используется относительно редко из-за нехватки донорских сердец и высокой стоимости операции.
- Имплантацию насосов, которые вживляются в области верхушки левого желудочка сердца. Эти устройства механической поддержки, перекачивая кровь в аорту, удлиняют срок жизни и увеличивают переносимость нагрузок. При этой операции существует риск развития инфекционных осложнений, тромбозов и тромбоэмболии.
Тяжелая недостаточность клапанов устраняется путем их протезирования.
Специфические формы болезни
Ишемическая кардиомиопатия
Из всех специфических форм ишемическая кардиомиопатия, пожалуй, единственная, которая связана с нарушением кровоснабжения миокарда. Причем проявляет себя заболевание периодически, на что многие пациенты просто не обращают внимания. Но если своевременно не обратиться к врачу, то оно может обернуться тяжелейшим инфарктом. Статистика информирует о неблагоприятных фактах: из всех больных, страдающих клинической формой ишемической болезни сердца, 58 % – пациенты с ишемической кардиомиопатией. Касается заболевание людей среднего возраста, у которых на первых этапах наблюдаются атеросклеротические изменения венечных артерий, что приводит к снижению кровотока.
Алкогольная кардиомиопатия
Алкогольная кардиомиопатия имеет самое широкое распространение. Заболевание не берется ниоткуда, а имеет четкую причинно-следственную связь. Избыточный прием алкоголя приводит к дисфункции полостей сердца. Поначалу незначительная неравномерная гипертрофия миокарда видоизменяется, а затем продолжает прогрессировать под воздействием такого яда, как этанол.
Как одна из разновидностей токсической кардиомиопатии алкогольная форма может усугубляться другими вредными примесями в алкогольсодержащих продуктах. И это касается любителей пива. Ведь производители добавляют в него кобальт для увеличения пенности, что приводит к гораздо более тяжелому отравлению, нежели алкоголь.

Чтобы приступить к лечению сердечного недуга, нужно ограничить или исключить употребление алкоголя, а так же восстановить метаболические (обменные) процессы, которые, как правило, у алкоголиков нарушены. В противном случае запущенный процесс приобретет необратимые формы.
Метаболическая кардиомиопатия
Надо сказать, что метаболическая кардиомиопатия, которая на первый взгляд мало чем отличается от алкогольной, поскольку приводит к нарушению обменных процессов, имеет другую природу возникновения. То есть дистрофия миокарда вызвана другими факторами, не воспалительного происхождения. Это может быть авитаминоз, нарушение функций какого-то отдельного органа (почки, печень), чрезмерные физические нагрузки. То есть все, что приводит к перенапряжению сердечной мышцы. Алкогольная кардиомиопатия характеризуется воспалением в сердечной мышце, а метаболическая изменением на клеточном уровне. Хотя она тоже может быть вызвана алкогольным отравлением.
Термин дисметаболической кардиомиопатии имеет тоже отношение к перенапряжению сердца, но на фоне гормонального сбоя. Это не редко случается в молодом возрасте у лиц, профессионально отдающих себя спорту. Чрезмерные физические нагрузки на фоне недостатка витаминов и микроэлементов приводят к нарушению в деятельности сердца. Причины возникновения метаболической и дисметаболической кардиомиопатии могут иметь подобные причины и симптомы, но подход к лечению совершенно разный.
Дисгормональная кардиомиопатия
Гормональную природу имеет и дисгормональная кардиомиопатия, только среди женского населения в период климакса, когда пациентка жалуется на общее недомогание, боли в области сердца, учащенное сердцебиение. Как и в случае дисметаболической формы эти симптомы не нуждаются в лечении сердца. Стоит снизить физическую нагрузку, регулярно употреблять витамины. Медикаментозное лечение сводится к мягким успокоительным средствам вроде валерианы. Скорее в лечении играет роль психотерапия и спокойное разъяснение врача о безопасности настигнувших симптомов в климактерическом периоде, поскольку симптомы вызваны недостаточностью половых гормонов. Иногда такое случается в период раннего полового созревания, но симптомы выражены слабо и лечения не требуют. Однако обратиться к специалисту следует, чтобы исключить другие, более серьезные поражения сердечной мышцы.
***
Итак, любое малейшее изменение в образе жизни, спортивные ли нагрузки, половое созревание или угасание детородной функции неизменно напоминают о себе специфическими признаками, что сердце – один из главных органов в человеческом организме.
Лечение
Лечение начальной стадии дилатационной кардиомиопатии основывается на устранении первичных причин заболевания – токсоплазмоза, тиреотоксикоза, гемохроматоза, бери-бери и т.д.
Медикаментозная терапия подразумевает прием целого комплекса лекарственных средств.
- Диуретики – выводят из легких и внутренних органов лишнюю жидкость. Назначаются Фуросемид, Верошпирон, Лазикс, Торасемид, Спиронолактон.
- Ингибиторы АПФ – Рамиприл, Каптоприл, Лизиноприл, Периндоприл и др. Показаны всем больным с систолической дисфункцией. Снижают количество госпитализаций, улучшают выживаемость и прогноз. Должны приниматься под контролем функциональных показателей почек. Назначаются на длительное время, порой пожизненно.
- Бета-блокаторы – Бисопролол, Метопролол и др. Применяются для лечения гипертонии и уменьшения частоты сердечных сокращений.
- Сердечные гликозиды – Коргликон, Строфантин, Дигоксин. Обязательны при снижении фракции выброса и тахиформе мерцательной аритмии.
Данные группы препаратов уменьшают отеки и одышку, снижают симптомы дисфункции левого желудочка, увеличивают переносимость физической нагрузки и улучшают качество жизни в целом.
Кроме этого, назначаются разжижающие кровь препараты – Ацекардол, ТромбоАсс, Аспирин и др. Они предотвращают образование тромбов в кровяном русле. При фибрилляции предсердий показан прием Варфарина – под ежемесячным контролем МНО или протромбинового индекса.
Пациенту с сопутствующей стенокардией или нарастающей одышкой при ходьбе рекомендованы препараты короткого действия – Нитроминт, Нитроспрей. Для купирования отека легких и левожелудочковой недостаточности внутривенно вводится Нитроглицерин.
Больным с другими формами кардиомиопатии вместо бета-блокаторов назначаются антагонисты кальциевых каналов. К их числу относятся Верапамил, Дилтиазем, Нифедипин. Однако они противопоказаны при нарушении систолической функции левого желудочка, поскольку расслабляют сердечную мышцу.
Людям с семейной предрасположенностью к кардиомиопатии и миокардитам показана вакцинация против пневмококка и гриппа. В борьбе с ОРВИ и прочими респираторными болезнями эффективен прием рекомбинантного интерферона – Кипферона, Генферона, Виферона и др.
Помимо медикаментозного лечения дилатационной кардиомиопатии придется отказаться от вредных привычек и скорректировать вес. Голодания или изнуряющие диеты недопустимы. Больному показано 4–6-разовое питание с преимущественным употреблением продуктов, приготовленных на пару или отварных, а также жидких блюд. Порции должны быть небольшими. Рацион следует обогащать ненасыщенными жирными кислотами типа омега-3, содержащимися в морской рыбе. Также полезна пища, богатая витаминами и минералами.
Из меню следует исключить пряности, жареную еду, маринады и соленья, острые продукты. Ограничиваются жирные сорта птицы и кондитерские изделия. Обязательно уменьшение количества поваренной соли в рационе до 3 г в день, а при выраженном отечном синдроме – до 1,5 г в день. Объем жидкости уменьшается до 1,5 л в сутки.
Важная часть лечения заболевания – организация правильного режима работы и отдыха. Требуется уделять достаточное время сну. Физическая активность должна присутствовать ежедневно, но соответствовать степени выраженности заболевания. Даже если больной большую часть времени проводит в постели, ему нужно выполнять дыхательные упражнения, вращательные движения стопами, кистями рук и головой.
Оперативное лечение дилатационной кардиомиопатии включает имплантацию кардиовертера (дефибриллятора). Это необходимо при наличии желудочковых тахиаритмий, которые могут угрожать жизни. При разобщении синхронных сокращений желудочков и предсердий, а также выраженных нарушениях внутрижелудочковой проводимости проводится имплантация электрокардиостимулятора. Прогрессирование ХСН, на начальных стадиях ДКМП, лечится операцией по окутыванию сердца эластичным сетчатым каркасом. В некоторых случаях нужна пересадка донорского сердца. Противопоказания для хирургического вмешательства определяются кардиохирургом и кардиологом в индивидуальном порядке. При истощенном сердце переносимость организмом операции невозможно спрогнозировать.
Аритмогенная кардиомиопатия
Аритмогенная правожелудочковая кардиомиопатия (АП-КМП) – заболевание, признанное достаточно редким явлением. Медицинская статистика утверждает, что встречается оно в среднем 1: 5000 и имеет наследственную природу, которая проявляется не всегда. Вот такая расплывчатая характеристика. Однако заболевание привлекает все больше внимания к себе ученых – медиков потому как по этой причине часто гибнут молодые люди, активно занимающиеся спортом.
Возможно, истинная картина заболевания гораздо шире, но диагностика на сегодняшний день не проводится. К летальному исходу приводит замена правого желудочка соединительной или жировой тканью. Иногда в аномальный процесс вовлекается и левый желудочек.
Причинами АП – КМП, помимо генетической зависимости, некоторые медики склонны считать перенесенные миокардиты. Однако это мнение находится пока на уровне исследования. Встречается заболевание в основном у лиц моложе 40 лет.
На что жалуются больные?
Название заболевания говорит само за себя. Пациенты, как правило, страдают от желудочковых аритмий. Больные жалуются на приступообразные учащенные сердцебиения, что случается чаще всего при значительных физических нагрузках. Если в семье уже были случаи ранней смерти при таких симптомах, то стоит обратиться к врачу своевременно.
Диагностика
Диагностика сложная, поскольку и заболевание мало изученное, но, оценив совокупность всех имеющихся признаков, вполне можно сделать правильный вывод. Магнитно-резонансная томография, например, позволяет увидеть замещенный соединительной тканью или жиром участок.
Затрудняет диагностику сходство поражения правого желудочка подобно дилатационной КМП и миокардиту. Очаговый характер аритмогенной кардиомиопатии становится диффузным только на последних стадиях. Самого пациента, как и врача, должны насторожить частые обмороки. А уже при гистологическом обследовании, когда выполняется биопсия стенки правого желудочка, картина окончательно проясняется.
Лечение аритмогенной КМП
Лечение кардиомиопатии в данном случае сводится к изменению образа жизни, снижению физических нагрузок, что хоть как-то может замедлить перерождение миокарда. Медикаментозное лечение тоже проводится. Это средства, препятствующие аритмии. Группе высокого риска летального исхода показан ИКД (кардиовертер – дефибриллятор). В самых тяжелых случаях спасает только трансплантация сердца.
Диагностические критерии идиопатической (первичной) дилатационной кардиомиопатии
- Фракция выброса левого желудочка
- Конечно-диастолический размер левого желудочка >117% от предполагаемого значения, скорректированною в зависимости от возраста и площади поверхности тела.
- Критерии исключения диагноза ДКМП.
- Системная гипертензия (>160/100 мм рт.ст.).
- Атеросклеротическое поражение коронарных артерий (стеноз >50% в одной или более крупных ветвях).
- Злоупотребление алкоголем (>40 г/сут для женщин и >80 г/сут для мужчин в течение более 5 лет после 6-месячного воздержания).
- Системное заболевание, которое могло привести к развитию дилатационной кардиомиопатии.
- Заболевания перикарда.
- Врожденные и приобретенные пороки сердца.
- Легочное сердце.
- Подтвержденная ускоренная суправентрикулярная тахикардия.
Пациенты обычно описывают наличие различных симптомов сердечной недостаточности, которые нарастали «течение нескольких последних месяцев или лет. Симптомы могут появляться раньше, чем с помощью ЭхоКГ и рентгенографии органов грудной клетки будет выявлена кардиомегалия. Необходимо активно уточнять факт злоупотребления алкогольными напитками, так как он может играть роль в прогрессировании первичной дилатационной кардиомиопатии. При общем осмотре определяют признаки сердечной недостаточности: акроцианоз, отеки нижних конечностей, положение ортопноэ, увеличение объема живота, набухание шейных вен.
При аускультации легких в нижних отделах могут выслушиваться влажные незвонкие мелкопузырчатые хрипы.
При пальпации сердца отмечают усиленный, разлитой, смещенный влево и вниз верхушечный толчок. Часто выявляют разлитой и усиленный сердечный толчок и эпигастральную пульсацию вследствие гипертрофии и дилатации правого желудочка.
При перкуссии обычно определяют смещение границ относительной тупости сердца влево и вправо за счет дилатации левого и правого желудочков, а при дилатации левого предсердия — вверх. Абсолютная тупость сердца может быть расширена вследствие дилатации правого желудочка.
При аускультации сердца I тон па верхушке ослаблен, также на верхушке может выслушиваться протодиастолический ритм галопа (за счет появления III тона), что связано с объемной перегрузкой желудочков. Характерны шумы относительной недостаточности митрального и трехстворчатого клапанов. При развитии фибрилляций предсердий или экстрасистолии тоны сердца аритмичны.
Для более точной оценки клинического состояния пациента с ДКМП и ХСН предложена Российская шкала оценки клинического состояния (ШОКС), содержащая 10 пунктов. Расспрос и осмотр больного в соответствии с пунктами ШОКС напоминает врачу обо всех необходимых исследованиях, которые он должен предпринять для обследования больного. Во время осмотра врач задает вопросы и проводит исследования, соответствующие пунктам от 1 до 10. В карте отмечают баллы, которые затем суммируют. I ФК ХСН соответствует по шкале ШОКС 9 баллов.
Шкала оценки клинического состояния при ХСН (ШОКС) (модификация Мареева В.Ю., 2000)
- Одышка: 0 — нет, 1 — при нагрузке, 2 — в покое.
- Изменился ли за последнюю неделю вес: 0 — нет, 1 — увеличился.
- Жалобы на перебои в работе сердца: 0 нет, 1 — есть.
- В каком положении находится в постели: 0 — горизонтально, 1 — с приподнятым головным концом (две подушки), 2 — с приподнятым головным концом и просыпается от удушья, 3 — сидя.
- Набухшие шейные вены: 0 — нет, 1 — лежа, 2 — стоя.
- Хрипы в легких: 0 — нет, 1 — нижние отделы (до 1/3), 2 — до лопаток (до 2/3), 3 — над всей поверхностью легких.
- Наличие ритма галопа: 0 — нет, 1 — есть.
- Печены 0 — не увеличена, 1 — до 5 см, 2 — более 5 см.
- Отеки: 0 — нет, 1 — пастозность, 2 — отеки, 3 — анасарка.
- Уровень систолического артериального давления: 0 — >120 мм рт.ст., 1 — 100-120 мм рт.ст., 2 —
В лабораторных исследованиях при первичной дилатационной кардиомиопатии не обнаруживают специфических изменений. Они должны быть направлены на исключение вторичной ДКМП: оценку уровня в сыворотке крови фосфора (гипофосфатемии), кальция (гипокальциемии), креатинина и азотистых оснований (уремии), гормонов щитовидной железы (гипотиреоза или гипертиреоза), железа (гемохроматоза) и др Обязательно обследование на ВИЧ-инфекцию и на вирусы гепатита С и В.
[], [], [], [], [], [], [], []