Частота дыхания в норме у взрослого в минуту в норме
Содержание:
- Причина частого дыхания у новорожденных
- Что дают сопутствующие болезни и осложнения
- Примечания
- ПОДСЧЕТ ЧАСТОТЫ ДЫХАТЕЛЬНЫХ ДВИЖЕНИЙ.
- Нормальная частота дыхания
- Умеете ли вы дышать?
- Норма пульса у кота и кошки
- Нарушения
- Дыхание у детей
- Информация о статье
- Как правильно мерить частоту пульса
- Другие типы нарушения дыхания
Причина частого дыхания у новорожденных
Новорожденные имеют более высокий риск респираторных состояний, чем дети старшего возраста. Некоторые причины и способствующие факторы включают:
- Транзиторное тахипноэ : это связано с тем, что новорожденный дышит быстрее, чем обычно. Это не указывает на серьезные проблемы и проходит в течение 72 часов. Зачастую встречается у детей, которые родились с помощью кесарева сечения.
- Пневмония : младенцы имеют высокий риск развития пневмонии, поскольку их иммунная система еще полностью не развилась. У новорожденных может не быть никаких симптомов, но у них может быть рвота, лихорадка, тяжелое, быстрое дыхание и ряд других состояний.
- Персистирующая легочная гипертензия новорожденного (ПЛГН) проявляется тем, что кровеносная система ребенка, которая все еще функционирует так же, как и в утробе матери, направляет слишком много крови из легких. ПЛГН может вызвать учащенное дыхание и сердцебиение, синий оттенок кожи.
- Врожденные аномалии : это различия в анатомии, которые присутствуют при рождении. Некоторые из них могут заставить ребенка дышать быстрее, чем это необходимо для организма. К ним относятся аномалии легких, сердца, носа и дыхательных путей.
- Коллапс легкого : состояние, при котором воздух собирается между легким и грудной стенкой, это затрудняет раздувание легких, тем самым затрудняя дыхание. Коллапс легких может наблюдаться у детей с аномалиями развития легких или у тех, кто пережил травматическую травму, такую как падение или автомобильная авария.
Что дают сопутствующие болезни и осложнения
Если есть одышка при коронавирусе, как понять, вирусная ли инфекция ее дает?
- При присоединении бактериальной флоры (вирусно-бактериальная пневмония) возможно появление гнойной мокроты, лейкоциты в крови растут выше 10*10 9 г/л, СРБ выше 10 (см. анализ крови при ковиде). Чаще всего тяжелым бактериальным процессам подвержены больные с сахарным диабетом и другими иммунодефицитами.
- У пациентов с уже имеющейся ХОБЛ и предшествующей ковиду одышкой (из-за склероза мелких бронхов) прогрессирование дыхательной недостаточности происходит быстрее. Жесткое дыхание имеется у этих больных постоянно. Им требуется усиление ингаляторной терапии по схеме «обострение ХОБЛ» c тщательным контролем сатурации и (КТ легких при COVID-19).
- У больных с сопутствующей бронхиальной астмой при присоединении ковида одышка из экспираторной (с затрудненным выдохом) становится смешанной (затруднен и вдох, и выдох). Как облегчить дыхание этой группе пациентов? Продолжать стандартную терапию глюкокортикоидами через ингалятор.
- Тромбэмболия легочной артерии или тромбоз ее ветвей обязательно сопровождаются одышкой (>30-40), удушьем, болью за грудиной. Чем крупнее сосуд, тем стремительнее нарастают проявления вплоть до утраты сознания, острой дыхательной недостаточности, смерти. Основным методом, позволяющим отделить ТЭЛА от ковида, остается КТ с контрастированием.
На сегодняшний день собраны статистические данные о том, что часть больных, перенесших вирусно-бактериальные легочные варианты COVID-19, после стационарного этапа лечения сохраняли одышку на протяжении 2 месяцев (см. последствия ковида). Чаще остаточные явления наблюдались у лиц старше 65 лет наряду с сохраняющимися изменениями на КТ в виде фиброза или очагов консолидации (см. также Реальные цифры статистики смертности от ковида).
Примечания
- ↑ Пропедевтика внутренних болезней / В. Х. Василенко. — 3-е изд., перераб. и доп. — М.: Медицина, 1989. — С. 92-93. — 512 с. — (Учебная литература для студентов медицинских институтов). — 100 000 экз. — ISBN 5-225-01540-9.
- Мазурин А. В., Воронцов И. М. Пропедевтика детских болезней. — 1-е изд. — М.: Медицина, 1986. — С. 118—119. — 432 с. — (Учебная литература для студентов медицинских институтов). — 100 000 экз.
- Berkowitz’s Pediatrics: A Primary Care Approach, 5th Edition Copyright. — American Academy of Pediatrics, 2014. — С. 353.
| Это заготовка статьи по биологии. Вы можете помочь проекту, дополнив её.Это примечание по возможности следует заменить более точным. |
| Это заготовка статьи по физиологии. Вы можете помочь проекту, дополнив её. |
ПОДСЧЕТ ЧАСТОТЫ ДЫХАТЕЛЬНЫХ ДВИЖЕНИЙ.
Цель:
Подсчитать ЧДД за 1 минуту.
Показания:
- Оценка физического состояния пациента.
- Заболевания органов дыхания.
- Назначение врача и др.
Противопоказания:
Оснащение.
1) Часы с секундной стрелкой или секундомер.
3) Температурный лист.
Возможные проблемы пациента:
Психоэмоциональные (возбуждение и т.д.)
Последовательность действий медсестры с обеспечением безопасности окружающей среды:
1) Информируйте пациента о предстоящей манипуляции и ходе ее выполнения, установите с ним доверительные отношения и получите согласие на проведение манипуляции.
2) Приготовьте часы с секундомером или секундомер.
4) Попросите пациента лечь удобно, чтобы вы видели верхнюю часть передней поверхности грудной клетки.
5) Возьмите руку пациента, как для исследования пульса на лучевой артерии, чтобы пациент думал, что вы исследуете его пульс.
6) Смотрите на грудную клетку: вы увидите, как она поднимается и опускается.
7) Если вам не удается увидеть движение грудной клетки, положите свою руку на грудную клетку пациента, и вы почувствуете эти движения.
8) Подсчитайте частоту за 1 минуту (только количество вдохов).
9) По окончании процедуры помогите пациенту сесть удобнее, уберите все лишнее.
10) Вымойте руки.
11) Зарегистрируйте данные измерения в температурном листе пациента.
Оценка достигнутых результатов:
ЧДД подсчитано, зарегистрировано в температурном листе.
Примечания:
1) В норме дыхательные движения ритмичные (т.е. повторяются через равные промежутки времени). Частота дыхательных движений у взрослого человека в покое составляет 16-20 в минуту, причем у женщин она на 2-4 дыхания чаще, чем у мужчин. Во время сна дыхание обычно становиться реже (до 14 — 16 уд в минуту), дыхание учащается при физической нагрузке, эмоциональном возбуждении.
2) Учащение ЧДД называется тахипноэ; урежение ЧДД — брадипноэ; апноэ — отсутствие дыхания.
3) Типы дыхания: грудное — у женщин, брюшное — у мужчин, смешанное — у детей.
4) Проводя подсчет ЧДД, обратите внимание на глубину и ритм дыхания, а также продолжительность вдоха и выдоха, запищите тип дыхания. ИССЛЕДОВАНИЕ ПУЛЬСА
ИССЛЕДОВАНИЕ ПУЛЬСА.
Цель:Исследовать пульс пациента и зафиксировать показания в температурном листе.
Показания:
- Оценка состояния сердечно-сосудистой системы.
- Назначение врача.
Противопоказания:Нет.
93.79.221.197 studopedia.ru Не является автором материалов, которые размещены. Но предоставляет возможность бесплатного использования. Есть нарушение авторского права? Напишите нам | Обратная связь.
Отключите adBlock! и обновите страницу (F5)очень нужно
Нормальная частота дыхания

Частота дыхания зависит от многих факторов здоровья и активности.
Частота дыхания — это количество вдохов, которые человек делает каждую минуту, и является одним из основных показателей жизнедеятельности наряду с кровяным давлением, пульсом и температурой.
Когда человек вдыхает, кислород поступает в легкие и попадает в органы. Когда выдыхает, углекислый газ покидает организм.
Нормальная частота дыхания играет решающую роль в поддержании баланса кислорода и углекислого газа.
Частота дыхания в норме
Нормальная частота дыхания у взрослых людей составляет 12 — 20 вдохов в минуту. Частота дыхания ниже 12 или выше 20 означает нарушение нормальных процессов дыхания.
Частота дыхания у детей — норма
- с рождения до 1 года — от 30 до 60 вдохов в минуту;
- от 1 до 3 лет — от 24 до 40;
- от 3 до 6 лет — от 22 до 34;
- от 6 до 12 лет — от 18 до 30;
- с 12 до 18 лет — с 12 до 16.
Как измерить частоту дыхания?
Важно измерить частоту дыхания в покое. Помните, что физические упражнения или даже ходьба могут повлиять на частоту дыхания человека
Чтобы сделать точное измерение, наблюдайте, как грудь человека поднимается и опускается. Один полный вдох состоит из одного вдоха, когда грудь поднимается, и одного выдоха, когда грудь опускается.
Основание мозга контролирует дыхание. Мозг посылает сигналы к дыхательным мышцам. Дыхание в основном происходит автоматически, и человеку не нужно думать об этом.
Иногда организму необходимо регулировать частоту дыхания.
Рецепторы в головном мозге обнаруживают низкое содержание кислорода или высокое содержание углекислого газа и посылают сигналы организму, которые могут изменить частоту дыхания.
При каких состояниях нарушена частота дыхания?
Аномальная частота дыхания может указывать на различные состояния. В некоторых случаях высокая или низкая частота дыхания обусловлена физическими упражнениями.
Нарушение дыхания, особенно если оно слишком быстрое, может указывать на проблемы со здоровьем.
Существуют различные факторы, влияющие на частоту дыхания человека, в том числе травмы, физические упражнения, эмоции, настроение, а также ряд медицинских состояний.
Беспокойство: люди могут дышать быстрее, когда боятся или беспокоятся. Быстрое дыхание, или гипервентиляция, является распространенным симптомом приступов паники.
Лихорадка
Когда температура тела повышается, частота дыхания также может увеличиваться. Увеличение частоты дыхания помогает избавиться от жара.
Респираторные заболевания. Различные заболевания легких, такие как астма, пневмония и ХОБЛ, могут затруднять дыхание, что может привести к увеличению частоты дыхания.
Заболевания сердца
Если сердце не качает должным образом, чтобы доставлять кислород к органам, организм начинает реагировать, увеличивая дыхание.
Обезвоживание
Обезвоживание может увеличить частоту дыхания, поскольку организм пытается получить энергию для клеток.
Факторы, которые могут вызвать низкую частоту дыхания, включают:
Передозировка лекарственных препаратов. Передозировка некоторых лекарств может угнетать дыхательный ритм в мозгу, что приводит к снижению частоты дыхания.
Обструктивное апноэ во сне
Апноэ во сне включает в себя закупорку дыхательных путей, часто из-за расслабления мягких тканей в горле. Закупорка вызывает короткие паузы в дыхании и может снизить общую частоту дыхания.
Травма головы. Травма головы может влиять на область мозга, которая играет важную роль в дыхании, что может вызвать слабое дыхание.
Когда обратиться к врачу?
Небольшое отклонение от нормальной частоты дыхания не может быть причиной для беспокойства. Но в некоторых случаях слишком частая или слишком редкая частота дыхания может быть признаком заболевания. Если частота дыхания ненормальная, или если у человека есть признаки инфекции, такие как лихорадка или боль в горле, необходимо обратиться к врачу.
Люди с заболеваниями легких, такими как эмфизема, астма и хронический бронхит, также должны обратиться к врачу, если у них нарушена частота дыхания. Это может быть признаком того, что болезнь легких ухудшается.
Немедленно обратитесь за помощью, если появились следующие симптомы
- грудная боль;
- синеватая кожа;
- булькающие звуки во время дыхания;
- очень малое количество вдохов в минуту.
Статья по теме: Дыхание через нос поможет сохранить информацию в памяти
Умеете ли вы дышать?

Умеете ли вы правильно дышать? Это очень важно, ведь воздух – то самое топливо, на котором работает наш организм. От качества и количества этого топлива зависит и жизнь, и здоровье
Конечно, лучше дышать чистым воздухом, а не смесью угарных газов и пыли, которые составляют атмосферу мегаполиса. Однако остановимся подробнее не на химии, а на физике дыхания.
Частота, глубина, ритм
Проверьте, правильно ли вы дышите. Возьмите часы с секундной стрелкой, сядьте ровно и считайте, сколько вдохов-выдохов вы делаете в течение минуты. Так вы определите частоту дыхания.
Среднестатистический взрослый дышит с частотой от 14 до 18 вдохов в минуту. Если вы делаете менее 14 вдохов в минуту – значит, вы хорошо тренированный и выносливый человек со здоровыми органами дыхания. Снижается частота дыхания также во сне – уменьшается до 12-14 в минуту.
Более 18 вдохов в минуту – это повод для беспокойства. Значит, ваши дыхательные движения не обеспечивают легкие достаточным количеством воздуха, и дыхательный центр дает сигналы к пополнению запасов чаще, чем это должно быть в норме.
Нужно найти причину, мешающую вам вдохнуть полной грудью.
Может, вы часами сидите за компьютером? Или только что слишком плотно поели? А может, просто слегка разволновались, проводя исследование собственного дыхания? Частота вдохов-выдохов может увеличиваться при повышении температуры и при различных заболеваниях легочной и сердечной системы.
Следующий показатель – глубина дыхания, то есть объемы вдыхаемого и выдыхаемого воздуха. Дыхательный объем – это объем воздуха, вдыхаемый за один вдох. В состоянии покоя у взрослого человека он равен приблизительно 500 см3. Столько же воздуха выходит из легких при спокойном выдохе.
Если сразу же после спокойного вдоха, не выдыхая, сделать дополнительный глубокий вдох, то в легкие поступит еще около 1500 см3 воздуха, что и составляет дополнительный, или резервный, объем вдоха.
Если же после спокойного выдоха сделать дополнительный глубокий выдох, то при максимальном усилии можно выдохнуть еще около 1500 см3, что и составит резервный объем выдоха. Суммируя эти величины, можно определить так называемую жизненную емкость своих легких.
Жизненная емкость легких варьирует в зависимости от возраста, пола, тренированности человека и может достигать 5000 см3. К сожалению, самостоятельно получить показатели объема своих легких не получится, – для этого нужны специальные приборы.
Теперь проследите за ритмом дыхания: соотношением вдоха и выдоха, расстановкой пауз в этом цикле. В норме промежутки времени между вдохами и выдохами должны быть равными, с одинаковой глубиной и продолжительностью вдоха и выдоха.
Короткий энергичный вдох – растянутый выдох – пауза: это дыхание утомленного человека. С помощью такого ритма нервная система расслабляет мышцы, избавляясь от внутреннего напряжения. Часто вздыхаете без видимой причины? Это организм пытается напомнить, что пора отдохнуть.
Не пренебрегайте его подсказкой – и вам не грозит хроническая усталость.
Нарушение дыхания в виде затруднения фазы вдоха или выдоха называется одышкой, – это тревожный сигнал. Может быть, вы простудились и у вас заложен нос? Если с верхними дыхательными путями все в порядке, сходите к врачу, – одышка может свидетельствовать о нарушении работы легких или сердца.
Грудное или животное?
Определите, как именно вы дышите – животом или грудью. Если совмещаете то и другое – значит, у вас смешанный тип дыхания.
Интересно, что большинство женщин дышит грудью, а брюшное (диафрагмальное) дыхание характерно для мужчин, маленьких детей и спящих людей независимо от пола и возраста. Заметьте: у малышей, как правило, слегка выпячен животик.
Это как раз потому, что мышцы брюшного пресса у них включены в дыхательный цикл. Не нужно заставлять дошкольника втягивать живот, – это может ухудшить работу его легких.
Именно диафрагмальное дыхание считается более физиологичным, поскольку оно значительно глубже, задействует все органы дыхания и способствует полной вентиляции легких. Специальные упражнения для выработки «животного» дыхания делают певцы, пловцы и занимающиеся йогой.
Научиться дышать животом полезно любому человеку, ведь правильно поставленное диафрагмальное дыхание нормализует кровяное давление, облегчает работу сердца и обеспечивает естественный массаж пищеварительного тракта.
Немаловажно и то, что постоянное движение и усиленное кровоснабжение мышц живота ограничивает отложение жира в области талии и помогает сохранить стройную фигуру
Норма пульса у кота и кошки
Какой пульс у кошки — нормальный? У взрослых животных частота пульса может зависеть от многих факторов, включая:
- вес;
- возраст;
- физиологическое состояние;
- эмоциональное состояние;
- породу;
- наличие патологий.
Чем меньше и младше животное, тем чаще у него будет пульс. Норма пульса у котят составляет от 200 до 220 или даже 240 (у самых маленьких) ударов в минуту. У новорожденных малышей, возможно, будет проще измерить показатель, прикладывая пальцы в область сердца, так как пульс на бедре может плохо прощупываться.
Опытный хозяин, знающий, какой пульс у котёнка и взрослой кошки, всегда сможет определить тяжесть состояния своего питомца в критических ситуациях и донести эту важную информацию до ветеринарного врача.
Нарушения
Родителям нужно внимательно следить за дыханием своего малыша. Здесь именно тот случай, когда излишняя мнительность родителей может сыграть на пользу ребенку. Так вот любое нарушение ритма или его частоты может сигнализировать о расстройствах детского организма.
Первые признаки дыхательных расстройств обычно возникают еще во время нахождения матери с новорожденным в роддоме. Но тут особого беспокойства не должно быть, так как рядом врачи и они быстро окажут необходимую помощь. А вот дома уже придется постараться. Всякие нарушения дыхания должны обсуждаться с педиатром.
- У малыша хрипы. При дыхании слышны свиты, стоны – все это может означать сужение дыхательных путей, потому как прохождение воздуха затруднено. Также данные звуки могут означать начало воспалительных, инфекционных процессов. Или же то, что в дыхательные пути малыша попал какой-то инородный предмет. Если все это осложнилось появлением синюшности вокруг рта, повышенной сонливостью или невозможностью издавать какие-то звуки, то у родителей появляется законный повод незамедлительно вызвать скорую;
- Если хрипы дополняются кашлем, насморком – то ясно, малыш простужен. Если дополнительно у него дыхание учащено, ему тяжело вдыхать и выдыхать, у него нет аппетита, и он все время капризничает также стоит вызвать врача – вдруг у ребенка заболевания бронхов;
- Заложенность маленького носика может являться причиной серьезных заболеваний. Опасность заложенности в том, что новорожденный не умеет пока вдыхать через рот;
- Довольно часто грудничок во сне храпит, при этом вдохи через рот происходят чаще, чем через нос. Это состояние также является поводом для вызова врача. Причина может быть в увеличенных аденоидах.

Профилактические меры
Также имеются состояния, в которых особо ничего плохого для ребенка не имеется, но о них в обязательном порядке стоит известить врача:
- Иногда во время сна из горлышка ребенка слышно бульканье. Причиной таких нетипичных звуков является обычная слюна, которая скапливается в горле, малыш просто не успевает их проглатывать. Вот при дыхании воздух проходит через скопившуюся слюну, так создаются эти булькающие звуки, так пугающие родителей;
- Нормальным для этого возраста является и следующее поведение: поперхнувшись, ребенок на некоторое время перестает дышать. Или же начинает дышать очень часто и через некоторое время дыхание также замирает. Это явление вполне нормальное до 6 месячного возраста. Но врача предупредить все же стоит;
- Остановка дыхания, особенно в первый месяц, явление вполне обыденной. Поэтому родителям не стоит пугаться. Обычно такой приступ проходит самостоятельно, но можно сделать следующее. Необходимо ребенка привести в вертикальное положение и побрызгать на лицо прохладной водичкой. Можно похлопать его по спинке, по попке, дать вдохнуть свежего воздуха;
- Часто родителей пугает беспричинная остановка дыхания на 10-20 секунд. Это так называемый синдром апноэ. Пугаться его не стоит.
Есть еще несколько моментов, которые вызывают испуг у родителей. Но при этом являются вполне нормальными явлениями для этого возраста:
- При вдохе могут появляться посторонние звуки. Но на состоянии малыша это никак не сказывается, он нормально ест, набирает вес. Обычно такие звуки исчезают к полутора годам;
- Также естественным является учащенное дыхание в возбужденном состоянии или же после физической активности;
- Во время сна из горлышка малыша могут раздаваться различные звуки: хрипы, бульканье, хрюканье и даже птичий свист. Это не появление болезни, просто у него еще строение носоглотки не пришло в норму.
Узнаем, правильно ли дышит ребенок
Многие родители задаются вопросом: а как узнать, правильно ли дышит их малыш, чтобы зря не волноваться.
Для начала необходимо узнать частоту его дыхания. Процедура довольно легкая. Естественно имеются некоторые требования – малыш должен быть здоровым на этот момент, и во время процедуры должен находиться в расслабленном состоянии. Также необходимо позаботиться о наличии секундомера, он поможет узнать количество вдохов за минуту и сравнить показатель с нормативными. А они следующие:
- Для новорожденных нормой являются 50 вдохов;
- До годовалого возраста – 25-40;
- До трех лет – 25-30;
- В 4-6 лет нормой является 25 вдохов.
Это становится причиной частых респираторных заболеваний у ребенка, поэтому необходимо выяснить причину такого дыхания и устранить ее.
Дыхание у детей
Дыхание у детей может иметь особенности, обусловленные строением дыхательной системы маленьких детей.
Дыхание у плода начинается еще до рождения и осуществляется путем диффузии кислорода через гемоплацентарный барьер. Это возможно благодаря более высокому сродству гемоглобина плода к кислороду, чем у новорожденных или взрослых. У новорожденных некоторое время после рождения преобладает HbF, который после активизации легочного дыхания заменяется на HbA.
Также значительное влияние на дыхание оказывает срок, в который произошло рождение ребенка. Так, если ребенок недоношен и родился в возрасте 26-27 недель, может развиться тяжелый респираторный дистресс синдром, что при отсутствии действий, направленных на компенсацию нарушений, приведет к гибели плода. Такое тяжелое нарушение обусловлено отсутствием сурфактанта – поверхностно-активного вещества, позволяющего альвеолам не спадаться.
У маленьких детей носовые ходы узкие и формируются лишь к 3 годам. Слизистая носовой полости нежная и имеет богатую васкуляризацию, в связи с чем при ее отеке, обусловленном аллергическими или воспалительными процессами, быстро развивается заложенность носа. Также отмечаются особенности и у околоносовых пазух. В то время как лобная пазуха у них не сформирована, гайморовы, этмоидальная и клиновидная пазухи развиваются только к 14 годам.
Имеет особенности и строение глотки, лимфоидная ткань которой может подвергнуться гиперплазии с развитием нарушений дыхания у детей (при аденоидах – гипертрофии глоточной миндалины). В связи узостью просвета и богатой васкуляризацией у детей часто развиваются стенозирующие ларингиты. Изменение же голосовых связок приводит к изменению голоса.
Дыхание у детей, в связи с особенностями строения грудной клетки, преимущественно брюшное и имеет поверхностный характер. Диафрагма с возрастом сокращается интенсивнее. После 5-6 лет у девочек увеличивается частота грудного дыхания. В связи с особенностями строения бронхиального дерева и продукцией большого количества вязкой слизи, у детей высока вероятность развития бронхиальной обструкции. Также с возрастом увеличивается количество альвеол в легочной ткани. Так, при рождении их число составляет порядка 60 млн, в то время как к 11-14 годам их количество составляет 375 млн. Запасов кислорода у детей хватает на 5-7 минут.
Частота дыхания у детей меняется с возрастом, что связано с повышением эффективности дыхательного процесса и составляет у:
- новорожденных от 45 до 65 в минуту;
- детей 1 года от 30 до 40 в минуту;
- детей 5 лет от 20 до 30 минуту;
- детей 10 лет от 18 до 19 в минуту.
В связи с недостаточным развитием иммунной защиты и низкой эффективностью мукоцилиарного клиренса (в основе которого лежит движение ресничек слизистой, обеспечивающее эвакуацию слизи в направлении ротовой полости), у детей часто развиваются острые респираторные заболевания. Также значительное влияние на развитие инфекционного поражения оказывает скученность детей в коллективах (детском саду, школе, секциях).
Информация о статье
На других языках.
I. ЦЕЛЬ: подсчет дыхательных движений с целью оценки состояния дыхательной системы.
II. ПОКАЗАНИЯ: назначение врача.
III .ПРОТИВОПОКАЗАНИЯ: нет.
ВОЗМОЖНЫЕ ПРОБЛЕМЫ: беспокойство ребенка.
IV. ОСНАЩЕНИЕ: секундомер или часы с секундной стрелкой, температурный лист.
Подготовка к процедуре: 1.Представиться маме, объяснить цель и ход предстоящей процедуры, получить информированное согласие на ее проведение.
2. Обработать руки гигиеническим способом, осушить их.
3. Придать ребенку удобное положение (лежа, сидя).
Выполнение процедуры:
4
Положить руку на живот или грудную клетку, не фиксировать внимание ребенка на производимом подсчете. 6
Определить тип дыхания
6. Определить тип дыхания.
Окончание процедуры:
7. Обработать руки гигиеническим способом, осушить их.
8. Сделать запись о манипуляции в медицинской документации.
9. ПОЛУЧЕННЫЕ ДАННЫЕ СРАВНИТЬ С ВОЗРАСТНОЙ НОРМОЙ:
ПРИМЕЧАНИЕ:
Частое дыхание- тахипноэ; редкое дыхание — брадипноэ; отсутствие дыхания — апноэ ТИПЫ ДЫХАНИЯ: грудное, брюшное, смешанное.
ИЗМЕРЕНИЕ АРТЕРИАЛЬНОГО ДАВЛЕНИЯ
I. ЦЕЛЬ: оценка деятельности сердечно-сосудистой системы.
II. ПОКАЗАНИЯ: нарушение деятельности сердечно-сосудистой, дыхательной, мочевыделительной и других систем, а также здоровым детям на профилактических осмотрах.
III .ПРОТИВОПОКАЗАНИЯ: нет.
ВОЗМОЖНЫЕ ПРОБЛЕМЫ: беспокойство, чувство страха.
IV. ОСНАЩЕНИЕ: тонометр, фонендоскоп, ручка, температурный лист.
V. Алгоритм выполнения простой медицинской услуги.
Подготовка к процедуре:
1.Представиться маме, объяснить цель и ход предстоящей процедуры, получить информированное согласие на ее проведение.
2. Обработать руки гигиеническим способом, осушить их, надеть перчатки
3. Рассказать родителям или ребенку старшего возраста смысл и ход выполнения манипуляции
4. Усадить или уложить ребенка.
Выполнение процедуры:
5. Руку ребенка уложить в разогнутом положении ладонью вверх, мышцы должны быть расслаблены
6. На обнаженное плечо на 2-3 см выше локтевого сгиба наложите манжетку (проверьте, не сдавливает ли одежда плечо выше манжетки)
7. Закрепите манжетку так, чтобы между ней и плечом проходил один палец
8. Соедините тонометр с манжеткой, проверьте нахождение стрелки на нулевой отметке шкалы
9. Нащупайте пульсацию артерии в области локтевой ямки и поставьте на это место фонендоскоп
10. Закройте вентиль на груше и накачивайте в манжетку воздух, фиксируя момент, когда в сосуде исчезнет звук пульсации крови
11 .Откройте вентиль и медленно, со скоростью не более 2 мм ртутного
столба за 1 секунду, выпускайте воздух из манжетки. Одновременно
фонендоскопом выслушивайте тоны и следите за показаниями шкалы тонометра
12. Зарегистрируйте показания манометра в момент появления первого
звукового тона, что соответствует величине систолического давления
Продолжайте снижать давление в манжетке, регистрируйте показание манометра в момент исчезновения тона, что соответствует величине диастолического давления.
Окончание процедуры:
13.Запишите показания в медицинскую документацию в виде дроби (в числителе – систолическое давление, в знаменателе — диастолическое), например АД 110/60 мм.
ПРИМЕЧАНИЕ: Измерять АД нужно не менее 2-х раз с интервалом в 1-2 минуты,
каждый раз полностью выпуская воздух из манжетки. Измерять АД на
обеих руках; измерять АД не только на руках, но и на ногах. При этом
манжетка накладывается на среднюю треть бедра (положение ребенка на
животе). Выслушивать пульсацию артерии в области подколенной ямки.
Показатели АД на нижних конечностях превышают показатели АД на верхних приблизительно на 10 мм рт.ст.
Для оценки АД пользуются возрастными таблицами АД.
Примерный уровень максимального АД у детей 1 -го года жизни можно рассчитать
по формуле 70+н, где п — число месяцев.
У детей старшего возраста 8O+ 2п, где п — число лет.
Диастолическое давление составляет 2/3 -1/2 систолического давления.
Технология выполнения простой медицинской услуги
СБОР МОЧИ У ДЕТЕЙ РАННЕГО ВОЗРАСТА
I. ЦЕЛЬ: взятие мочи на анализ, оценка состояния мочевыделительной системы.
II. ПОКАЗАНИЯ: исследование при заболеваниях, нахождение в стационаре, при диспансеризации здоровых и больных детей.
III .ПРОТИВОПОКАЗАНИЯ: нет.
IV. ОСНАЩЕНИЕ: Для сбора мочи у девочек необходимо подготовить круг резиновый подкладной, пеленки, чистая тарелка (лоток), кленка, перчатки, чистая банка для мочи, направление. Для мальчиков нужна пробирка, пеленка, лейкопластырь.
ТЕХНИКА БЕЗОПАСНОСТИ: не оставлять ребенка без присмотра.
ВОЗМОЖНЫЕ ПРОБЛЕМЫ: беспокойство, чувство страха у ребенка.
Как правильно мерить частоту пульса
Прежде всего необходимо знать, как измерить пульс коту, не обладая особыми навыками. Для того чтобы ощутить пульс, нам необходимо нащупать крупную артерию — именно в этих сосудах давление наиболее высокое, и движение крови хорошо определяется пальцами.
Для измерения пульса обычно используется бедренная артерия: она достаточно близко подходит к коже, и её легко найти без особых знаний по анатомии животных. Кладем ладонь на внутреннюю поверхность бедра кошки, прижимаем к телу и ощущаем лёгкую ритмичную пульсацию — теперь мы знаем, где у кошек пульс измеряется чаще всего.
Предлагаем ознакомиться Мастит у кошки или кота
Конечно, при невозможности его определения на бедре, можно осторожно обхватить горло животного или приложить ладонь в области первых 5 ребер слева, но эти методы менее удобны и могут не понравиться животному. После того, как мы нащупали пульс, засекаем время (1 минута, 30 или даже 15 секунд) и считаем количество ударов
Если засекали 30 секунд — умножаем значение на 2, если 15 — на 4. Лучше конечно засечь сразу минуту, но это бывает сложно сделать по многим причинам (из-за высокой частоты пульса у котов в счёте легко сбиться, кошка может не выдержать минуту в таком положении и т.п.)
После того, как мы нащупали пульс, засекаем время (1 минута, 30 или даже 15 секунд) и считаем количество ударов. Если засекали 30 секунд — умножаем значение на 2, если 15 — на 4. Лучше конечно засечь сразу минуту, но это бывает сложно сделать по многим причинам (из-за высокой частоты пульса у котов в счёте легко сбиться, кошка может не выдержать минуту в таком положении и т.п.).
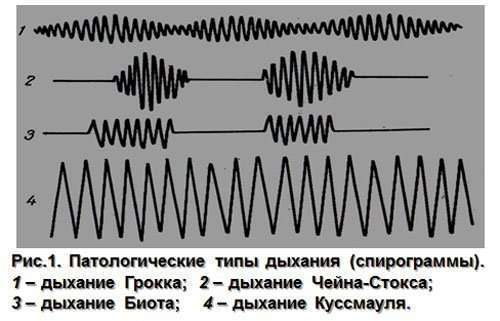
Другие типы нарушения дыхания
В медицинской практике выделяют несколько форм нарушения дыхания, которые непосредственно связаны с поражением той или иной области головного мозга. Чаще всего человек уже явно болен или находится в бессознательном состоянии. Однако бывают случаи, когда инфекция бессимптомно поражает головной мозг и частота дыхания резко сбивается. Вот 4 основных типов нарушения, при которых медицинская помощь должна быть оказана как можно скорее:
- Дыхание Чейн-Стокса. Данный тип нарушения характеризуется своеобразной цикличностью. Сначала человек кратковременно не дышит, затем медленно появляется поверхностное дыхание, амплитуда с каждым вдохом нарастает, достигает своего пика и постепенно угасает до полного отсутствия вдоха. Человек может не дышать от полуминуты до 2-3 минут. Данная форма нарушения говорит о двустороннем поражении головного мозга либо серьезном нарушении обмена веществ.
- Апнейстическое дыхание. Для него характерен спазм мускулатуры грудной клетки при полном глубоком вдохе. Частота дыхания может быть как уменьшенной, так и нормальной. Вдохнув, человек на несколько секунд судорожно задерживает дыхание, и лишь потом медленно может выдохнуть. Данный тип нарушения свидетельствует о поражении ствола головного мозга, где расположен дыхательный центр.
- Дыхание Биота. При данном типе нарушения страдает скорее ритм, чем частота. Поверхностные частые вдохи нециклично сменяются на глубокие, так же имеют место паузы с полным отсутствием дыхания. Как и в прошлом случае, чаще всего дыхание Биота свидетельствует о поражении ствола мозга.
- Дыхание Куссмауля. Характеризуется глубоким и шумным дыханием. В отличие от вышеупомянутых нарушений, дыхание Куссмауля говорит о серьезных проблемах с обменом веществ в организме человека.
В этом видео описаны исследования в области дыхательных движений.
Как измерить частоту дыхания в домашних условиях?
Первое правило измерения частоты дыхательных движений – человеку лучше не знать о том, что в данный момент кто-то считает его вдохи и выдохи. Иначе можно осознанно контролировать количество ДД. Так же лучше, если измерение будет проходит в состоянии полного покоя, например, лежа. Необходимо следить, как грудь поднимается и опускается. Дыхательное движение это не только вдох, но и полный выдох. Лучше записывать каждое ДД, чтобы результат измерения был максимально достоверным.
Врачи пользуются другим способом. Пальцами правой руки охватывают кисть больного на месте лучезарного запястья. Большой палец располагают на тыльной стороне предплечья, а указательным и средним пальцем нащупывают пульс, прижимая руку к лучевой кости. Вторую руку при грудном дыхании кладут в области сердца или на живот при брюшном дыхании. Далее подсчитывают число вдохов и выдохов за минуту.
Профилактика нарушения дыхания
Продукты, которые мы употребляем, не могут непосредственно влиять на работу легких, однако все же косвенно затрагивают сердечно-сосудистую систему. Для того чтобы улучшить ее работу необходимо ежедневно включать в рацион следующие продукты:
- Чеснок и лук. Острые овощи полезны для сердца и легочной системы. Они снимают незначительные воспаления, снижают уровень холестерина, а также являются природными фитонцидами, которые борются с инфекцией;
- Перец чили. Капсиоцин, придающий перцу остроту, улучшает кровообращение и нормализует слизистую оболочку;
- Имбирь. Восточная пряность выводит из организма вредные вещества.
- Бобовые, орехи и семечки. Содержащийся в большом количестве магний, нормализует и улучшает работу легочной системы;
- Морковь и красные фрукты. Содержащийся в этих продуктах витамин А и С снижают риск развития рака легких.
В этом видео представлен семинар профессора Васильевой о нарушении дыхания. Не забывайте оставлять свои вопросы, пожелания и к статье.