Симптомы болезни — боли во время панкреатита
Содержание:
- Как проходит обследование
- Как помочь больному при остром протекании болезни
- Причины болей в поджелудочной железе
- Лечение
- Народные средства
- Симптомы панкреатита
- Что могло вызвать приступ?
- Первичный перитонит – осложнение острого панкреатита
- Как лечить панкреатит поджелудочной железы
- Лечение острого панкреатита
- Народная медицина
- Острый панкреатит
- Лечение патологии
Как проходит обследование
Диагностика и лечение панкреатита находятся в компетенции гастроэнтеролога. Для вынесения диагноза врач собирает анамнез, проводит осмотр и назначает диагностические процедуры.
Осмотр врача
Процедура включает оценку состояния кожных покровов, глазных склер, языка, работы слюнных желез. Затем пациента помещают на кушетку и проводят пальпацию и простукивание для выявления объективных симптомов панкреатита:
- симптом Мюсси-Георгиевского, или френикус-симптом – болезненные ощущения при надавливании кончиками пальцев в области над левой ключицей – там, где между ножками кивательных мышц проходит диафрагмальный нерв;
- чувствительность в зоне Шоффара – в области проекции головки поджелудочной железы, на 5-6 см выше и правее пупка;
- симптом Губергрица-Скульского – болезненность проявляется в зоне проекции тела поджелудочной железы, чуть левее зоны Шоффара;
- болезненность в зоне Мейо-Робсона – левый реберно-позвоночный угол – область расположения хвоста поджелудочной железы;
- симптом Дежардена – чувствительность в точке, расположенной на 5-6 см над пупком по линии, соединяющей пупок и подмышечную впадину; как и зона Шоффара, точка является проекцией головки поджелудочной железы;
- гипотрофический признак Гротта – недостаток подкожно-жировой клетчатки в области проекции железы;
- геморрагический симптом Тужилина, или симптом «красных капелек», проявляется в виде мелких бордовых высыпаний или коричневой пигментации над областью железы;
- симптом Кача – болезненность при пальпации на выходе отростков нервов на уровне грудных позвонков: 8-9-го – слева, 9-11 – справа.
- симптом Воскресенского – при увеличении поджелудочной железы с отеком клетчатки пульс брюшной аорты не прощупывается.
Вместе с опросом пальпация позволяет определить наличие диспептических явлений со стороны пищеварительного тракта: метеоризма, отрыжки, тошноты, диареи, запора.
Внимание! Признаком хронического панкреатита может быть выраженная потеря веса. Она развивается вследствие нарушения процесса переваривания пищи на фоне снижения секреторной функции железы и дефицита ферментов
Сопровождается повышенной сухостью кожи, анемией, головокружением.
Диагностические процедуры
Лабораторные методы диагностики:
- общий анализ крови выявляет признаки воспаления – высокий уровень лейкоцитов, пониженный СОЭ;
- биохимический анализ крови определяет уровень панкреатических ферментов – амилазы, щелочной фосфатазы, а также пигмента билирубина;
- анализ мочи показывает остаточное содержание ферментов амилазы и диастазы;
- беззондовые методы диагностики оценивают активность пищеварительного процесса введением субстратов для ферментов поджелудочной железы с последующим отслеживанием их усвоения;
- анализ кала на паразитов проводят по необходимости.
Инструментальный набор методик:
- УЗИ – определяет форму и размеры органа, наличие уплотнений и фиброзных участков;
- гастроскопия — оценивает степень воспаления стенок желудка и двенадцатиперстной кишки;
- рентгенография и ее разновидность – эндоскопическая ретроградная холангиопанкреатография – помогают обнаружить в протоках скопления сгустков или камней, вызывающих закупорку;
- зондовые методы определения внешнесекреторной функции железы – секретин-панкреозиминовый тест, тест Лунда;
- КТ или МРТ позволяет оценить степень некроза тканей у тяжелых пациентов;
- лапароскопия используется в сложных случаях для визуальной оценки и биопсии тканей.
Как помочь больному при остром протекании болезни
Сначала разберемся, какие же симптомы имеет острая форма заболевания. От этого будет зависеть, нужна ли помощь врачей или можно справиться самостоятельно.
Если проявления следующие:
- Острые болевые ощущения, которые могут локализоваться с левой стороны под ребрами, то есть низ грудной клетки. Но в особо сложных случаях носят опоясывающий характер и отдают в область поясницы или под лопатку. Иногда, даже сбоку.
- Частые и мучительные приступы тошноты и рвоты. Обязательно нужно сказать, что после рвоты облегчения нет, а рвотные массы могут содержать желчь.
- Нарушение акта дефекации. Как понос, так и запор. В кале часто появляются частицы мышечных волокон или жировых включений.
- Повышение температуры тела. Показатели поднимаются выше, чем 38 градусов.
- Скачки артериального давления.
- Липкий пот.
- Пожелтение кожных покровов и склер глаз (при сильной интоксикации и обезвоживании).
Определив у больного такие симптомы, срочно вызывают врачей, но сами тоже не сидят, сложив руки. Есть несколько манипуляций, которые значительно уменьшат неприятные ощущения и позволят спокойно дождаться квалифицированной помощи:
- Обязательно нужно дать спазмолитик или обезболивающее. Все зависит от характера боли.
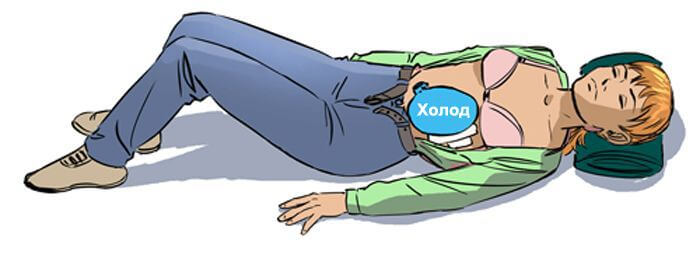
- Нужно позволить больному занять удобное положение тела, при котором ему становиться лучше. Чаще всего человек сидит, подогнув колени под живот, а руки находятся на животе, немного как бы придавливая место локализации боли. Похожую позу можно занять, если прилечь на левый или правый бок. На спину ложиться противопоказано. Расслабление мышц живота может усилить болевые ощущения.
- Помогает холодный компресс, приложенный к месту боли.
- Нелишним будет употребление большого количества чистой негазированной воды. Чистая жидкость поможет вымыть токсины и вывести их с помощью мочи. Также уменьшает количество вырабатываемых ферментов, разбавляя остатки пищи. Это помогает снизить уровень боли.
- Врачи рекомендуют придерживаться основного правила, когда возникает вопрос, как снять боль при панкреатите – это голод, холод и покой. Скорей всего человек кушать не захочет, но тревожить до приезда скорой помощи не стоит.
Когда приедет карета скорой помощи, больного на носилках транспортируют к автомобилю и доставляют в клинику. Там врачи возьмут все необходимые анализы (кровь, мочь, кал) и сделают полное обследование. На основе этого будет планироваться курс лечения.
Причины болей в поджелудочной железе
Возникновение ощущения дискомфорта, а также появление болевых ощущений в области левого подреберья могут быть вызваны различными заболеваниями поджелудочной железы. Существует немалый список болезней, которые поражают данный орган и далеко не все знают о том, как именно болит поджелудочная железа.
Различные факторы могут в конечном итоге привести к развитию острой формы панкреатита, а также к обострению воспалительных процессов в тканях органа. В список причин, которые провоцируют возникновение патологий, входят:
Нарушение процесса пищеварения. В этом случае, заболевания поджелудочной железы появляются из-за высокого содержания жиров в крови. Это отклонение приводит к тому, что орган начинает вырабатывать большее количество отвечающих за расщепление жиров ферментов. В конечном итоге, в результате такого режима работы, в поджелудочной железе может развиться острый панкреатит, сопровождающийся острыми болями;
Вредные привычки. Курение и употребление большого количества спиртного заставляет орган вырабатывать панкреатический сок, разрушительно влияющий на ткани поджелудочной железы. Помимо этого, вредные привычки могут спровоцировать нарушение кровоснабжения тканей органа, что приводит к их кислородному голоданию и ускорению протекания воспалительных процессов в поджелудочной железе;
Болезни печени и желчного пузыря. Во время различных заболеваний этих органов, общий процесс пищеварения проходит совсем не так, как должен. Желчь попадает в протоки поджелудочной железы и заставляет работать ее ферменты непосредственно рядом с тканями органа, вызывая их воспаление;
Лекарственные препараты. Некоторые медикаменты провоцируют выработку пищеварительных ферментов, повышая риск развития заболеваний поджелудочной железы;
Нарушения работы иммунной системы. Воспалительные процессы, вызванные некорректной работой иммунитета, когда он атакует здоровые клетки организма, могут затрагивать и клетки поджелудочной железы;
Возрастные изменения.
В случае заболевания поджелудочной железы, организм незамедлительно подает об этом сигналы человеку. Симптомы эти выражены довольно четко, причем имеют вполне конкретный характер.
Есть целый ряд причин, которые влияют на развитие заболеваний поджелудочной железы, которые, в свою очередь, приводят к нарушению ее функций и влияют на состояние всего организма.
Лечение
Лечение латентного панкреатита аналогично лечению хронического воспаления с обычными симптомами. Проводит лечение терапевт-гастроэнтеролог.
Возможности методов оперативного лечения ограничены. Медикаментозные средства, способные оказать влияние на развитие хронического панкреатита, отсутствуют. Поэтому основа лечения – это лечебное питание, диета, корректировка секреторной недостаточности поджелудочной железы, борьба с алкогольной зависимостью.
Хирургическое вмешательство возможно при тяжелых осложнениях. Для их ликвидации осуществляются прямые операции на поджелудочной железе. Операции делятся на две группы:
- направленные на дренирование главного панкреатического протока;
- полное или частичное удаление фиброзных тканей.
Лечение может дополняться желчегонными препаратами, настоями лекарственных трав. Возможен прием обволакивающих препаратов и анаболических гормонов.
Улучшение состояние организма возможно только при своевременном лечении и строгом соблюдении рекомендаций. Во время ремиссии диета и правильное питание необходимы. Физические нагрузки запрещены.
Народные средства
Прием травяных настоев восстанавливает подточенные силы организма, помогает ему сдерживать болезнь от прогрессирования. Но он не отменяет назначений врача
Кроме того, во избежание обострений болезни важно соблюдать диету. Если обострение все же началось, стоит перейти на голодание и увеличить количество, выпиваемых настоев
- Сбор трав. Смешайте равные части семян укропа, травы зверобоя, тысячелистника и хвоща полевого, створок стручков фасоли, плодов шиповника и корней калгана. Добавьте половину части травы чистотела, она ядовита, поэтому ее должно быть немного. Две столовые ложки сбора залейте полулитром кипятка и дайте настояться в течение восьми часов. Принимайте по трети стакана три раза в день за полчаса до еды. Курс лечения 6-8 недель, затем перерыв минимум неделю. В период обострения следует заваривать три столовых ложки сбора.
- Сбор для частичного восстановления тканей железы. Смешайте две полные ложки семян укропа, а также по две столовые ложки цветков бессмертника и измельченных плодов боярышника, добавьте столовую ложку цветков ромашки. Сбор залить тремя стаканами воды, довести до кипения на маленьком огне и выключить. Остудить, процедить. Принимать после каждого приема пищи по полстакана. Курс до двух месяцев.
- Золотой ус. Возьмите 3 листа золотого уса, каждый лист должен быть не менее 20 см. Нарежьте листья и прокипятите в трех стаканах воды в течение 20 минут. Процедите. Прием начинать со столовой ложки отвара постепенно, доведя дозу до 150 мл в день.
- Зубчатка поздняя. Растение восстанавливает даже отмирающую ткань. Для приготовления настоя залейте одну десертную ложку зубчатки стаканом кипятка и дайте настояться час. Принимать по четверти стакана три раза в день за полчаса до еды. Курс месяц, затем перерыв на неделю.
- Лимоны. Возьмите килограмм лимонов с кожурой, но без косточек и по 300 г петрушки и чеснока. Перетрите ингредиенты в кастрюле и оставьте настаиваться в прохладном месте на неделю. Принимать по чайной ложке перед едой.
- Картофельный сок. Тщательно промойте 3 картофелины и 2 морковки. У картошки вырежьте глазки. Пропустите через соковыжималку. За полчаса до еды выпивайте 200 г сока, курс лечения неделя, затем перерыв на 7 дней. Всего нужно три курса.
- Сок квашеной капусты. В этом соке содержится вещество, благотворно влияющее на функцию поджелудочной железы. Его можно пить столько, сколько сможете, желательно выпивать хотя бы по две столовые ложки перед каждым приемом пищи.
- Овсяный кисель. Возьмите овес и залейте его водой на несколько дней до прорастания. Затем проросшие зерна просушите и измельчите в муку. Из муки варите свежий кисель один раз в день.
- Сбор для улучшения функционирования желчевыводящей системы. Возьмите равные пропорции плодов аниса, травы горца птичьего, зверобоя, кукурузных рылец, корней одуванчика, травы фиалки трехцветной и чистотела. Три столовых ложки сбора залейте тремя стаканами кипятка и варите 10 минут на медленном огне. Процедите. Отвар принимайте до еды по стакану три раза в день.
- Болеутоляющий, спазмолитический и противомикробный сбор. Равные части корней девясила, плодов боярышника, мяты перечной и ромашки аптечной измельчить и смешать. Приготовить из них отвар, который принимать тёплым три раза в день по две трети стакана до еды.
- Желчегонный сбор. В сбор входят следующие травы: девясил высокий, зверобой продырявленный, календула, ромашка, корни лопуха большого, трава полыни горькой, трава сушеницы болотной, хвощ полевой, череда трехраздельная и шалфей. Все компоненты взять в равных частях, измельчить и смешать. Столовую ложку сбора залить большим стаканом кипятка и дать настояться час. Процедить. Настой принимать за полчаса до еды по трети стакана три раза в день.
- Спиртовой настой трав. Возьмите по столовой ложке трав бессмертника, цикория и коровяка. Смешайте травы и залейте их бутылкой водки. Дайте настояться три дня. Принимайте по 10 капель на 100 мл воды три раза в день до еды.
- Сбор трав. Возьмите по три столовых ложки трав зверобоя и пустырника и шесть столовых ложек цветков бессмертника. Столовую ложку сбора залейте стаканом кипятка и дайте настояться в течение часа. Процедите. Принимайте по полстакана три раза в день за полчаса до еды.
- Сбор трав. Сбор включает в себя по три части цветков календулы, цветков бессмертника, семян льна, коры крушины и травы чабреца, пять частей травы репешка, по четыре части листьев мяты и плодов шиповника, по две части цветков ромашки и плодов укропа. Все ингредиенты измельчите и перемешайте. Две столовых ложки сбора залейте полулитром кипятка и оставьте на ночь настаиваться. Утром процедите. Принимайте три раза в день по трети стакана за полчаса до еды. Курс лечения шесть-восемь недель. Затем перерыв на неделю.
Симптомы панкреатита
Как проявляется панкреатит? Основными симптомами панкреатита являются – сильные боли и признаки интоксикации организма. Однако, следует различать симптомы острого панкреатита и хронической формы данного заболевания, основное отличие которых заключается в болях и течении. Рассмотрим их более подробно.
Симптомы острого и хронического панкреатита
Боль при остром панкреатите. Тупая или режущая, интенсивная, на постоянной основе, боль. Локализация болевых ощущений – в левом или правом подреберье (в зависимости от участка воспаления органа), под ложечкой, или же опоясывающего характера (при полном воспалении железы). Боль также может отдавать в лопатку, грудь, спину. Обострение боли при панкреатите происходит при употреблении алкоголя, острой, жирной, жаренной и другой пищи, увеличивающей секрецию сока поджелудочной железы. При неоказании первой медицинской помощи, у больного может произойти развитие болевого шока, он может потерять сознание. При болевом шоке возможна даже смерть пациента.
Боль при хроническом панкреатите. Приступообразная боль при хроническом панкреатите может сопровождать человека на протяжении нескольких лет, и даже десятилетий, особенно усиливаясь, минут через 15-20 после приема пищи – острого, жаренного, жирного, копчености, алкоголь, и даже кофе с шоколадом. При одновременном употреблении подобных блюд, боль неимоверно усиливается. Длительность боли может быть от 1 часа до нескольких суток. Локализация, как и при острой форме болезни. Интенсивность боли снижается при наклонах и приседаниях.
Изменение окраса кожного покрова и других частей тела. Кожа лица при панкреатите бледнеет, а со временем приобретает серо-землянистый оттенок. В области поясницы и пупка, кожа часто приобретает синюшный оттенок, как будто мраморный. В паховой области кожа окрашивается в сине-зеленый оттенок. Изменение оттенков кожи объясняется нарушениями в кровотоке при воспалении поджелудочной железы, при котором кровь способна проникнуть под кожу.
Пожелтение кожи и склер. Данные изменения могут свидетельствовать о наличии склерозирующей формы панкреатита, которая обычно развивается при сдавливании увеличенной железой части общего желчного протока. Иногда желтизна кожи, например при хронической форме болезни проходит, однако белки глаз остаются желтоватого оттенка.
Среди основных симптомов острого панкреатита также можно выделить:
- Икота;
- Тошнота, иногда с рвотой (рвота обычно начинается с частиц пищи, далее содержит желчь);
- Вздутие живота (метеоризм), отрыжка;
- Изжога;
- Повышенная и высокая температура тела;
- Повышенная потливость с липким потом;
- Пониженное или повышенное артериальное давление, тахикардия;
- Сухость в ротовой полости, а на языке появляется налет желтоватого оттенка;
- Диарея или запор, часто с частицами не переваренной пищи;
- Затвердение мышц живота, а также их пребывание в постоянном напряжении;
- Одышка (диспноэ);
- Возможна стремительная потеря веса.
В случае вышеперечисленных симптомов и резкой невыносимой боли срочно вызывайте «скорую помощь», т.к. каждая минута может усложнить состояние больного!
Что еще происходит при хроническом панкреатите?
При хроническом панкреатите, в отличие от острой формы, начинают происходить деструктивные изменения в тканях поджелудочной железы. К сожалению, даже при купировании воспалительного процесса, данные изменения ПЖЖ требуют от пациента и далее соблюдать диету, а также различные профилактические меры, для недопущения возвращения острой фазы течения панкреатита.
Также, при структурных изменениях поджелудочной железы, нарушаются некоторые функции данного органа, например – нарушается выработка гормона инсулина, который отвечает за переработку углеводов. При его недостаточности, в крови повышается уровень глюкозы, что со временем может привести к развитию сахарного диабета.
Очень важно, чтобы больной, при острых приступах панкреатита, обратился к лечащему врачу, чтобы не допустить перехода острой формы данной болезни в хроническую. Важно! Часто, хронический панкреатит протекает бессимптомно, или с минимальными признаками
Важно! Часто, хронический панкреатит протекает бессимптомно, или с минимальными признаками
- Абсцесс железы;
- Хронический болевой синдром, периодически усиливающийся настолько, что человек может потерять сознание;
- Панкреонекроз (омертвление тканей поджелудочной железы);
- Образование ложной и настоящей кисты;
- Панкреатогенный асцит;
- Легочные осложнения в виде дыхательной недостаточности;
- Почечная недостаточность;
- Сахарный диабет;
- Стремительная потеря веса;
- Рак поджелудочной железы;
- Гипоксия;
- Перитонит;
- Летальный исход.
Что могло вызвать приступ?
Зная, чем можно спровоцировать панкреатит, можно лучше понять, с этим ли явлением столкнулись. У женщин панкреатит — не редкость. Почти все случаи его возникновения связаны с основными факторами:
- неправильное питание или злоупотребление алкоголем, особенно в период застольных празднований;
- имеющиеся в желчном пузыре камни;
- спазмы протоков на нервной почве.
Чем старше женщина, тем вероятнее у нее развитие воспаления в поджелудочной. После 30 лет у женщин велик риск острой формы течения панкреатита. Треть заболевших встречается с необходимостью оперирования органа.

Своевременное лечение поджелудочной, соблюдение диеты, а при острых приступах — голодания, всё это спасает от фиброза тела поджелудочной. При длительном воспалении клетки поджелудочной железы заменяются соединительной тканью, словно возникающие после ожога рубцы, железа теряет возможность функционировать и прекращает работать.
Первичный перитонит – осложнение острого панкреатита
Первичный перитонит — это воспалительный процесс, который возник в результате воспаления брюшины. По характеру клинической картины, применению лечебных мероприятий и прогнозу выделяют две группы:
- перитонит, который не является следствием других заболеваний;
- перитонит, который возник при асците.
В зависимости от формы, в которой протекает перитонит его, разделяют на простой и токсический. Клиническая картина простого перитонита характеризуется постепенным началом. Ребенок начинает жаловаться на болезненные ощущения в области живота, которые имеют различный характер. Постепенно состояние больного помрачается, повышается общая температура тела, боли принимают более локализованный характер, появляется рвота и отсутствие кала. Пульс остается удовлетворительного наполнения, и артериальное давление незначительно отклонено от нормальных показателей.
 Острая боль в животе
Острая боль в животе
При токсической форме в отличие от простой заболевание начинается молниеносно. Распространение такого вида перитонита связанно в основном с распространением через половые органы у девочек. Такой феномен связан с отсутствием собственной микрофлоры влагалища и недостаточной ее кислотности. Моментально появляется острая боль в области живота, возникает лихорадочное состояние и многоразовая рвота. Общее состояние ухудшается, лицо приобретают заостренный тип, кожные покровы бледнеют, и язык становится обложенным беловатым налетом.
По истечении нескольких часов после развития перитонита у больного появляется помрачение сознания и судорожные сокращения мышечных волокон. Объективные признаки характеризуются сильной и резкой болезненностью в области живота, тахикардией, гипотонией и симптомами общей интоксикации организма. Клиническая картина перитонита, который возник на фоне асцита при хронических заболеваниях печени и почек и полностью зависит от основного заболевания. Дети с такой формой перитонита очень раздражительны и с трудностью вступают в контакт, так как при такой форме перитонита болезненность отличается своей интенсивностью.
Первым симптоматическим признаком является резкая боль в правой нижней области живота или около пупка. Общее состояние больного молниеносно ухудшается с интоксикационным компонентом, тошнотой рвотой, головокружением. Живот напряженный и сильно болезненный.
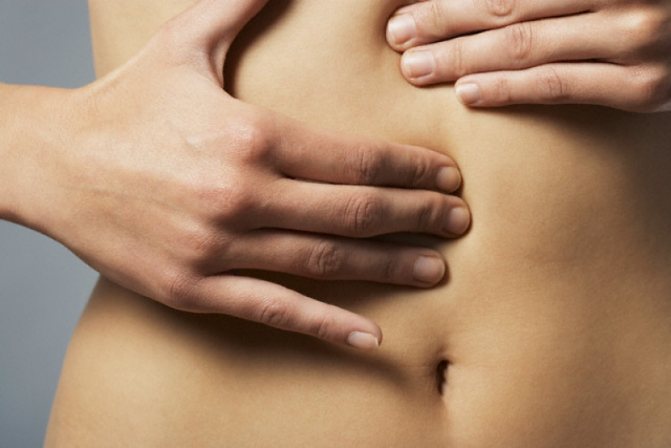 Боль возле пупка, сопровождающаяся тошнотой
Боль возле пупка, сопровождающаяся тошнотой
Лечебные мероприятия имеют несколько отличительных особенностей, которые нужно обязательно рассмотреть более подробно. При длительности заболевания более суток, наличия симптомов интоксикации, характерных клинических проявлений больному проводят лечебные мероприятия по восстановлению основных жизненно необходимых функций: улучшение состояния пульса и артериального давления. Инвазионная терапия в предоперационный период проводится под контролем стандартных лабораторных анализов. Прогноз на выздоровление благоприятный при своевременном оперативном вмешательстве.
Как лечить панкреатит поджелудочной железы
Три правила при лечении данной патологии – покой, холод и голод:
- покой замедляет кровообращение и снижает приток крови к больному органу;
- холодные компрессы на область подреберья понижают температуру воспаления и выраженность болевого синдрома;
- голодание в течение 1-6 дней приостанавливает выработку ферментов, вызывающих воспаление.
Дополнительно назначают консервативное лечение с использованием медикаментов, физиотерапии и фитотерапии.
Медикаментозное лечение:
- спазмолитики и НПВС для устранения спазмов ЖКТ и воспаленной поджелудочной железы;
- антибиотики – при активном инфекционном процессе;
- антисекреторные препараты – для подавления внешней (ферментной) и внутренней (гормональной) секреции;
- панкреатические ферменты – для поддержания здорового пищеварения в период лечения, а также при значительном перерождении тканей железы;
- инсулиновые препараты – при повреждении зон выработки гормона.
Физиотерапию подключают к лечению после снятия острой фазы воспаления. Наиболее действенные методики:
- электрофорез с обезболивающими и противовоспалительными препаратами повышает интенсивность их действия, лучше снимает боль и воспаление;
- ультразвук используют как обезболивающее при опоясывающем болевом синдроме;
- диадинамические токи – воздействие низкочастотными импульсами улучшает кровоснабжение, усиливает тканевой обмен, обезболивает;
- лазерное и УФ-облучение крови снимают воспаление, улучшают микроциркуляцию жидких сред и регенерацию тканей;
- переменное магнитное поле успешно помогает ликвидировать отек и воспаление.
Фитотерапию используют в качестве сопроводительного лечения – для усиления действия медикаментозных препаратов и устранения возможных «побочек». В этих целях используют растения с противовоспалительным, детоксикационным, спазмолитическим, успокаивающим действием. К ним относят ромашку, календулу, зверобой, полынь, одуванчик, лопух, золотой ус, пустырник, бессмертник, барбарис, тмин и ряд других трав, которые используют как поодиночке, так и в составе комплексных сборов.
В тяжелых случаях, когда консервативные методы лечения не помогают, прибегают к хирургическому удалению органа или его части с последующим назначением заместительной ферментной терапии на постоянной основе. Показания: полный распад органа, наличие кист, некрозов, опухолей, абсцессов, свищей, стойкой закупорки протоков камнями.
После снятия острого воспаления назначают специальное диетическое питание. При хроническом панкреатите или в случае хирургического лечения железы оно должно быть пожизненным.
Лечение острого панкреатита
Специфического лечения острого панкреатита не существует, состояние большинства людей самостоятельно улучшается в течение недели. На протяжение этого времени ведется тщательный контроль за состоянием здоровья заболевших для раннего выявления возможных осложнений. Проводится поддерживающее лечение, например, введение жидкостей и подача кислорода.
Большинство людей чувствуют улучшение уже через 5-10 дней и могут покинуть больницу. При тяжелом течении панкреатита могут развиться осложнения, требующие дополнительного специального лечения. В этом случае выздоровление занимает гораздо больше времени, а иногда болезнь имеет смертельный исход.
При остром панкреатите организм теряет большое количество жидкости. Чтобы восполнить ее недостаток производят введение специальных растворов через трубку, подсоединенную к вене — внутривенное вливание. При тяжелом течении острого панкреатита, внутривенное введение растворов может предотвратить гиповолемический шок — серьезное осложнение, когда при потере большого количества жидкости резко сокращается объем крови.
При легком течении панкреатита обычно не требуется ограничение в питании. Однако, в некоторых случаях, рекомендуется воздержаться от приема пищи. Это связанно с тем, что переваривание твердой пищи может чрезмерно увеличить нагрузку на поджелудочную железу. В зависимости от тяжести панкреатита, бывает необходимо исключить из рациона твердую пищу на несколько дней, иногда больше. В таких случаях, для полноценного поступления питательных веществ в организм используется трубка (назогастральный зонд), которая вводится в желудок через нос. Это известно как энтеральное питание.
Чтобы обеспечить достаточное поступление кислорода к жизненно важным органам, осуществляется его дополнительная подача к носу по специальным трубочкам. Как только станет ясно, что ваше состояние улучшается, трубки с кислородом убирают. В тяжелых случаях может потребоваться оборудование для вентиляции легких.
Острый панкреатит связан в интенсивными болями в животе, для снятия которых часто требуются сильные обезболивающие, такие как морфин. Некоторые из этих лекарств вызывают сонливость. Поэтому, навещая в больнице человека с острым панкреатитом, не беспокойтесь, если он покажется вам вялым или будет плохо реагировать на ваши вопросы.
Лечение причины острого панкреатита
Когда состояние больного не вызывает опасений, можно заняться лечением причины, вызвавшей панкреатит. Лечебные мероприятия при наиболее частых причинах острого панкреатита: камнях в желчном пузыре и злоупотреблении алкоголем описаны ниже.
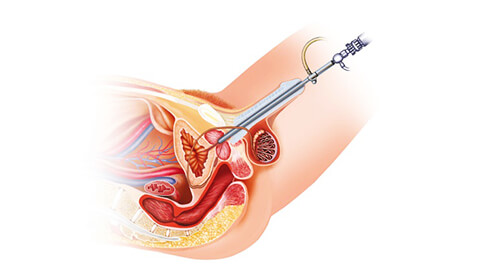
Если причиной панкреатита стали камни в желчном пузыре, то может потребоваться проведение эндоскопической ретроградной холангиопанкреатографии(ЭРХПГ) или удаление желчного пузыря. Можно удалить желчный пузырь, пока вы находитесь в больнице по поводу панкреатита, или операция может быть отложена на несколько недель. Удаление желчного пузыря не должно существенно повлиять на здоровье. Трудности с пищеварением могут возникнуть лишь при употреблении жирной или острой пищи.
ЭРХПГ является альтернативным методом лечения желчнокаменной болезни. В ходе данной процедуры используется эндоскоп — тонкая длинная гибкая трубка с камерой на одном конце. Эндоскоп проводят по желудочно-кишечному тракту под контролем ультразвука (УЗ-аппарата). С помощью эндоскопа подаются хирургические инструменты, необходимые для удаления камней.
Каждый, кто перенес острый панкреатит должен воздержаться от употребления спиртного, по крайней мере, в течение 6 месяцев, независимо от причины заболевания. Это связано с тем, что алкоголь может усилить повреждение поджелудочной железы во время ее восстановления.
Если самостоятельно отказаться от алкоголя не удается, потребуется дополнительное лечение. Для лечения алкогольной зависимости существуют следующие возможности:
Народная медицина
Не стоит сильно надеяться на бабушкины настойки и отвары при острых проявлениях панкреатита. Скорее всего, они не помогут снять болевые ощущения, а промедление в предоставлении медицинской помощи может привести к гибели человека.

Большинства народных советов хорошо помогают восстановить нормальную работу пораженной железы и продлить период ремиссии. Даже врачи в период восстановления рекомендуют:
- Отвар шиповника.
- Кисель на овсяной муке.
- Отвары на основе ромашки, зверобоя, подорожника и полыни.
Но перед применением любых лекарственных трав обязательно нужно посоветоваться с доктором. В некоторых случаях лечение травами противопоказано.
Острый панкреатит
При остром панкреатите следует обратить внимание на ряд характерных симптомов. Данная форма заболевания опасна тем, что симптомы проявляются очень резко, что может совершенно неожиданно для человека, и сильно
Такая патология может иметь ряд внешних признаков – появление желтушного цвета кожи, посинение, бледность кожного покрова. Синева указывает на повышенный уровень гемоглобина в крови (чаще возле пупка, поясницы).
Симптоматика весьма обширна при заболевании: боль в левом подреберье, рвотные позывы, тошнота, одышка. Постепенно наблюдается обезвоживание организма из-за повышенного потоотделения и диареи. Поднимается температура тела, возможен метеоризм, вздутие живота, а также на языке может появиться желтушный налет.

Лечение патологии
В первые двое, трое суток исключаются все продукты питания из рациона пациента, за исключением щелочного питья. Это необходимо чтобы унять острый болезненный симптом и немного разгрузить паренхиматозную железу.
Затем для пациента разрабатывается специальная высокобелковая диета, назначается медикаментозная терапия, физиотерапевтические процедуры, и употребление народных отваров на основе лекарственных трав, благодаря которым пораженный орган перестает ныть и пациент начинает испытывать настоящее облегчение.
Если медикаментозные способы лечения заболевания не дают необходимого эффекта, то список лекарственных препаратов расширяется добавлением антибактериальных средств. А если такая корректировка тоже не приносит облегчения и болезненность сохраняется, то ее устраняют при помощи препаратов с наркотическим эффектом и ставят перед пациентом вопрос о проведении операционного вмешательства.
Список литературы
- Гринберг А.А. Неотложная абдоминальная хирургия. М. 2000 г.
- Максимов, В. А. Клинические симптомы острого и хронического панкреатита. Справочник врача общей практики. 2010 г. № 3 стр. 26–28.
- Губергриц Н.Б. Хроническая абдоминальная боль. Панкреатическая боль: как помочь больному. М.: ИД Медпрактика, 2005 г. стр. 176.
- Заривчацкий М.Ф. Острый панкреатит: Учебное пособие Пермь, 2002 г.
- Циммерман Я. С. Очерки клинической гастроэнтерологии. Пермь: Изд-во Пермского ун-та, 1992 г. стр. 336.