Почему болят, ноют и ломит ноги ниже колен: причины, диагностика, лечение и профилактика
Содержание:
- Профилактические меры
- Профилактические меры
- Заболевания суставов
- Боли в коленях у детей и подростков: причины, быстрая диагностика, что делать?
- Топ лекарств для уменьшения боли в ногах, обезболивающие
- Естественные причины
- Тромбоз
- Кожные боли
- Диагностика
- Профилактика
- Лечение и предупреждение проблемы
- Сколько заживают различные травмы ног
- Лечение боли в ногах
- Тромбоз вен
Профилактические меры
Пройдя весь курс лечения не стоит пренебрегать профилактическими мерами.
При отсутствии профилактики, основное заболевание, которое вызвало боли в ногах может рецидивировать, то есть появиться вновь. Чтобы этого не произошло необходимо следовать определенным правилам:
- не носить обувь на высоком каблуке. Лучшим вариантом будет удобная обувь из натуральных материалов на низком каблуке либо вовсе без него;
- находясь в сидячем положении не закидывать ногу на ногу. Данное положение провоцирует сдавливание сосудов;
- следить за весом. Лучше всего перейти на рациональное питание. Не употреблять слишком жирную пищу, отказаться от газированных напитков, алкоголя и т.п. Употреблять стоит больше свежих фруктов и овощей, мясо птицы и др. Блюда должны быть приготовлены на пару, таким образом больше полезных микроэлементов сохраняется в пище;
- при первых же признаках плоскостопия следует начинать лечение;
- отдыхать в положении лежа, приподнимая вверх ноги;
- заниматься лечебной физкультурой, ходить на специальные массажи;
- стараться больше ходить босиком по дому.
Также помогут снять напряжение расслабляющие ванночки и легкий массаж ног. Процедуры лучше делать в вечернее время перед сном. Если врачом были назначены лекарственные препараты, то их необходимо обязательно принимать курсом. Периодически следует консультироваться со специалистами и повторно проходить диагностику.
Не следует самостоятельно выполнять какие-либо физические упражнения. При неправильном подходе можно получить травму или растяжение, что значительно ухудшит состояние. Лучше обратиться к специалисту по лечебной физкультуре.
Прогноз на выздоровление при болях в ногах зависит от основного заболевания, которое спровоцировало появление дискомфорта. Если лечение было начато вовремя, то прогноз благоприятный, если же лечение не было начато, то возможно развитие осложнений, которые приведут к необратимым последствиям. Необходимо своевременно заниматься лечением и соблюдать профилактику.
Профилактические меры
В зависимости от симптоматики, специалист подбирает комплекс профилактических мер для предотвращения повторного развития недуга. Нередко у женщин боли провоцируются месячными, неправильным питанием, неравномерно большими нагрузками. Чтобы избежать появления симптомов, полезно придерживаться рекомендаций:
- вести активный образ жизни;
- придерживаться сбалансированной диеты;
- следить за колебаниями веса;
- выбирать удобную обувь.
Такой подход нивелирует расширение вен, предотвращает появление тяжелых патологий. Но если боль возникает в икрах, пятках при наступании, то необходимо обратиться к специалисту. Снять профилактикой можно только первичные симптомы несерьезных недугов, все остальное нуждается в комплексном лечении.
При избыточном потреблении воды, чая, кофе и недостаточной активности организм накапливает лишнюю влагу. Появляются отеки ниже колен, припухлости, покраснения. Гели, таблетки не помогут снять симптомы. Необходимо отрегулировать объем воды, снизить потребление соли, внести дополнительные нагрузки. Врач для снятия отеков может назначить диуретики.
Заболевания суставов
При заболеваниях суставов болит кость, суставная сумка, хрящевая ткань, поэтому в зависимости от степени поражения боли бывают различной интенсивности. В суставах выше стопы, то есть голеностопе, колене болезненность могут вызывать артриты, артрозы, остеопорозы, развивающиеся отдельно или при системных болезнях (ревматизм, псориаз, подагра). Если боли в ногах начинают беспокоить в области коленных суставов и спускаться вниз, то причина может быть в развившемся гонартрозе.
Гонартроз
Гонартроз коленного сустава, или артроз голеностопа, – это заболевание, связанное с дегенеративно-дистрофическими процессами в суставе колена или голеностопа, при которых разрушается хрящевая ткань, а сам сустав деформируется. Страдают чаще гонартрозом пожилые люди, больше женщины.
Причины гонартроза удается установить не всегда, так как заболевание прогрессирует медленно, на его развитие влияют многие факторы. Часто патологию вызывают перенесенные травмы колена, голеностопа, причем при гонартрозе болеть может как левая нога, так и правая. Нередко заболевание развивается после перелома, его вызывает плоскостопие. Если болят оба колена, то причиной могут быть перенесенные инфекции, системные заболевания, такие как диабет, ревматизм, подагра. Вызвать патологию могут возрастные изменения в суставах.
Выделяют три стадии болезни. При 1-й стадии возникают симптомы тупой боли, возникающей после нагрузки, когда человек походит или постоит
Часто пациенты обращают внимание на то, что нога в области колена или голеностопа опухла. Деформация в этой стадии еще не проявляется
При 2-й стадии боли начинают нарастать, они нередко возникают и в состоянии покоя, появляется хруст в колене. Пациенты страдают от скованности в движениях после отдыха, первые шаги всегда даются с трудом. Нарушается нормальная функция сгибания и разгибания сустава. Ноющий характер боли изнуряет человека, ему приходится постоянно пить анальгетики.
При 3-й стадии возникает сильный характер боли, конечность становится отечной, сустав гиперемированный. Под кожей можно прощупать деформированный сустав. На усиление боли влияет смена погоды, незначительная нагрузка. Сустав в движениях резко ограничен.
Лечение артроза или гонартроза проводится под контролем ортопеда, невропатологи и хирурга. В пожилом возрасте, если сустав сильно разрушен и его нельзя заменить, назначается симптоматическая терапия — средства группы НПВС, гормоны, хондропротекторы. Пациентам рекомендуют ходить с палочкой, тростью или костылями. В молодом возрасте при разрушении сустава проводится его протезирование, на ранних стадиях эффективно ношение ортеза. Чтобы остановить прогрессирование болезни, нужно снизить нагрузки и на стопы, для чего рекомендованы ортопедические стельки при артрозе коленного сустава.
Другие заболевания суставов
Болеть нижняя часть ноги может при ревматоидном артрите, который провоцирует аутоиммунная реакция организма. Иммунная система атакует собственные клетки соединительной ткани, принимая их за чужеродные, отчего возникает воспаление в суставе. Нередко при ревматизме болит правая нога или левая нога, а также поражаются другие суставы.
Воспаление сопровождается сильной болью, сустав может опухнуть, местно повышается температура кожных покровов. Человек начинает хромать, а при ревматоидной атаке, вообще, не может нормально наступать на ногу. Лечить в первую очередь нужно не сустав, а ревматизм, для чего назначаются гормоны, цитостатики и другие специфические препараты. Для снятия воспаления в суставе необходим курс НПВС, при сильной боли проводится блокада.
С целью уменьшения нагрузки на сустав может потребоваться наколенник, ортез на голеностоп. Пациентам обязательно назначается физиотерапия, лечебная физкультура, по возможности массаж. Кстати, артрит может развиваться и по причине перенесенных травм, при нарушенном обмене веществ, то есть не только от ревматизма.
Среди других опасных болезней можно выделить остеопороз, при котором разрушается костная ткань. Симптомы схожи с артритом, характерный признак – это хруст в суставах.
К поражению суставов приводит подагра – заболевание, при котором нарушается пуриновый обмен и кристаллы уратов оседают на суставной поверхности. Вызывают подагру заболевания органов ЖКТ и почек, несоблюдение диеты. Повышению мочевины в крови способствует прием некоторых лекарств, антибиотиков, противотуберкулезных препаратов.
Боли в коленях у детей и подростков: причины, быстрая диагностика, что делать?
Автор статьи: Бургута Александра, врач акушер-гинеколог, высшее медицинское образование по специальности «Лечебное дело».
Если мама трех детей имеет психику крепче, чем у тщательно подготовленного агента ФСБ, то родители первенцев наивны и пугливы, как новобранцы – каждая жалоба и малейший нюанс способны вывести их из душевного равновесия. А постоянные жалобы ребенка на боли в коленках и вовсе могут послужить причиной для паники: а вдруг повреждены суставы или, и того хуже – какая-нибудь врожденная аномалия?
На самом же деле боль и дискомфорт в коленях у детей не являются большой редкостью, потому как подвижные игры, любопытство, заставляющее лазить по деревьям и заброшенным постройкам, способствуют получению ссадин и ушибов. Несформировавшаяся и постоянно растущая опорно-двигательная система ребенка обусловливает и такие особенности, как перенапряжение связок и мышц, что способствует получению растяжений сухожилий.
Домашняя диагностика
Активное продвижение по карьерной лестнице и масса «взрослых» дел не всегда позволяют отвести ребенка к врачу без промедлений: авось, поболит и перестанет. Но если всегда полагаться на это утверждение, можно упустить начало серьезной патологии – период, в который лечение является наиболее эффективным
Поэтому чрезвычайно важно определить насколько серьезную опасность могут представлять боли и, что является их источником
- Начните домашнюю диагностику с установления фактов, получал ли малыш травмы – возможно, он поскользнулся или упал во время игр со сверстниками, ударился о спинку кровати, в попытке быстро запрыгнуть в нее после выключения света.
- Осмотрите и аккуратно прощупайте больную коленку: покраснение и местное повышение температуры кожи, припухлость и отечность являются признаками воспалительного процесса.
Наличие ссадин и царапин на коленках позволяет безошибочно установить источник боли. Значительно сложнее обстоят дела, если дети неоднократно жалуются, что «болит изнутри» без видимых на то обстоятельств.
Травма коленки у ребенка – не повод отказываться от обследования, тем более, если боль не проходит в течение 2-3 дней. Потому как повреждения могут быть более серьезными и глубокими, чем просто царапина или синяк:
Причины-невидимки
Сейчас, когда артроз диагностируется в 20 лет, остеохондроз в 30, а весь мир охвачен страхом перед онкологическими болезнями, появление болей в детских коленках без видимых причин пугает еще больше, нежели растяжения, вывихи и трещины костей вместе взятые. Почему болит, если малыш не падал и не ударялся?
Среди причин-невидимок наиболее распространенными являются физические перегрузки – длительная прогулка или чрезмерно интенсивные занятия подростков в спортзале нередко выливаются болезненностью в коленях и голени, усиливающейся ближе к вечеру. Не стоит упускать из виду такие факторы, как лишний вес и плоскостопие – они обусловливают повышенную нагрузку на суставы ног, в виду чего дети устают быстрее и вполне могут появиться боли.
В таких случаях очень важно подобрать оптимальные физические нагрузки. Интенсивные тренировки при избыточном лишнем весе для детей не всегда становятся лучшим решением: и без того высокие нагрузки на коленный сустав усугубляются необходимостью постоянного движения – это способствует травматизации и деформации суставов и связок
А может, мы просто растем?
Свидетельствовать о том, что ребенок растет, может не только полет во сне, но и боль в коленях. До 12 лет детский организм интенсивно растет и развивается, происходит дифференцировка тканей. Особенно от быстрого роста страдают ножки – их сосуды еще не обладают достаточной эластичностью, циркуляция крови по ним идет нормально лишь при условии активного движения. Боль, свидетельствующая о росте, чаще всего появляется вечером или ночью, в то время, когда ток крови замедляется.
Помочь ребенку справиться с подобными болями можно при помощи массажа: ткани разогреваются, циркуляция крови в них усиливается, и боль отступает.
Тяжелые заболевания, такие как подагра и ревматизм у детей и подростков практически не регистрируются, т.к. для появления серьезных изменений в тканях требуется немало времени
Тем не менее, выявить причину дискомфорта и адекватно оценить необходимость врачебной помощи очень важно, ведь неверная диагностика в нежном возрасте может послужить причиной контрактуры связок, деформации сустава и нарушения подвижности. Если же у вас имеются хоть малейшие сомнения, незамедлительно ведите ребенка к врачу – современные профессиональные методы диагностики помогут максимально точно ответить на вопрос «почему» и своевременно начать лечение (при необходимости)
Топ лекарств для уменьшения боли в ногах, обезболивающие
При болях эффективными считаются нестероидные противовоспалительные препараты, ведь они оказывают анальгезирующее, жаропонижающее действие.
Оправданным считается назначение:
- Диклофенака натрия. Положительные изменения наблюдаются через 7-14 дней с момента применения. Обезболивающий эффект достигается за счет подавления процесса синтеза простагландинов. Выпускается в виде суппозиториев, геля, таблеток, капсул и раствора для инъекций. Положительным моментом считается то, что препарат кроме анальгезирующего и жаропонижающего воздействия наделен способностью устранять отечные процессы.
- Индометацин. Существенное снижение интенсивности боли наблюдается при использовании лекарства в течение недели. Его действие основано на блокировании выработки фермента, вызывающего воспаление. Может назначаться в таблетках, в виде мази или свечей. Средство наделено способностью предупреждать формирование тромбов.
- Кеторолак. Обладает выраженным анальгезирующим влиянием, он широко используется в медицинской практике.
- Тексамен. Применяется при сильном болевом синдроме, отличается тем, что оказывает комбинированное воздействие, действует на уровне центральной нервной системы и в местах локализации процесса воспалительного характера.
- Дексалгин. Мощное обезболивающее, но эффект наблюдается на протяжении кроткого промежутка времени (от 4 до 6 часов). Основное действующее вещество – декскетопрофен.
Естественные причины
Интенсивные физические нагрузки — частая причина болей в бедрах, особенно у людей, ведущих малоподвижный образ жизни. Например, после проведения первых весенних посадок на даче дискомфортные ощущения в ногах сохраняются в течение нескольких дней. То же самое происходит с людьми, желающими быстро сбросить вес или набрать мышечную массу с помощью занятий в тренажерном зале. Приседания, бег, подъем тяжестей провоцируют настолько сильные боли, что приходится на несколько дней забыть о тренировках.
В медицине такое состояние называется крепатурой — появлением сложных, в том числе болевых, ощущений в мышцах. Они возникают через несколько часов или суток после непривычной и интенсивной физической нагрузки организма. В миоцитах (мышечных клетках) накапливается молочная кислота — метаболит, выделяющийся в митохондриях после чрезмерной двигательной активности. Она раздражает ткани, вызывает жжение, ощущения натяжения, сдавливания, субъективно оцениваемые человеком, как боль. Подобная симптоматика обычно исчезает спустя несколько часов. Для ее устранения не требуется врачебного вмешательства.
Локализация болей нередко указывает на то, какие мышцы нагружал человек во время физической работы или спортивных тренировок:
- болезненные ощущения в бедрах возникают после приседаний;
- боли в области коленей и немного выше появляются в результате длительного стояния или ходьбы на носках.
Дискомфорт в ногах может быть спровоцирован и их длительным обездвиживанием. Долгое нахождение в положении стоя или сидя приводит к венозному застою крови в сочетании с ослаблением мышечной силы. Нарушение кровообращения сопровождается накоплением токсичных веществ и расстройством микроциркуляции. В миоцитах возникает дефицит молекулярного кислорода. В состоянии гипоксии раздражаются рецепторы, расположенные в венозных стенках, провоцируя болезненные ощущения. Обычно они ноющие, давящие, колющие, усиливающиеся при движении.
После непродолжительного отдыха боль исчезает вместе с усталостью. С этими признаками застоя крови хорошо знакомы продавцы, парикмахеры, офисные работники. Они же входят в группу риска развития варикоза, тромбофлебита, хронической венозной недостаточности. Так что участившиеся боли в области бедер, иррадиирущие в голени и щиколотки, могут свидетельствовать об уже возникшей патологии.
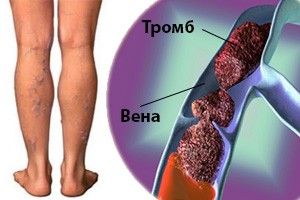
Тромбоз
Данное заболевание имеет ярко-выраженные признаки, проявляющиеся в самом начале заболевания. Оно может сопровождаться закупоркой артерий или вен. Состояние протекания болезни сугубо индивидуально.
Симптомы развития наблюдаются в течение нескольких суток. Это распирающая боль и сильная тяжесть ног. Ощущается с обеих сторон голени. Появляются отеки, покраснения. Место очага болезни имеет повышенную температуру, спустя какое-то время приобретает синий оттенок. Нога поражена настолько, что на нее невозможно наступить, боль слишком сильна. Спустя 3-4 суток происходит разложение тканей и начинается гангрена нижних конечностей.
Чтобы не произошло самого страшного, необходимо как можно быстрее обратиться за помощью в госпиталь, в противном случае, возможна ампутация или летальный исход.
Тромбоз артерий развивается крайне быстро, ноги пациента немеют и холодеют буквально за считанные часы. Голени приобретают белый цвет, так как в них отсутствует кровоснабжение, возможно появление резкой острой боли в области ниже колена. Если не обратиться за медицинской помощью, ткани ноги отомрут за 2-4 часа.
Кожные боли
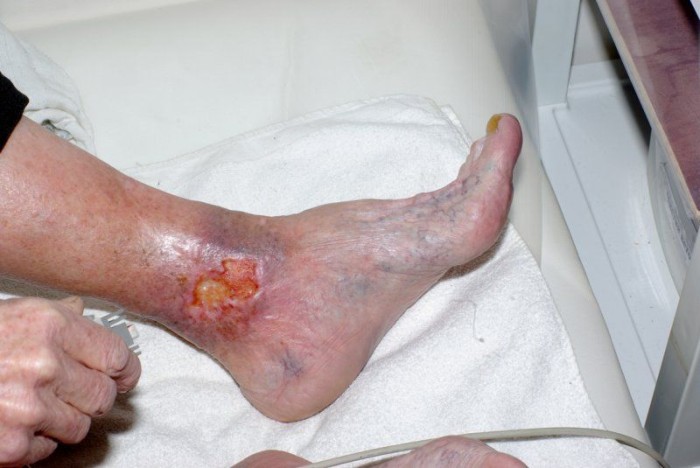
Боли в коже голени отмечаются при:
- Травме (ушибе, сдавливании, размозжении) тканей. В этом случае на коже будет синяк или кровоподтек; также человек должен помнить факт травмы.
- Ожоге: солнечном, химическом или физическом. Кожа покрасневшая, отечная, на ней могут находиться пузыри. Человек может указать сам факт ожога.
- Воспалении (например, рожистом или герпетическом). Такое воспаление – заметное явление. Так, рожистый процесс выглядит как ярко-розовое пятно на коже, горячее на ощупь, имеющее четкие, похожие на языки пламени, границы. Опоясывающий герпес – это группа пузырьков, расположенных по ходу нервного ствола, кожа под которыми болит.
- Флегмоне, то есть вызванном гноеродными бактериями расплавлении подкожной клетчатки. Она возникает после проникающего ранения или на фоне трофических язв, когда под кожу попадают стафилококки, стрептококки, синегнойная палочка и другие бактерии.
Диагностика
Чтобы забыть о боли, нужно разобраться, почему ноют ноги. Для постановки точного диагноза рекомендуется обратиться к медицинскому специалисту для проведения полного обследования. На приеме врач изначально проводит опрос со сбором анамнеза, расспрашивая о жалобах и наследственных патологиях, которые передались от близких родственников.
Следующим этапом будет визуальный осмотр:
- если обнаруживается выраженный рисунок вен, можно предположить наличие варикозного расширения;
- припухлые колени и отекший голеностопный сустав свидетельствуют о воспалительном процессе в подвижном сочленении;
- при просьбе пройти, больной прихрамывает на одну, возможно есть дегенеративные изменения в суставах;
- яркая ограниченная краснота по ходу сосудов может появиться при опасном тромбозе;
- сильный отек одной или обеих ног появляется при выраженном варикозе или нарушении оттока лимфатической жидкости;
- кожные изъязвления мокнущего характера – проявление запущенной стадии сахарного диабета.
Для подтверждения предположений, врач назначает следующие обследования:
- общий анализ крови для выявления скрытого воспаления в организме;
- ультразвуковое исследование поможет выявить сосудистые патологии;
- рентгенологический снимок покажет дистрофические изменения в костях и суставах;
- МРТ для детального обследования суставных патологий и последствий травм;
- компьютерная томография;
- биопсия клеток на подтверждение онкологического диагноза;
- артроскопия сустава и серологическое исследование синовиальной жидкости.
При получении всех результатов, доктор может с уверенностью поставить диагноз и назначить эффективные терапевтические мероприятия.
Профилактика
Если появляется боль в колене или бедре, то это свидетельство некоторых нарушений в функционировании организма, и при отсутствии серьезных заболеваний проблемы можно решить самостоятельно. Особенно это имеет отношение к тем людям, которые ведут сидячий и малоподвижный образ жизни, а также те, кто имеет лишний вес. Иногда нагрузка на конечности бывает неравномерной, поэтому страдает отдельное бедро или сустав колена – левый или правый.
Чтобы нивелировать риск развития ряда заболеваний, сопутствующих подобному образу жизни, следует предпринять ряд профилактических мер.

В первую очередь, необходимо позаботиться об изменении режима питания, приняв для себя здоровую и полезную пищу. Жирная, чрезмерно приправленная, жареная еда должна уйти в прошлое вместе с различными полуфабрикатами и фастфудом. Пища должна легко усваиваться и быть сбалансированной, чтобы в организм поступали необходимые полезные вещества, витамины и микроэлементы.
А также найти для себя комфортный вариант физической нагрузки. Необязательно посещать фитнес-зал и заниматься на тренажерах, если душа лежит к танцам или плаванию. Физические нагрузки должны быть регулярными и равномерными. Можно отказаться от лифта, чаще ходить пешком.
Рекомендуется также предпринять героическую попытку отказа от вредных привычек или хотя бы снизить их нагрузку на организм, уменьшив количество потребляемого алкоголя и сигарет.
Уделить необходимое внимание собственному режиму, выделить нужное количество часов на сон (не менее 7-8 в сутки). Позаботиться о том, чтобы не перегружать организм, давать ему достаточно времени на расслабление и восстановление
Регулярно проходить медицинские осмотры и не запускать уже существующие заболевания, которые при таком подходе не смогут спровоцировать появление новых заболеваний и проблем. Если соблюдать подобные рекомендации, то велика вероятность, что многие заболевания не возникнут, и ничего не нужно будет лечить.
Лечение и предупреждение проблемы
Конечно, такие болезни, как диабет, нельзя излечить полностью, но улучшить состояние и не дать болезни ухудшаться вполне реально.
Врачебные назначения
Цели лечения — снижение болезненности и борьба с основным заболеванием либо предотвращение его прогрессирования:
- При подозрении на перелом необходимо обратиться к врачу. Их нельзя оставлять без внимания — кость может срастись неправильно, приведя к хромоте, хроническим болям, а в некоторых случаях — к инвалидизации.
- Боли, вызванные нагрузками, снимаются отдыхом. Необходимо прекратить любые физические упражнения с нагрузкой на пострадавшую ногу до абсолютного выздоровления. Нелишним будет поменять обувь на более качественную и удобную. Если ситуация повторяется, стоит обратиться к врачу на предмет обнаружения хронических заболеваний ног.
- Растяжения и разрывы связок лечатся отдыхом, прикладыванием льда и безрецептурными болеутоляющими в течение нескольких дней. Нельзя прикладывать лёд прямо к коже! Затем можно постепенно возобновлять физическую активность. Когда растяжения повторяются часто, нужно, как и при болях от нагрузки, поменять обувь или использовать специальные вставки и стельки, если присутствует плоскостопие или гиперпронация. Кроме того, нужно делать упражнения на растяжку и разогрев мышц.
- Как уже упоминалось выше, синдром сдавления требует срочной медицинской помощи. Хирургическое вмешательство понижает давление, восстанавливает кровоснабжение и предотвращает постоянную нетрудоспособность.
- При тендините помогают отдых, компрессы со льдом, обезболивающие, эластичные бинты для снятия отёка, в редких ситуациях положена операция.
- В лечении варикоза используют компрессионные чулки и чередование положений стоя и сидя в течение дня. При сильных болях нужно обратиться к врачу за назначением лечения.
- Повреждение нерва из-за диабета нельзя обратить вспять, но симптомы можно контролировать трициклическими антидепрессантами и Дулоксетином. Необходимо держать уровень сахара под контролем посредством сочетания диеты и медикаментов. Следует медленно вставать и носить компрессионные чулки, а также делать упражнения и массаж для облегчения болей. Конечно, лечение нужно обсудить с врачом.
- Заболевания периферических артерий лечат изменением образа жизни (отказом от курения и здоровой диетой), лекарствами, иногда ангиопластикой (пластикой артерий).
- Лечение тромбов состоит в снижении боли и воспаления с помощью медикаментов. Риск попадания тромба в кровоток низкий из-за анатомии ноги.
- Лечение мышечных спазмов зависит от причины их возникновения. Если проблема в низкой подвижности — достаточно двигаться больше, при спазмах из-за неправильной диеты следует проконсультироваться с врачом для составления подходящей диеты.
- При периферической нейропатии врач выписывает лекарства и обезболивающие. В некоторых случаях обязательно наложение шины, иногда — переливание крови.
- Основа лечения болезни Осгуда-Шлаттера — снятие боли и опухания с помощью отдыха, холода, сжатия отёка бинтами и фиксации конечности выше уровня тела.
Профилактические меры
Как и большинство других болезненных состояний, болезни и травмы ног и сопутствующую боль в ногах от колена до стопы можно и нужно предупреждать. Простые советы для профилактики дискомфорта в голенях:
занимаясь спортом, рассчитывать свои силы, нагрузки увеличивать постепенно;
подбирать удобную обувь не только для спортивных занятий, но и для повседневной жизни, особенно это относится к женщинам, носящим обувь на высоких каблуках;
при малоподвижном образе жизни важно взять за правило двигаться ежедневно не менее 30 минут;
при диабете строго следить за уровнем глюкозы в крови, избегать курения и есть здоровую пищу;
давать ногам покой после сильных нагрузок;
при сильной или продолжительной боли в ногах не затягивать с визитом к врачу.
Соблюдая эти меры безопасности, можно ощутимо понизить риск ограничения в движениях.
Основные причины болезненных ощущений в голенях, будь то болезнь или травма, не приведут к печальным последствиям при своевременной врачебной помощи. Берегите ноги и будьте здоровы.
Сколько заживают различные травмы ног
Независимо от вида травмы рекомендуется обратиться за консультацией к врачу, ведь пострадавшему нужно оказать первую помощь. Конечность осматривается на предмет наличия открытых ран. Если они есть, рекомендовано их обработать и наложить повязку.
Нога должна находиться в покое, ее нужно зафиксировать, это позволит предупредить смещение костей при переломе, а также убережет от усиления растяжения или вывиха. К зоне поражения нужно приложить холод.
При правильном оказании первой помощи заживление мягких тканей происходит в среднем через 2-3 недели, для исчезновения симптомов вывиха и растяжения понадобится от 1 до 4 недель.
Реабилитационный период при переломах длится от 1 до 2 месяцев, после этого в обязательном порядке проводится рентген-контроль, чтобы узнать, правильно срослись ли кости.
Лечение боли в ногах
Поскольку боль в нижних конечностях является симптомом большого количества разнообразных по своей природе и симптомам заболеваний, метод лечения зависит от вызвавшей её причины. Однако для своевременного предупреждения появления боли в мышцах ног нужно соблюдать некоторые правила:
1. При сосудистых патологиях необходимо ограничить в своем рационе содержание жирной, богатой холестерином пищи. Полезно будет сбросить лишний вес, а также регулярно выполнять специальный комплекс упражнений, направленный на предупреждение развития варикозного расширения вен. Например:
— Полное поочередное сгибание и разгибание ног в голеностопном суставе до ощущения достаточного напряжения мышц голени 10-20 раз. — Круговые движения стопы в голеностопном суставе 10-20 раз. — Боковые повороты стопы 10-20 раз. — Сгибание и разгибание пальцев стоп 10-20 раз. Постарайтесь избегать длительного нахождения в статичном, сидячем или стоячем положении. Если этого требует ваш вид деятельности, то необходимо регулярно делать перерывы, разминки, и менять положение тела, во время рабочего перерыва выполняйте следующие упражнения:- стоя, 8-12 раз перекаты с пятки на носок;- в течение 30 — 60 секунд ходьба на месте с высоким подниманием голени.
2. При заболеваниях позвоночника или суставов нужно обратить внимание на своевременное лечение этих патологий, и выполнение рекомендаций врача. 3. Периодические упражнения, направленные на укрепление мускулатуры живота, приведут к снятию напряжения мышц в нижних отделах спины, что снизит вероятность возникновения иррадиирующей боли из поясницы
3. Периодические упражнения, направленные на укрепление мускулатуры живота, приведут к снятию напряжения мышц в нижних отделах спины, что снизит вероятность возникновения иррадиирующей боли из поясницы.
Во всех случаях продолжительной или периодически повторяющейся боли в нижних конечностях следует обратиться к врачу для прохождения необходимого обследования по выявлению болезни, вызвавшей данное состояние.
Осложнения заболеваний, сопровождающихся болью в ногах
При отсутствии своевременных диагностики и лечения под контролем врача происходит прогрессирование заболевания и развиваются осложнения. Одно из самых грозных осложнений поражения артерий и вен: развитие гангрены, при которой показана ампутация нижней конечности. При нелеченном тромбозе глубоких вен возможно развитие тромбоэмболии легочной артерии.
К каким врачам обращаться, если возникает боль в нижних конечностях
Терапевт, травматолог — в зависимости от того, была ли травма. Может понадобиться помощь следующих врачей: инфекционист, паразитолог, ревматолог, сосудистый хирург, онколог, эндокринолог, невролог, дерматолог.
Врач терапевт Клеткина Ю.В.
Тромбоз вен
Тромбоз глубоких вен – это серьезное заболевание кровеносных сосудов, в результате чего в них образуются тромбы. Тромб представляет собой кровяной сгусток, который перекрывает просвет кровеносного сосуда. В зависимости от локализации патологии тромбоз подразделяется на:
- Тромбоз глубоких вен.
- Тромбоз поверхностных вен.
СПРАВКА! В значительной части случаев (более 80 процентов) тромбоз захватывает крупные сосуды нижних конечностей. Но также страдают и мельчайшие вены – очень часто можно увидеть людей с ногами, у которых в области голени и стопы с внутренней и внешней стороны четко выражена венозная сетка сосудов.
При этом симптоматика тромбоза вен не всегда дает о себе знать именно в момент образования тромба. Появление первых признаков дискомфорта может растянуться на период до одного месяца, но чаще всего уже через пару недель пациенты ощущают все признаки заболевания – ноги ломят и ноют, ощущается распирание в мышцах, гипертермия, конечность тянет при ходьбе и напряжении.
Поскольку впервые причины образования тромбов были описаны выдающимся физиологом Вирховым, то в медицину они так и вошли – триада Вирхова. Согласно теории ученого, причиной появления тромбов в любом сосуде может быть:
- Повышение показателей свертываемости крови.
- Замедление тока крови в сосудах.
- Травмирование стенки сосуда.
На сегодняшний день теория Вирхова претерпела некоторые изменения и к причинам появления тромбов добавили:
- Сбои в работе эндокринной системы.
- Варикозное расширение вен.
- Пороки развития сосудов.
- Болезни, спровоцированные патогенной микрофлорой.
- Беременность у женщин с предрасположенность к сосудистым патологиям.
- Оперативные вмешательства.
- Ожирение.
- Наличие вредных привычек у пациента.
- Гиподинамию.
- Преклонный возраст больных.
Опасность тромбоза вен нижней конечности состоит в том, что заболевание в большей части протекает без выраженных симптомов. А при отрыве тромба ситуация мгновенно может привести к терминальной стадии, когда помощь требуется в считаные часы после случившегося
Именно поэтому пациентам рекомендуют, как можно раньше обращать внимание на первые симптомы тромбоза, которым многие пациенты просто не придают значения
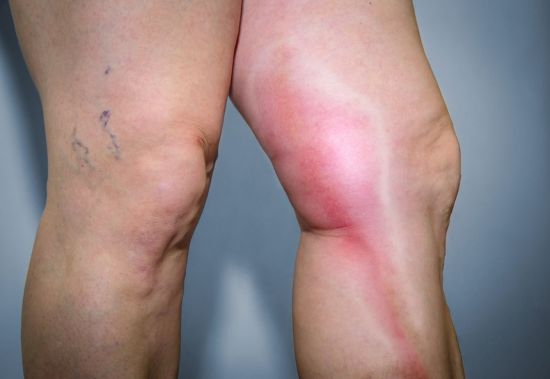
Обострение тромбофлебита провоцирует серьезные последствия.
Симптомы заболевания могут быть следующими:
- Чувство скованности в ногах, в икрах.
- Ощущение распирания, жжение в мышцах.
- Покалывание в икрах, иногда – судороги в мышце.
- В некоторых случаях появляется отечность.
- Изменение цвета кожи в области поражения.
И также пациенты отмечают приступообразные состояния, когда нижние конечности охватываются сильной болезненностью, ощущения становятся нестерпимыми, а у больных постоянно присутствует т. н. синдром тяжелых ног, когда нога ноет постоянно. Болезненность наибольшим образом проявляется в области икр и голени. При прощупывании ноги пораженный участок болит и ломит, а кожа вокруг него приобретает синеватый оттенок. Температура в нижних конечностях может увеличиваться, появляется сильная отечность и чувство напряжения.
Лечение заболевания может проводиться консервативно или при помощи оперативных методик. Выбор способа терапии зависит от состояния здоровья, локализации пораженных сосудов и других факторов. Терапию проводят в стационаре или амбулаторно.
Если говорить о консервативном лечении, то в первую очередь применяются препараты с тромботическим эффектом. Медикаменты вводятся в сосуды и растворяют тромбы. Проведение такого лечения возможно только у сосудистого хирурга в стационаре.
Параллельно доктор назначит и другие лекарственные средства – препараты, снижающие свертываемость крови и препятствующие образованию тромбов, противовоспалительные средства для улучшения состояния тканей и стенок сосудов. Применяются они местно. И также ногу необходимо бинтовать эластичным бинтом – это обеспечивает оптимальную компрессию, и конечность будет меньше болеть.
При остром тромбозе сосудов пациентам рекомендовано стационарное лечение. В ряде случаев проводится экстренное оперативное вмешательство, поскольку при образовании тромба прекращается кровоснабжение в определенном участке тканей, теряется чувствительность в ноге, мышцы словно деревенеют. Если не провести оперативное вмешательство в ближайшее время, то пациентам грозит ишемия и даже некроз тканей, в результате чего конечность придется ампутировать.